|
|
| Actualités - Dernières nouvelles
25/12/2015 - Conciliation médicamenteuse : L’étude « Med’Rec » de la HAS ne fait que confirmer ce que nous savions déjà, n’apporte aucune solution,
et ne débouche sur aucune décision utile à la sécurité des patients. Bref, un rendez-vous manqué, car il serait vraiment possible de faire beaucoup mieux !
Synthèse : - La transmission incomplète ou inexistante des informations concernant les médicaments pris par le patient à son entrée
ou à sa sortie de l’hôpital, peut gravement nuire à sa sécurité. Ce fait est connu depuis longtemps. - En quoi les résultats de l’étude Med’Rec sont-ils alarmants ? - Ne déléguer qu’au pharmacien la conciliation médicamenteuse, est une lourde erreur - La conciliation médicamenteuse est la grande oubliée de l’arrêté du 6 avril 2011 - La conciliation médicamenteuse est également l’un des graves oublis du référentiel de certification des logiciels d’aide à la prescription à l’hôpital - Les Etats-Unis d’Amérique qui ont organisé le déploiement systématisé de la conciliation médicamenteuse dans leurs
logiciels hospitaliers certifiés, observent une réduction importante des décès liés à l’erreur médicamenteuse - Se passer en France de la plus grande base de données médico-administratives au Monde pour mettre en œuvre la
conciliation médicamenteuse, est une erreur fatale - Le comble est atteint lorsque l’on apprend que les logiciels d’aide à la prescription les plus utilisés en ville ont cette faculté
que ne possèdent pas leurs homologues hospitaliers - Et les lanceurs d’alerte, sont tout au plus entendus, mais pas écoutés - Les raisons de l’échec persistant de la HAS sont discutées
Retour La transmission incomplète ou inexistante des informations concernant les médicaments pris par le patient à son entrée ou à sa sortie de l’hôpital, peut gravement nuire à sa sécurité « La détermination précise et exacte des traitements en cours fait partie intégrante de l’examen d’un malade admis à l’hôpital. Une erreur commise lors de l’identification des médicaments pris par un patient entrant, peut :
- empêcher la détection d’un problème médicamenteux à l’origine de son hospitalisation, - conduire à l’interruption d’un traitement - ou entraîner la mise en route d’une thérapeutique inappropriée.
Chacune de ces éventualités peut nuire à la sécurité du patient.
Jusqu’à 60% des patients admis à l’hôpital présentent au moins une divergence dans leur historique médicamenteux à l’admission et 6% des patients subiront par inadvertance l’arrêt préjudiciable d’un médicament, selon une étude publiée en 2000 (accès libre ici) et deux autres datant de 1990 (abstracts accessibles ici et là), aucune des 3 études ne précisait si ces divergences étaient intentionnelles ou non ».
C’est par ses mots que des chercheurs canadiens introduisaient la publication en 2005 des résultats de leur étude prospective (accès libre ici) ayant inclus 151 patients consécutifs admis dans un service de médecine interne et ayant déclaré prendre au moins 4 médicaments. L’objectif de l’étude était d’identifier les divergences entre l’ordonnance rédigée à l’admission par le médecin hospitalier et l’historique médicamenteux obtenu par interrogatoire du patient.
Ce travail révélait que plus de la moitié des patients avaient au moins une divergence non intentionnelle. L’erreur la plus fréquente étant l’omission d’un médicament (46%), suivie par les erreurs de dose (25%), de fréquence de prise (17%), ou de médicament (11%). L’inconfort ou la dégradation de l’état clinique, consécutifs à ces erreurs, ont été jugés modérés dans un tiers des cas, sévères dans 6% environ.
Nous le voyons bien, l’importance de correctement « concilier » (c’est la terminologie retenue en France, les anglo-saxons lui ayant préféré « réconcilier ») les médicaments pris par le patient avant d’entrer à l’hôpital avec ceux qu’il va recevoir lors de son séjour, est connue depuis longtemps, et les études pour améliorer ce processus délicat, ne datent pas d’aujourd’hui.
Mettre en route une thérapeutique inappropriée, c’est par exemple le cas de la prescription d’un médicament formellement contre-indiqué avec un autre déjà pris par le patient, sans que le médecin ne le sache, faute d’avoir pu effectuer la conciliation médicamenteuse. Et cela peut avoir des conséquences dramatiques. Nous l’avons déjà évoqué sur ce site (Exemple : « Émile, mort faute d’une conciliation médicamenteuse avant prescription d’un anti-inflammatoire, alors qu’il était sous anti-vitamines K », une vidéo de 2 min 23 s extraite d’un reportage diffusé le 9 juin sur France 5 : à revoir ici).
Le simple examen des communications scientifiques orales ou affichées, présentées depuis 2009 lors des deux principaux congrès de pharmaciens hospitaliers (Hopipharm,du SYNPREFH et Rencontres Convergences Santé Hôpital, du SNPHPU), et lors des JIQHS (Journées Internationales de la Qualité Hospitalière et en Santé), retrouve 65 publications d’études portant sur la conciliation médicamenteuse, réalisées par 42 établissements hospitaliers différents. Publications que vous pourrez télécharger sous forme d’une archive compressée en cliquant : ici (23 Mo, s’ouvre avec WinZip, ou WinRar qui est gratuit ici).
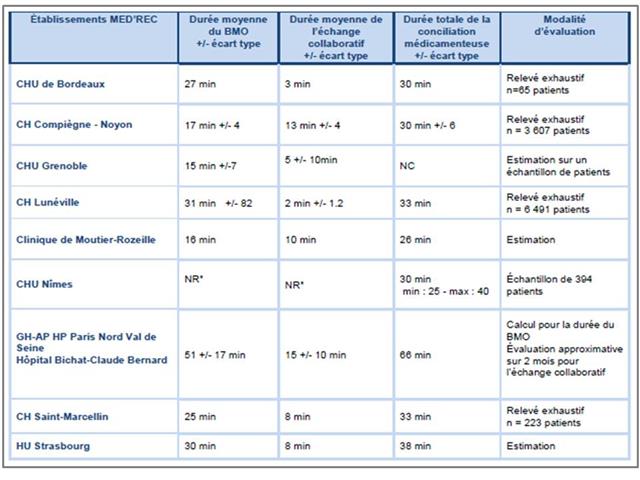
Le tableau ci-dessous synthétise les études portant sur la conciliation médicamenteuse réalisée en France par 15 établissements hospitaliers ayant présenté une communication scientifique orale ou affichée au cours des années 2010, 2011 et 2012.
Cliquer sur l’image ci-dessous pour télécharger le fichier Excel d’analyse des 15 études 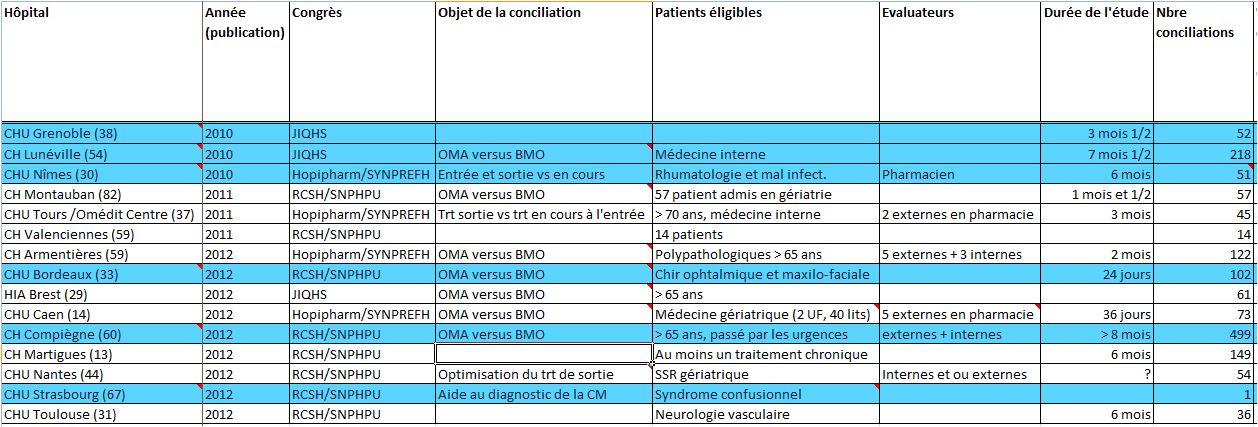
On ne peut certes pas nier le rôle d’entrainement et d’impulsion joué par les établissements qui ont participé à l’étude OMS/HAS Med’Rec (Cf. infra), en bleu dans le tableau, et notamment grâce à la détermination d’Edith DUFAY, Pharmacien, pionnière au Centre Hospitalier de Lunéville.
Cependant, l’analyse de la littérature et des premières expérimentations dans notre pays de la conciliation médicamenteuse, y compris par les hôpitaux n’ayant pas participé à l’étude de l’OMS, aurait normalement du inciter les pouvoirs publics à prendre sans retard les décisions pertinentes qu’imposent une situation d’autant plus insupportable que des solutions existes.
La HAS a publié le 25 novembre 2015 les résultats de l’étude MED’REC de l’OMS qu’elle a coordonnée en France
La conciliation médicamenteuse à l’entrée et à la sortie du patient de l’hôpital, fait partie des 5 priorités définies par l’OMS en 2005 (High5s ici)
Le projet MED’REC a démarré initialement en 2006 avec 7 pays, rejoints par la France en 2009. Le pilote (chef de file) était le Canada. 58 hôpitaux dans 5 pays ont participé 1, 2, 3 : Australie (22), Pays-Bas (15), France (9), Allemagne (8), USA (2, en 2013)
Sources : [1] Fiche descriptive HAS (ici) ; [2] Communication affichée de l’hôpital Sainte-Justine, Montréal, Poster 47, page 82, congrès Hopipharm 2011 (ici) ; [3] Le projet high5, présentation à Londres en avril 2015, lors du 20ème « International Forum on Quality and Safety in Healthcare » (en anglais, ici)
L’OMS a publié en décembre 2013 un rapport intermédiaire High5s incluant l’étude Med’Rec (disponibles uniquement en anglais : ici, 121 pages, 502 pages avec les annexes sur le site de la HAS ici)
Quels sont les processus préconisés par l’OMS pour réaliser la conciliation médicamenteuse ?
L’OMS a défini un protocole en 4 étapes pour réaliser une conciliation médicamenteuse
Cliquer sur l’image ci-dessous pour télécharger le rapport HAS relatif aux résultats de l’étude Med’Rec 
Le bilan médicamenteux optimisé (BMO) est la liste la plus complète possible (idéalement exhaustive) de tous les médicaments pris ou à prendre en routine par le patient avant son hospitalisation, qu’ils soient prescrits par un médecin ou pris en automédication.
Les patients éligibles à l’expérimentation Med’Rec correspondent aux patients âgés de plus de 65 ans admis par les urgences, puis hospitalisés en court séjour.
Retour En quoi les résultats de l’étude Med’Rec sont-ils alarmants ?
Les résultats de l’étude Med’Rec permettent de dresser en France un état des lieux totalement inacceptable pour la sécurité du patient.
Seulement 25% des patients éligibles (65 ans et entrés par les services d’urgences) ont pu au mieux être conciliés sous 24 heures dans 5 des 8 hôpitaux participants à l’étude ! 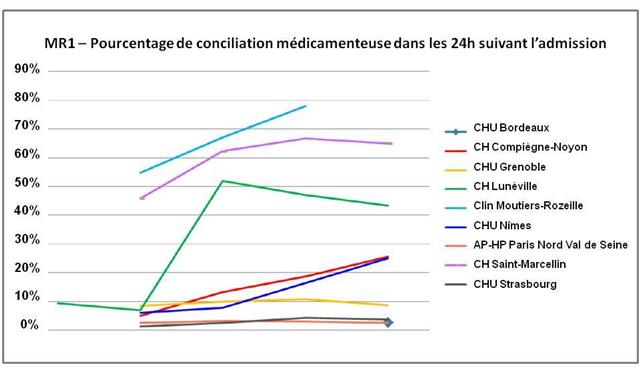
Au total, ces résultats sont alarmants : 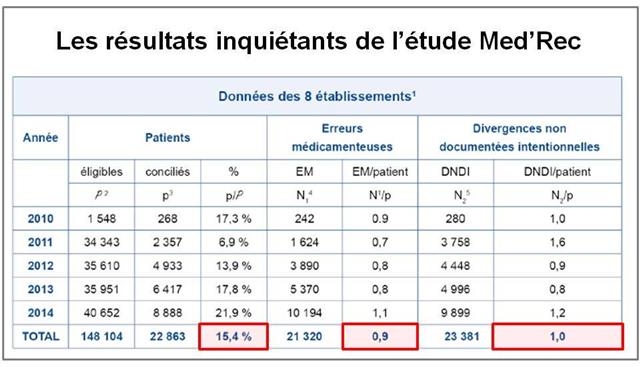
En effet,
- Seulement 15% en moyenne des patients éligibles sont conciliés, - Près de deux divergences sont retrouvées en moyenne par patient entre le bilan médicamenteux optimisé et l’ordonnance d’admission, - Correspondant à une erreur médicamenteuse avérée et une divergence intentionnelle non documentée dans le dossier patient
Autrement dit, pratiquement tous les patients âgés de 65 ans et plus, entrant à l’hôpital en passant par le service d’accueil et de traitement des urgences, sont touchés par une erreur médicamenteuse et / ou une modification intentionnelle non documentée 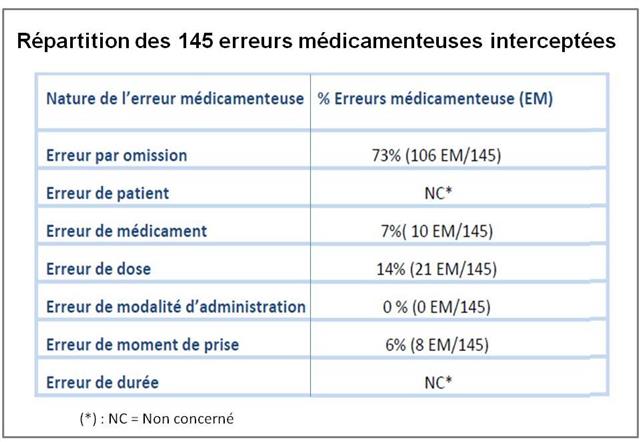
La conciliation médicamenteuse est actuellement une activité extrêmement chronophage, et curieusement personne ne s’interroge sur la pertinence de la méthode et des outils (ou plutôt de leur absence) pour la réaliser :
Elle prendrait entre 26 et 66 minutes en moyenne par patient. Encore que cette durée déjà très élevée ne semble pas prendre en compte l’étape 3 de comparaison du BMO avec l’OMA et d’identification des divergences.
Bref, c’est beaucoup trop long et cela explique en partie pourquoi aussi peu de patients peuvent aujourd’hui bénéficier d’une conciliation médicamenteuse à leur entrée à l’hôpital…

Au total, au prix d’une activité très consommatrice en ressources humaines, les pharmaciens peinent à concilier moins d’un patient sur six entrés par les urgences de l’hôpital et âgé de 65 ans et plus (Et que dire des patients plus jeunes et ou dont le séjour est programmé, non conciliés dans cette étude).
Cela pour identifier sur l’ordonnance d’admission près de deux incohérences par patient : une erreur médicamenteuse (le plus souvent une omission, mais des erreurs de posologie ou de médicament) et un changement « intentionnel » effectué par le médecin, sans l’avoir documenté dans le dossier patient…
Il n’est vraiment pas possible de se satisfaire de cette situation, d’un pharmacien pompier éteignant les incendies allumés par des médecins négligents qui ne prennent pas la peine de déterminer soigneusement l’historique médicamenteux de leurs patients.
Il faut vraiment que les choses changent au bénéfice des patients
Alors, tirons ici si vous le voulez bien, les enseignements qui n’ont pas été retirés par la HAS de son étude et de toutes les autres publiées avant. Essayons si possible de comprendre les raisons de cet échec.
Retour 1. Ne déléguer qu’au pharmacien la conciliation médicamenteuse, est une lourde erreur
Déjà, il faut être très clair. En acceptant, même implicitement, que la conciliation médicamenteuse soit principalement réalisée par le pharmacien, la HAS fait une grossière et grave erreur.
En effet, s’agissant de la première étape du processus de prescription, elle est par essence-même du ressort du médecin. En cas d’erreur préjudiciable au patient, c’est lui qui engagera sa responsabilité devant les tribunaux.
Que les médecins aient généralement le plus bas niveau parmi les professionnels de santé en matière de culture de la sécurité de prise en charge médicamenteuse du patient, qu’ils sous-estiment considérablement l’importance de l’erreur médicamenteuse, persuadés qu’ils sont que leurs prescriptions seront parfaitement exécutées (tel des demi-dieux, leurs seigneuries prescrivent et « après elles, le déluge »), ne devrait pas (n’aurait pas dû) autoriser un tel renoncement de la part de la Haute Autorité de Santé sur l’un des fondamentaux de la sécurité de la prescription.
L’une des bases les plus solides aux références professionnelles sur le circuit du médicament, faut-il le rappeler, reste encore aujourd’hui le document de travail publié en juin 2004 qui avait été élaboré sous l’égide de la DHOS par un groupe de travail constitué essentiellement de pharmaciens hospitaliers : « Prise en charge thérapeutique du patient hospitalisé ». Ci-dessous l’extrait du logigramme de prescription médicale :
Cliquer sur l’image ci-dessous pour ouvrir le document DHOS 2004  Ce document trop vite oublié, n’a pas sur ce point inspiré les rédacteurs de l’arrêté ministériel relatif au management de la prise en charge médicamenteuse et au médicament dans les établissements de santé »
Retour Il est vrai qu’à cet égard, (2.) la conciliation médicamenteuse est la grande oubliée de l’arrêté du 6 avril 2011, et donc fort logiquement aussi, de la circulaire d’application du 14 février 2012.
Cliquer sur l’image ci-dessous pour télécharger l’arrêté « RETEX »
C’était quand même bien la peine de mettre autant de temps, sept et huit années respectivement, pour passer du document de travail à l’arrêté, puis à la circulaire, qui font tous deux la même erreur par omission (absence du mot « conciliation » dans ces deux textes). Tiens, comme c’est bizarre, les erreurs médicamenteuses de type « omission » sont précisément les plus fréquentes lorsque le médecin omet de concilier les traitements en cours…
Le propos n’est pas de dissuader les pharmaciens de pratiquer la conciliation médicamenteuse. Bien au contraire, s’agissant d’une étape à haut risque d’erreur pour la sécurité du patient, le double-contrôle s’impose. De la même manière que le pharmacien analyse la prescription du médecin avant de délivrer un traitement, il est de la première importance qu’il analyse aussi la conciliation médicamenteuse faite avant lui par le prescripteur.
Au demeurant, l’évaluation du traitement complet du patient à son entrée à l’hôpital par le médecin est pudiquement appelé « conciliation proactive » par les rédacteurs du rapport sur l’étude HAS/OMS Med’Rec. Mais, ils ont eux aussi oublié le « systématique » qui prévalait en 2004.
L’objectif n’est donc pas d’obtenir 100% de patients conciliés dans les 24 heures. Mais plutôt 100% de patients conciliés par le médecin… Immédiatement, lorsqu’il prend en charge sa prise en charge médicamenteuse, avant de rédiger sa propre ordonnance d’admission !
Retour 3. La conciliation médicamenteuse est également l’un des graves oublis du référentiel de certification des logiciels d’aide à la prescription à l’hôpital
L’examen du dernier test de certification des LAP hospitalier (téléchargeable ici) datant du 9 décembre 2015, montre qu’aucun des 257 tests ne traite de la conciliation médicamenteuse (le mot « conciliation » est absent du fichier).
Seule la notion de « l’historique médicamenteux » y est abordée (lignes 57, 61 et 164, 179), mais de manière minimaliste :
- « L’historique médicamenteux comporte au moins toutes les prescriptions saisies pour le patient à l’aide de ce LAP dans l’établissement » (Encore heureux !),
ou encore :
- « Saisie d’un historique médicamenteux » (NB : Cela s’appelle une retranscription de la prescription originale. Une pratique prohibée, car à haut risque d’erreur…)
Mais, à moins qu’après la sortie du patient de l’hôpital, il ne soit rapidement réadmis dans le même établissement, ces fonctionnalités n’offriront aucun intérêt pour concilier ses médicaments…
Quant au référentiel de certification des LAP hospitaliers, il n’a pas été actualisé depuis le 5 juin 2012 (ici). Bien évidemment, cette version du référentiel ne prévoit aucune autre exigence.
Il mentionne page 5 « Le deuxième objectif de la certification est de faciliter le travail du prescripteur. La gestion d'un historique médicamenteux est demandée, afin de favoriser la conciliation des traitements à l'entrée et la sortie d'hospitalisation ».
Page 18, il détaille ses exigences en matière d’historique médicamenteux
Cliquer sur l’image ci-dessous pour télécharger le référentiel HAS de certification des LAP hospitaliers actuellement en vigueur 
Ainsi, la HAS envisage uniquement la « ressaisie des prescriptions antérieures » dans le logiciel hospitalier…
Et cela n’a pas empêché le Dr Alain MILON, Président de la Commission des Affaires Sociales du Sénat, Co-rapporteur du Projet de Loi relatif à la Santé, de déclarer le 18 septembre 2015 lors de l’examen de l’amendement N° 1000 soutenu en discussion publique :
« La Haute Autorité de santé assure déjà la certification des logiciels et prend toutes les mesures nécessaires pour que ceux-ci soient une aide efficace à la prescription » (ici).
Pauvre Monsieur le Sénateur du Vaucluse, de surcroît médecin de son Etat, si vous saviez ?
Hélas non. La HAS ne prend pas toutes les mesures nécessaires…
Nous venons de voir que le plus souvent cela ne servira à rien si l’on n’a pas accès aux traitements délivrés en ville préalablement à l’admission du patient.
Retour 4. Les Etats-Unis d’Amérique qui ont organisé le déploiement systématisé de la conciliation médicamenteuse dans leurs logiciels hospitaliers certifiés, observent une réduction importante des décès liés à l’erreur médicamenteuse
Inutile de vous rappeler, car vous le savez déjà, que la conciliation médicamenteuse (« medication reconciliation » chez les anglo-saxons) fait partie des cibles prioritaires d’usage (« Core Meaningful Use ») à atteindre obligatoirement pour le paiement à la performance des hôpitaux et des médecins (ici, voir page 6 du document) utilisateurs de logiciels certifiés dans les hôpitaux américains, et constitue l’un des principaux leviers d’amélioration permettant d’expliquer les résultats spectaculaires déjà obtenus aux USA dans la lutte contre les erreurs médicamenteuses et l’iatrogénie liée :
- 16.760 décès évités sur la période 2011, 2012, 2013 et 2014 par rapport à 2010 (rapport provisoire 2014 ici sur le site de la Haute Autorité de Santé américaine, l’AHRQ), dont 6.020 décès évités uniquement en 2013 (rapport définitif 2013 ici) et 5.220 en 2014, - et plus de 800.000 événements indésirables liés à une erreur médicamenteuse auraient été évités sur la même période, dont 301.000 événements indésirables évités en 2013, et 261.000 en 2014, - Ces décès et événements indésirables évités représentent une économie estimée à plus de 1,5 milliards de dollars (1,34 milliards d’euros) pour la seule année 2013, et supérieure à 1,3 milliards de dollars en 2014.
Les calculs sont réalisés à partir des événements indésirables collectés au moyen d’une fouille informatique du contenu de plusieurs dizaines de milliers de dossiers médicaux électroniques de bonne qualité dans le cadre du programme « PfP » (Partnership for Patients, que l’on pourrait traduire par « partenariat au bénéfice des patients ») pour 5 groupes de médicaments à risque (Digoxine, hypoglycémiants, héparine sodique, héparines de bas poids moléculaire et nouveaux anticoagulants oraux, antivitamines K). La méthodologie est détaillée par CMS (Center for Medicare & Medicaid Services ici).
Retour 5. Se passer en France de la plus grande base de données médico-administratives au Monde pour mettre en œuvre la conciliation médicamenteuse, est une erreur fatale
Tout cela est encore plus rageant lorsque l’on sait que les solutions technologiques pour fiabiliser, systématiser et faciliter la conciliation médicamenteuse à l’entrée du patient ou résident, existent, et cela depuis des années !
Que de temps passé par les pharmaciens hospitaliers besogneux à décrocher leur téléphone pour contacter tel médecin traitant, tel spécialiste, tel pharmacien d’officine…
Alors que quelques clics auraient suffit pour faire 95% du « job ». À condition bien entendu que les logiciels intègrent une fonctionnalité d’aide à la conciliation s’appuyant sur HdR (en priorité) et le dossier pharmaceutique (pour les médicaments d’automédication).
Retour Le comble est atteint lorsque l’on apprend que les logiciels d’aide à la prescription les plus utilisés en ville ont cette faculté que ne possèdent pas leurs homologues hospitaliers
Il suffit de jeter un œil au tableau comparatif des logiciels médicaux édité en 2013 par le Quotidien du Médecin
Cliquer sur l’image pour télécharger le tableau comparatif 2013 des logiciels de ville édité par le Quotidien du Médecin 
Par exemple, MEDICLICK® de Cegedim Logiciels Médicaux (CLM), mais aussi du même éditeur, Mon Logiciel Medical.com®, DOC’WARE® et CROSSWAY® (à ne pas confondre avec CROSSWAY HÔPITAL®, revendu il y a une bonne décennie par CLM à Mc Kesson, devenu récemment Maincare Solutions), HELLODOC®, d’Imagines Editions, AXISANTE® de CompuGroup Medical, MEDISTORY® de Prokov Editions…
Le Centre National de Dépôt et d’Agrément (CNDA), filiale de la Cnamts qui octroie un agrément aux logiciels médicaux propose sur son site un moteur de recherche qui permet de connaitre les logiciels qui intègrent l’historique des remboursements et ceux qui projettent de le faire. Depuis la page « téléservices intégrés » ici, cliquer sur l’onglet « Référencement », puis choisir « Logiciels diffusés » ou « Logiciels en cours de développement » (Cf. image ci-dessous).
Cliquer sur l’image ci-dessous pour aller sur le moteur de recherche du CNDA et vérifier si un logiciel donné intègre ou non l’historique des remboursements. 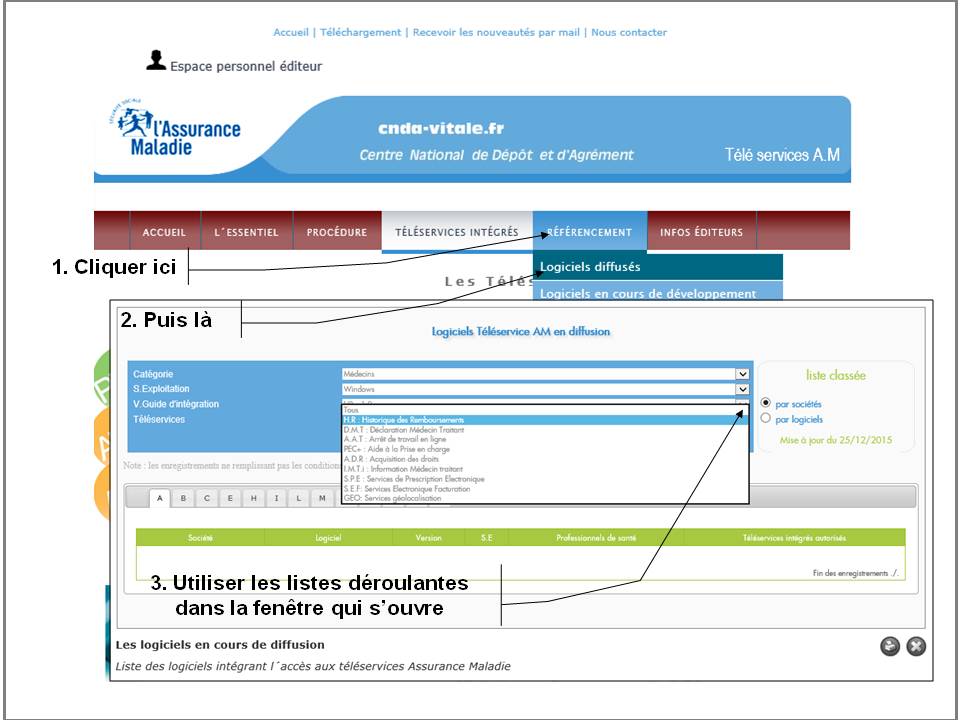
Sur une page du site web de l’éditeur CLM (leader du marché en ville, et absent de l’hôpital comme la majorité des éditeurs de LAP ambulatoires), plusieurs captures d’écran de son logiciel MEDICLICK® permettent de se faire une idée de ce qui pourrait rendre un grand service aux médecins et pharmaciens hospitaliers.
Tout d’abord, voici comment apparait le téléservice « Historique des remboursements » de l’assurance maladie avec ses 7 volets : « Soins médicaux et dentaires », « Pharmacie / Fournitures » (le volet qui nous intéresse, mais probablement pas le seul, car les autres peuvent contenir des informations importantes pour mieux connaître le contexte du patient), « Radiologie », « Biologie », « Arrêts indemnisés, « Transport », « Hospitalisation »
Cliquer sur l’image pour vous rendre sur la page du site de CLM expliquant le service « HRi »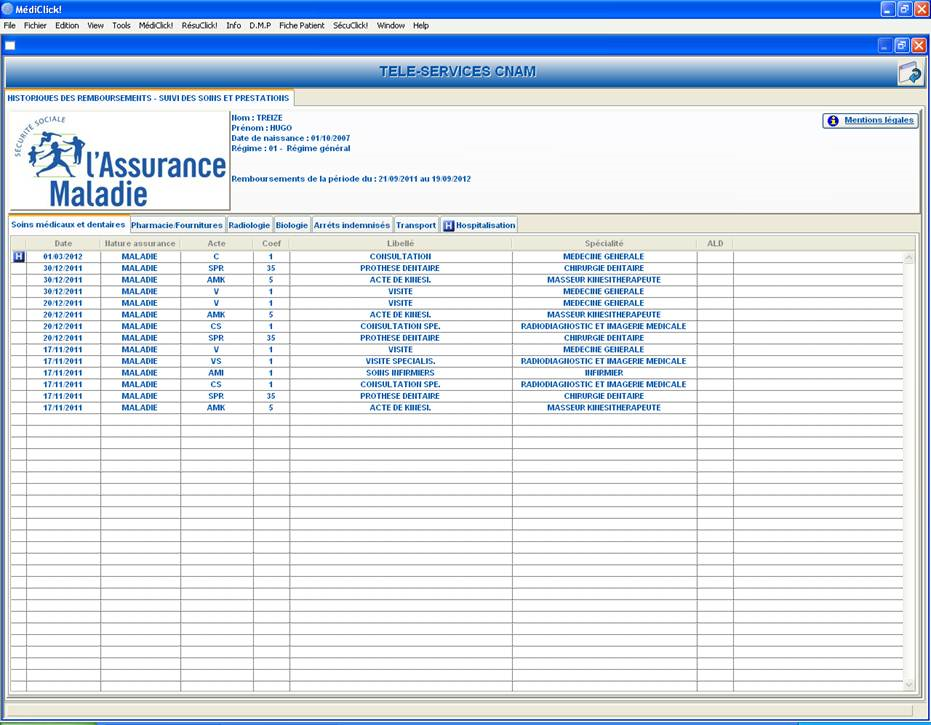
Le didacticiel vous explique comment en quelque clics « récupérer » les prescriptions antérieures pour les ajouter à l’ordonnance.
1. Sélectionner l’onglet « Pharmacie/Fourniture » pour accéder à l’historique des remboursements des spécialités délivrées au patient.
2. Quitter la fenêtre « Télé Service de la CNAM » avec le bouton flèche bleue. A la fermeture de cet écran, s’il existe des spécialités délivrées au patient non présentes dans le traitement en cours, MédiClick affichera un message demandant si vous souhaitez les incorporer au traitement de fond du patient
Cliquer sur l’image pour vous rendre sur la page du site de CLM expliquant le service « HRi »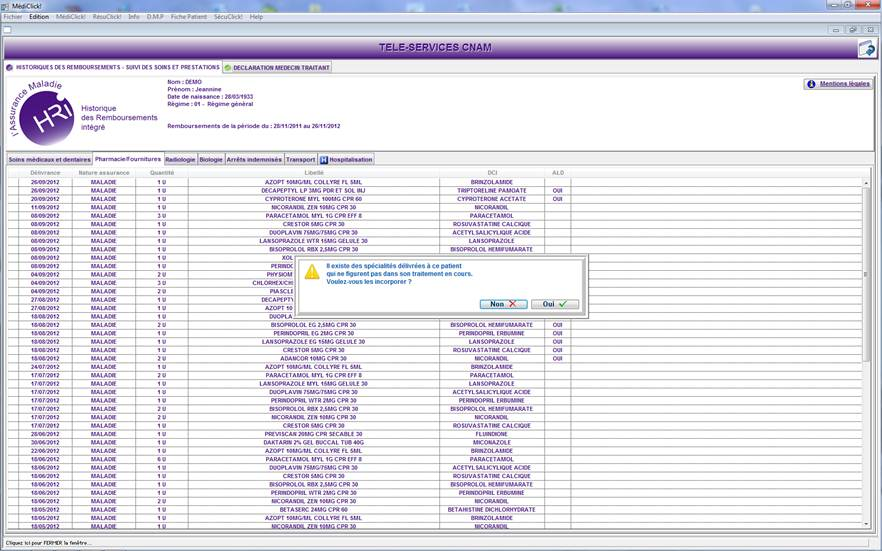
3. Validez par oui : L’écran « Pharmacie du patient » sera présenté. Cet écran présente dans la partie supérieure, les spécialités délivrées au patient mais non définies dans le traitement en cours du patient. Dans la partie inférieure, les spécialités prescrites dans le traitement en cours du patient
4. Ajuster la date de délivrance des spécialités si besoin.
5. Sélectionner les spécialités désirées, puis valider avec le bouton « Ajouter au traitement de fond » Cliquer sur l’image pour vous rendre sur la page du site de CLM expliquant le service « HRi »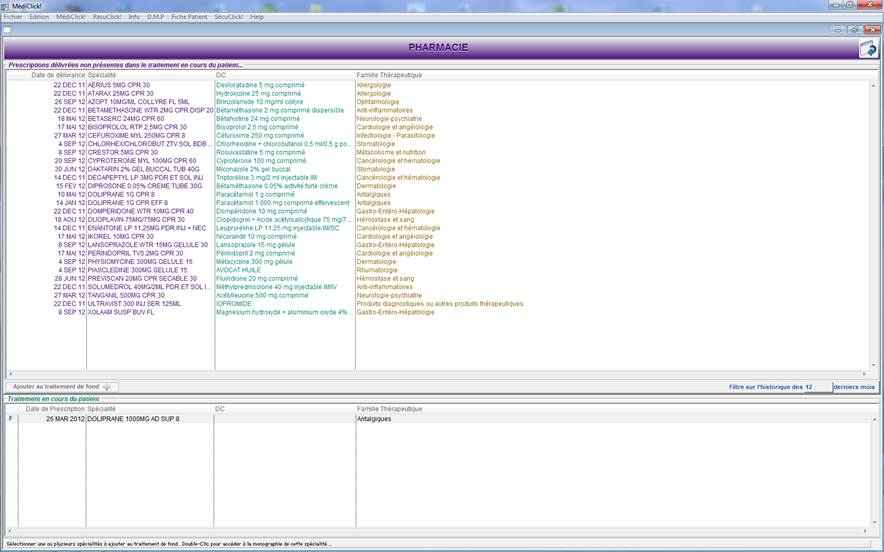
Les spécialités ainsi ajoutées au traitement de fond présentes la mention « initié par HRI ».
Cliquer sur l’image pour vous rendre sur la page du site de CLM expliquant le service « HRi »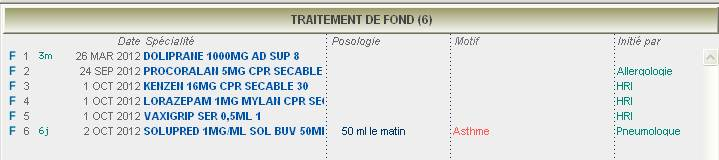
Retour Et les lanceurs d’alerte, sont tout au plus entendus, mais pas écoutés
Alors je vous repasse mes diapositives présentées au groupe projet de la HAS en charge de la certification des logiciels hospitaliers d’aide à la prescription, le vendredi 9 mai 2008
Cliquer sur l’image ci-dessous pour télécharger 11 diapositives extraites de la présentation faite lors de la journée « Quelles cibles d’exigences
fonctionnelles pour une certification des LAP hospitaliers » du 9 mai 2008, dans les locaux de l’HAS 
Faut-il rappeler aussi la pétition lancée ici-même en juillet 2009, et signée par de nombreux pharmaciens hospitaliers, dont d’éminents spécialistes de l’erreur médicamenteuse ?
Retour 6. La HAS aurait-elle commis des erreurs dans la gouvernance du projet Med’Rec ?
Le staff HAS mentionné dans le rapport de l’étude sur la conciliation médicamenteuse, comprend 3 personnes :
- Isabelle ALQUIER : Conseiller technique, DAQSS - HAS (02/2015), adjointe au chef du service Certification des établissements de santé (03/2011) - Anne BROYART : HAS, Service développement de la certification (11/2013), Chef de projet (High’5s = Site opératoire), Médecin (Hôpital Pitié-Salpétrière, Département de Santé Publique, Informatique Médicale et Biostatistique), HAS - Mission Relations Internationales (06/2010) - Charles BRUNEAU : Représentant de la HAS au Board de l’ISQua « International Society for Quality in Healthcare »
Cette équipe parait trop « hospitalo-centrée », déconnectée de la ville, alors même que le sujet concerne la transition du patient entre la ville et l’hôpital.
Aucun lien n’apparait non plus avec le service en charge de la certification des LAP hospitaliers
D’ailleurs, le service « Qualité de l’information Médicale » en charge de la certification des LAP ambulatoires et hospitaliers, à en croire la page qui liste les 51 logiciels hospitaliers certifiés (ici), n’apparait plus dans l’organigramme général actualisé au 15 juin 2014 (ici).
Serait-ce une omission de plus ?
A moins que la certification des logiciels ne soit plus une priorité à la HAS.
Au moins, cela est cohérent avec la décision de la DGOS annoncée le 8 décembre et relayée par une dépêche TIC-Santé (ici) d’abandonner le projet de certification des logiciels de production des soins et de dossier patient informatisé !
Poussons plus la réflexion. Les médecins ne seraient-ils pas surreprésentés au Collège de la HAS ?
Or, nous avons déjà mentionné que leur culture de la sécurité de la prise en charge médicamenteuse n’est pas optimale
Aucun membre du collège de la HAS n’est pharmacien. Pas non plus de médecin généraliste, ni de représentant des patients.
Sans-doute une erreur importante de gouvernance ! 
La HAS ne serait-elle pas aussi hospitalo-centrée ?
La surreprésentation des médecins et l’hospitalo-centrisme, l’absence de représentant des patients au collège de la HAS, sont du domaine du législateur, lui aussi surreprésenté en médecins…
En conclusion, il est urgent que la HAS comprenne enfin que l’efficacité de la conciliation médicamenteuse à l’entrée et à la sortie de l’hôpital, pour intercepter des erreurs médicamenteuses évitables, repose sur :
- La mobilisation des médecins prescripteurs, car elle est de leur responsabilité, - La mise à disposition d’outils informatiques d’aide à la conciliation médicamenteuse intégrés dans les logiciels de prescription et de dispensation, systématiquement activé à chaque primo-prescription ou dispensation, et s’appuyant sur l’exploitation sécurisée des deux bases de données individuelles que sont l’historique des remboursements (la plus exhaustive) et le dossier pharmaceutique (qui seul permet d’accéder aux médicaments d’automédication non remboursés)
Alors que la DGOS vient de démissionner l’ambition qui était la sienne de certifier les logiciels de production de soins et de dossier patient informatisé, il apparait encore plus déplorable que l’amendement N°1000 à la Loi de Modernisation de notre Système de Santé, soutenu au Sénat, et qui visait à élargir à la conciliation médicamenteuse le périmètre de certification par la HAS des LAP et des LAD hospitaliers, ait été repoussé par la ministre le 18 septembre 2015 !
(*) LAD : Logiciels d’aide à la dispensation
François PESTY
17/12/2015 - Lecture code barres des médicaments : Les firmes privilégient la lutte contre la contrefaçon afin de protéger leurs profits et se « contrefichent » de la sécurité des patients !
Dossier explosif : La sécurité de la prise en charge médicamenteuse dans les hôpitaux et les établissements médico-sociaux européens ne sera pas améliorée, et pourra même se dégrader encore plus.
Ce scénario très noir est hélas le plus probable pour la sécurité des patients qui en payeront un lourd tribut, avec en Europe probablement des dizaines de milliers de morts chaque année et des centaines de milliers d’événements indésirables graves liés aux erreurs médicamenteuses (Cf. infra pour le calcul).
Il fera suite au déploiement prochain et désormais quasiment inévitable d’une solution technique d’identification des médicaments à chaque délivrance en pharmacie de ville comme à l’hôpital, à l’efficacité très incertaine dans la lutte contre les contrefaçons. Une solution imposée par l’EFPIA, fer de lance du lobbying des firmes pharmaceutiques en Europe, avec la complicité passive (on n’ose imaginer active*) des autorités européennes. Au premier chef, la Commission, le Parlement et le Conseil Européens, l’Agence Européenne du Médicament, la Direction Européenne de la Qualité du Médicament et des Soins de Santé, laquelle dépend du Conseil de l’Europe (47 Etats membres). Mais aussi des autorités nationales. En France, l’ANSM, le Ministère en charge de la santé et ses directions en charge du dossier (DGS, DGOS).
(*) : Seules une enquête policière/judiciaire permettrait de l’affirmer
En effet, l’industrie du médicament est sur le point de réussir dans la mise en œuvre dans les pays de l’Union Européenne d’un dispositif très sophistiqué dont le principal but est de sécuriser ses profits en luttant contre la contrefaçon des médicaments. Son nom, « Sérialisation pharmaceutique de masse ».
Dans une enquête « L’industrie pharmaceutique, prête à relever tous les défis », le numéro de novembre 2015 de la revue Supply Chain Magazine ouvrait largement ses colonnes à ce projet un peu fou, dont l’Europe n’a pas forcément besoin (En couverture et pages 50 à 62, accessible librement ici)
En revanche, cette industrie très profitable et qui se targue d’avoir une responsabilité sociétale, notamment en « contribuant au bon usage et à la sécurité des produits » (ici), n’a fait et ne fera aucun effort (sauf si les pouvoirs publics en venaient enfin à le lui imposer, comme cela a été fait aux USA il y a déjà plus de dix ans, pour sécuriser l’administration des médicaments aux patients à l’hôpital et aux résidents en EHPAD et autres établissements médico-sociaux.
Tel est le douloureux et implacable constat fait suite à l’examen du dossier de la sérialisation à la boite de médicaments, imposée par le lobbying pharmaceutique aux complaisantes et dociles administrations européennes et nationales sur notre continent.
Quel est le système actuellement en place en France et dans les autres pays de l’Union ?
- Le code barres est présent sur les boites de médicaments depuis le 1er janvier 2011 en France

Extrait de la thèse de Doctorat en Pharmacie de Chloé BOUGOIN, février 2015 (ici)
- Le datamatrix, était présent dès 2014 dans les hôpitaux français sur plus de 99% des boites de médicaments. Etant bidimensionnel (2 D), il permet d’embarquer d’avantage d’informations.


Extraits d’une étude réalisée à l’Assistance Publique - Hôpitaux de Paris en février 2004 (ici)
Quel dispositif sous la pression des firmes pharmaceutiques devrait se mettre en place au plus tard début 2018 dans les 47 pays membres du Conseil de l’Europe ?
- Le système européen de vérification des médicaments souhaité par les industriels du médicament :
Le concept de la vérification au point de dispensation pharmaceutique
Cliquer sur l’image ci-dessous pour ouvrir le guide de présentation élaboré par EFPIA à l’attention des firmes 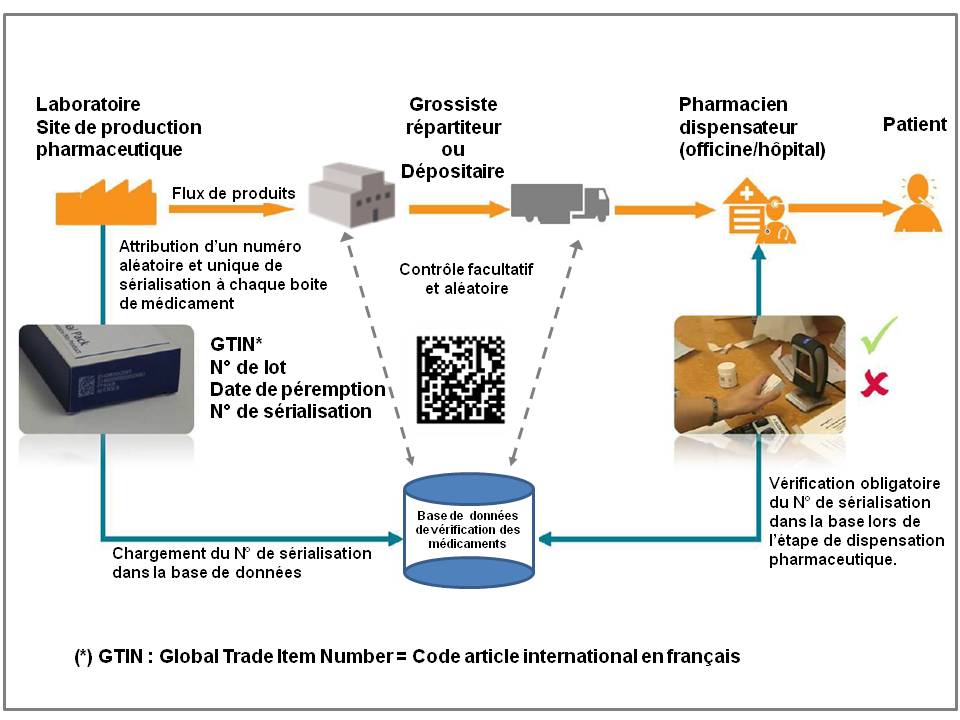
Système connu sous le nom anglais de « EMVS » pour « European Medicines Verification System », de l’EFPIA (European Federation of Pharmaceutical
Industries and Associations), associée à l’EAEPC (« European Association of Euro-Pharmaceutical Companies »)
Quels sont les principes de la sérialisation de masse des médicaments ?
- Chaque boite est sérialisé à l’aide d’un identifiant unique aléatoire, - Le fabricant teste le N° de sérialisation dans la base de données, - Les grossistes / dépositaires ont la possibilité de vérifier - La vérification est en revanche obligatoire à l’étape de la dispensation
Que demandent les hôpitaux depuis plus de trente ans en Europe sans jamais avoir été entendus ?
Dans l’intérêt de la sécurité du patient et afin de pouvoir identifier chaque dose de médicaments jusqu’au moment de leur administration, ce qui est d’ailleurs exigé en France par une réglementation au demeurant parfaitement inapplicable (Arrêté du 6 avril 2011, article 13, page 6 « Les médicaments doivent rester identifiables jusqu’au moment de leur administration » : ici), les établissements sanitaires et médico-sociaux ont une double exigence :
Disposer d’un véritable conditionnement unitaire hospitalier comportant un code barres ou datamatrix sur chaque dose de médicament
Robert J. Moss, au nom de l’association néerlandaise des pharmaciens hospitaliers, lors de la conférence GS1 Healthcare d’octobre 2015, explique clairement ce qui motive cette exigence et quels en sont les enjeux.
Cliquer sur l’image pour ouvrir la vidéo (en anglais) dans un autre onglet 
Cliquer sur l’image ci-dessous pour ouvrir la présentation diapositives des pharmaciens néerlandais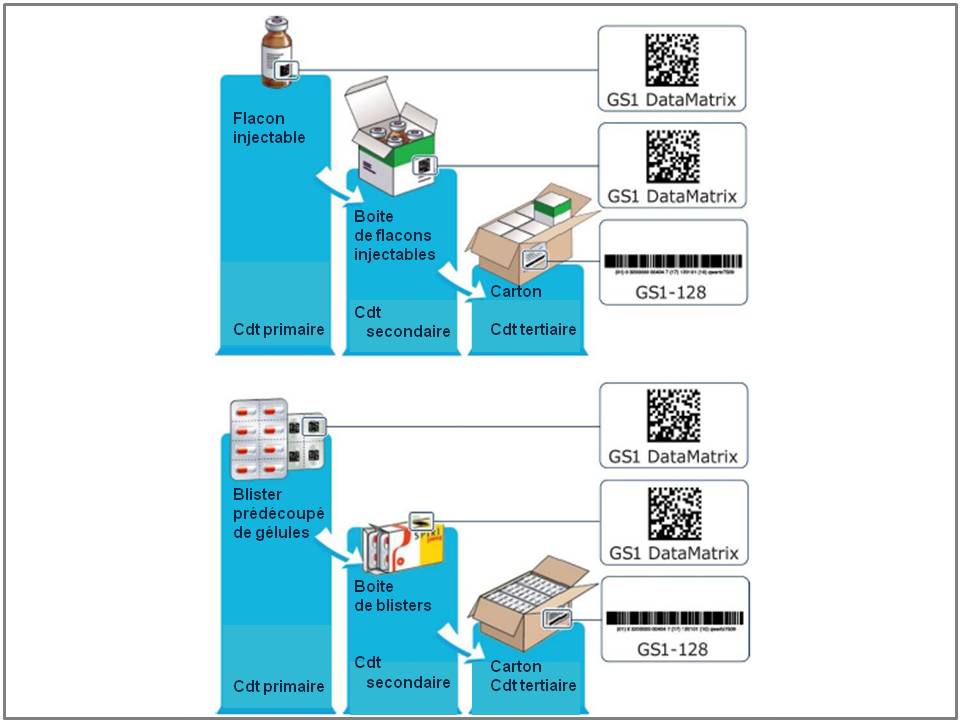
Un « véritable » conditionnement unitaire hospitalier doit présenter sur chaque dose, le nom complet de la présentation pharmaceutique (nom de marque ou dénomination commune internationale du médicament, dosage, forme, voie d’administration), son numéro de lot, ainsi que sa date de péremption. Et cela, même après découpage du blister par l’infirmière.
Pourquoi est-ce tellement important pour la sécurité des patients ?
Cliquer sur l’image ci-dessous pour ouvrir la présentation diapositives des pharmaciens néerlandais 
En France, les pharmaciens réclament en vain ce conditionnement unitaire hospitalier depuis… 1984 ! En atteste, ce courrier officiel, adressé en août 2004 par le ministre de la santé de l’époque, Xavier BERTRAND, à Pierre LESOURD, alors Président du LEEM, le syndicat professionnel des firmes pharmaceutiques.
Cliquer sur l’image ci-dessous pour ouvrir l’édifiante correspondance de l’ancien Ministre de la Santé et de son cabinet, avec la
présidente du syndicat des pharmaciens hospitaliers (SYNPREFH), le directeur général de l’AFSSAPS, et le Président du LEEM 
Ce courrier avait été remarquablement préparé par les conseillers du Ministre, dressant un état des lieux déplorable et mesurant parfaitement les enjeux, mais se terminant en « eau de boudin », avec aucune mesure contraignante pour les industriels…
Sous l’égide de l’Agence du médicament (Afssaps à l’époque, devenue ANSM après le scandale du Médiator®), et du ministère de la santé (DGOS, DGS), un cahier des charges des bonnes pratiques relatives au conditionnement unitaire des spécialités pharmaceutiques destinées en particulier aux établissements de santé avait bien été négocié entre les trois syndicats de pharmaciens hospitaliers et celui de l’industrie du médicament. Mais après avoir été mis en consultation publique en juillet 2007, encore à l’état de projet, il est depuis « passé à la trappe », et désormais introuvable sur le site de l’Agence… Mais encore téléchargeable sur le site du Synprefh (ici)
Ce même syndicat, majoritaire dans la profession, a écrit dans un livre blanc intitulé « Pharmacie Hospitalière Cap 2020 » (téléchargeable ici) qu’il se fixait pour objectif à cet horizon « que chaque médicament puisse être identifié à l’unité permettant la lecture de l’ensemble des informations jusqu’à l’étape cruciale de l’administration » et a proposé que le standard GS1 soit adopté pour l’ensemble des produits de santé.
En Europe, l’EAHP, association des pharmaciens hospitaliers, demande un code barres sur chaque dose de médicament depuis… 1997. Cette demande impérieuse a été actualisée en 2007, 2010 (ici) et 2012 (ici). Une plaquette a été réalisée en octobre 2012 (ici). Une conférence « Making bedside scanning a systematic reality across Europe » (« Faire de la lecture code barres systématisée au chevet du patient une réalité dans toute l’Europe ») a été organisée en octobre 2013 conjointement par l’EAHP, GS1 et l’Hôpital Universitaire de Leuven (Accéder à l’ensemble des présentations ici, ainsi qu’aux actes et conclusions ici)
Cliquer sur l’image pour télécharger la présentation diapositives de l’EAHP en octobre 2014 
Je crois que l’on aura rarement vu une telle surdité de la part de nos administrations publiques. Il est vraiment urgent d’appareiller tout ce monde là…
Quels types de conditionnements les hôpitaux ne voudraient surtout plus voir ?
Cliquer sur l’image ci-dessous pour ouvrir la présentation diapos de l’hôpital universitaire de Leuven, en Belgique, pionnier en Europe
pour la lecture code barres au lit du malade. Conférence GS1 Healthcare, Copenhague, Octobre 2014 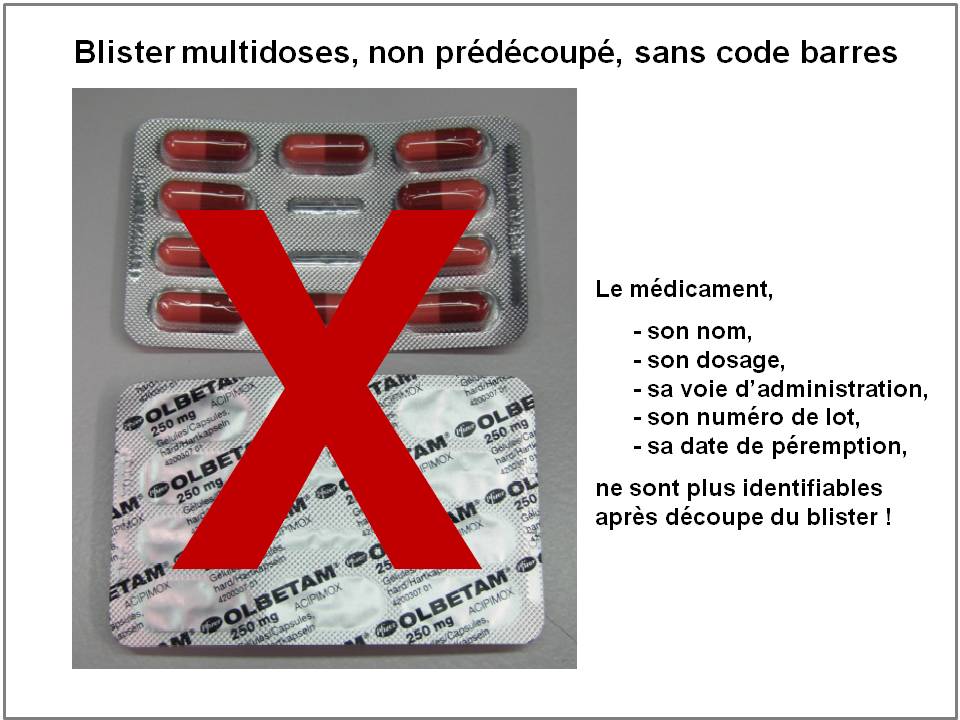
Quel est alors la triste réalité des conditionnements hospitaliers aujourd’hui en France ?
- Près de la moitié (44 à 47%) des formes orales sèches solides (comprimés, gélules) ne sont pas présentées en conditionnement unitaire hospitalier (Sources : selon 3 études réalisées aux centres hospitaliers de ST-DIE DES VOSGES (ici), FIRMINY (ici) et SECLIN (ici))
- Seulement 21% des médicaments à l’hôpital, toutes formes galéniques confondues possèdent un code barres ou datamatrix sur leur conditionnement primaire (Source : étude menée en 2013 au Centre Hospitalier de COULOMMIERS sur 572 présentations de médicaments, présentée (ici) et (là))
- Pire, seuls 12% ont un code barres ou datamatrix lisible sur le conditionnement primaire (Source : même étude)
La contrefaçon des médicaments n’a pas été observée jusqu’à ce jour dans nos hôpitaux
Selon la page de l’ANSM répertoriant les 11 cas de médicaments contrefaits identifiés depuis 2004 en Europe (ici), la France n’aurait pas été concernée en dehors de saisie douanières de Viagra® et de Cialis® en 2006, 2007 et 2008 (contrefaçons proposées sur Internet ou via des spams). Seuls et de façon ponctuelle dans la chaîne légale d’approvisionnement pharmaceutique, le Royaume Uni, l’Allemagne, la République Tchèque, la Finlande, les Pays-Bas et l’île de Malte semblent avoir été touchés. L’agence nationale est bien plus disserte sur les dispositifs médicaux et les produits cosmétiques contrefaits…Il semble bien évident que les pays les plus pauvres, notamment en Afrique, qui, eux, subissent quotidiennement les méfaits de la contrefaçon des médicaments, et qui profiteraient de la sérialisation à la boite, sont aussi ceux qui auraient les plus grandes difficultés à mettre en œuvre un contrôle systématique au moment de la dispensation par le pharmacien…
En revanche, les erreurs médicamenteuses qui pourrait être prévenues ou interceptées par la lecture code barres avant administration aux malades sont, elles, très fréquentes
Cinq des neuf courtes séquences vidéo proposées dans le cadre d’un e-learning par l’OMEDIT-Bretagne, décrivent des erreurs médicamenteuses qui auraient pu être interceptées par la mise en place de l’administration des médicaments assistée par la lecture code barres au lit des malades et au chevet des résidents. Cliquer sur les images pour ouvrir les vidéos sur Youtube. film 1 film 4 film 5 film 7 film 8    
Nous avons déjà évoqué sur ce site le décès malheureux d’un homme à l’Institut Bergonié dont la presse s’est faite l’écho en septembre 2014, et qui aurait pu être évité si la lecture code barres avant administration avait été mise en œuvre. Cliquer sur l’image ci-dessous pour retrouver notre article. 
Photo : Site Internet du quotidien Sud-Ouest. Article « Bordeaux : Un patient meurt après une erreur d’injection ». 12/09/2014 (ici)
Les hôpitaux américains l’ont mis en œuvre après avoir imposé cette exigence aux industriels il y a dix ans déjà. Leurs résultats sont éloquents aujourd’hui avec 16.760 vies sauvées en 4 ans !
Cliquer sur l’image ci-dessous pour télécharger le rapport provisoire 2014 sur les résultats du programme « Partenariat pour le patient » 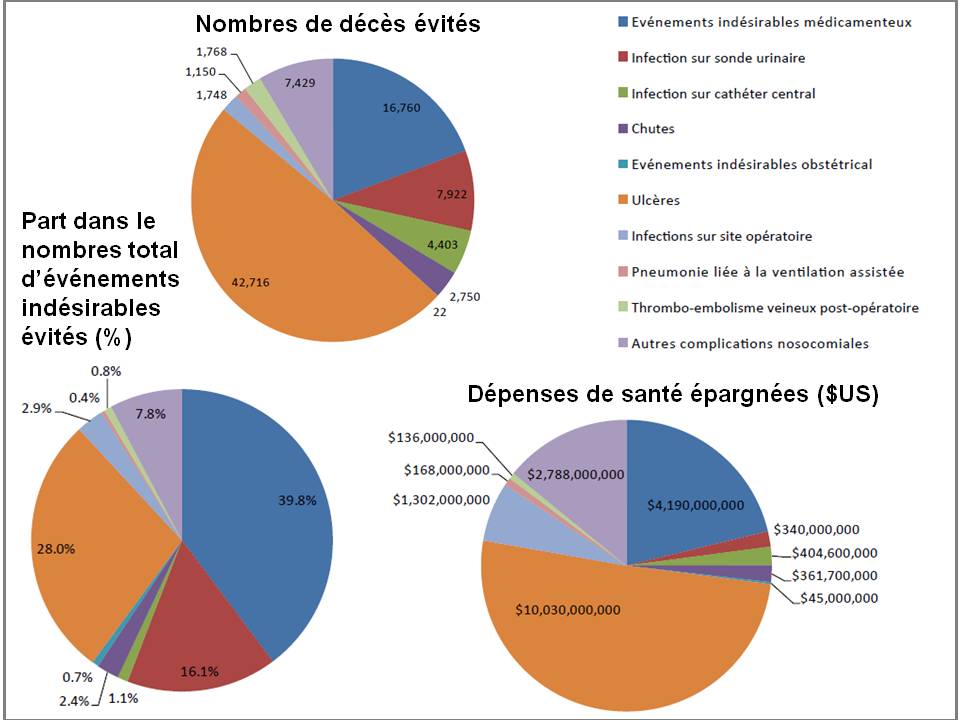
Le programme « Partnership for Patient » de Medicare et Medicaid aux USA, suivi par l’AHRQ, équivalent de notre Haute Autorité de Santé, a produit des résultats impressionnants. Près de 40% des 2.107.800 événements indésirables évités sur la période 2011-2014 par rapport à l’année 2010, sont liés au médicament. Les américains estiment avoir épargnées près de 17.000 vies en 4 ans, ainsi que plus de 4 milliards de dollars US… Nous révélions l’an passé ces excellents résultats (ici), en détaillant pourquoi ils seraient liés en grande partie au déploiement du circuit du médicament informatisé en boucle fermée (lecture code barres pour assister l’administration des médicaments au lit du malade, couplée à l’informatisation de la prescription à l’administration). Les premiers résultats 2014 ne font que confirmer ce qui était déjà une évidence…
Hélas, la lecture code barres au lit du malade ne serait actuellement pas à l’étude en Europe…
Le bureau D6 « Qualité, sécurité et efficacité des médicaments », placée auprès de la Direction Générale de la Santé et de la Sécurité Alimentaire de la Commission Européenne, nous a précisé qu’il n’y avait actuellement aucun projet de modification de la législation pharmaceutique européenne pour insérer un code barres sur les doses unitaires de médicaments. Il ajoute que la question s’est posée entre 2008 et 2011 de savoir s’il fallait introduire un code barres sur les doses unitaires de médicaments, mais que cette option n’a pas été retenue par les législateurs européens. L’adoption d’une telle disposition dans une nouvelle législation prendrait des années…
Et, le règlement délégué (par le parlement européen à la commission européenne) qui devait compléter la Directive Européenne 2011/62/UE (ici) dites « médicaments falsifiés » du 8 juin 2011, a été adopté définitivement par la Commission Européenne le 2 octobre 2015 (ici et là pour les annexes I à IV) et devrait être publiée au Journal Officiel de l’Union Européenne en février 2016. Ce qui lancera un compte à rebours de 3 ans aux Etats de l’Union pour mettre en œuvre la sérialisation à la boite.
Et pourtant, les acteurs hospitaliers s’étaient très clairement exprimés en avril 2012 lors de la consultation publique de la première « mouture » du règlement délégué lancée par la Commission Européenne et à laquelle avaient répondu en masse les industriels et leurs lobbyistes (Les 90 réponses reçues sont consultable ici). Voici quelles avaient été les principales remarques et propositions pointées du doigt par le monde hospitalier :
- La Fédération Européenne des Hôpitaux, HOPE, affirmait dans sa réponse (ici) en introduction :
« Le manque de preuves quant à l’entrée des médicaments falsifiés dans les hôpitaux en Europe nous empêche d'avoir matière à en analyser les causes profondes. Il n’est pas prouvé non plus qu'un médicament contrefait ait pu s’introduire dans la chaîne logistique après le point d'entrée dans le système (pharmacie hospitalière). Ce projet concerne surtout les pharmacies d’officine en ville, et ne tient pas compte des spécificités de l’hôpital ».
« Notre principale préoccupation porte sur la vérification des dispositifs de sécurité (numéro unique de série présent sur chaque boite de médicament) aux points de dispensation. Il y a en effet de grandes différences dans le point final de la chaîne d'approvisionnement et dans la pratique entre les pharmacies officinales et les pharmacies hospitalières, la plus importante étant que le point final habituel du circuit du médicament à l’hôpital consiste en l'administration d’une dose de médicament directement au lit du patient, et non pas en la délivrance d'une boite au patient ».
« Puisque chaque boite de médicaments n’est généralement pas scannée en pratique dans les pharmacies des hôpitaux, le dispositif proposé induirait des changements majeurs dans les processus de la pharmacie hospitalière. Il ajouterait un fardeau substantiel d’activité, disproportionné par rapport au risque présent ».
- L’association européenne des pharmaciens hospitaliers, EAHP, titrait on ne peut plus explicitement sa réponse (ici) « Un système adapté à l’hôpital et qui facilite la mise en place d’un code barres sur chaque dose de médicament ». En voici les éléments clés :
« Dans l’élaboration du règlement délégué sur l'identifiant unique des boites de médicament, la Commission Européenne doit comprendre les différences qui existent en matière de logistique entre la pharmacie officinale et hospitalière ».
« Contrairement à la pharmacie de ville, le point final de la chaîne d'approvisionnement en médicaments de fin n’est pas la délivrance par un pharmacien d'un paquet au patient, mais le plus souvent l'administration directe du médicament par une infirmière au chevet du patient… Nous serions ravis de pouvoir approfondir ce point avec la Commission »
« A l’hôpital, la lecture code barres au lit du malade de chaque dose de médicaments est devenue un élément important de la sécurisation du processus d’administration, reconnu et éprouvé. Un système de vérification des médicaments européen devrait donc chercher à être interopérable avec ce processus et en faciliter la mise en œuvre ».
L’association rappelle alors que « l’erreur médicamenteuse est la principale cause d’événements indésirables évitables, d’où l’importance capitale de pouvoir parfaitement identifier le médicament avant son administration au patient ».
Elle poursuit sa réponse en énumérant les principaux travaux en faveur de la mise en place de cette technologie au lit du malade et en retraçant l’historique de son déploiement aux USA…
Elle précise aussi que la lecture code barres lors de l’administration des médicaments se justifie aussi chez les résidents dans les EHPAD ; Qu’elle faciliterait la traçabilité y compris sur un plan comptable, ce qui permettrait d’améliorer la connaissance de l’usage des médicaments à l’hôpital et favoriserait une meilleure maîtrise des dépenses pharmaceutiques dans un contexte de poursuite de leur croissance… (NB : L’intérêt de la lecture code barres sur le plan de la comptabilité analytique dans le cadre de la facturation individuelle à l’hôpital, qui permettrait d’expliciter les dépenses de médicaments non inscrits sur la liste en sus, soit 55% de la facture totale « médicament à l’hôpital », hors rétrocession, a déjà été abordé dans article du site (ici)
Elle prévient en conclusion du texte introductif à ses réponses détaillées : « L'Association européenne des pharmaciens d'hôpitaux demande donc à la Commission Européenne de veiller scrupuleusement à ce que les spécifications du système d'identification unique pour les médicaments n’aient pas des conséquences non-intentionnelles sur la mise en place de codes-barres sur chaque dose de médicaments dans les hôpitaux ».
- L’Agence Nationale de la Sécurité du Patient, NPSA, appartenant au NHS, l’assurance maladie au Royaume Uni, est également très clair dans sa réponse à la consultation publique (ici) :
« La NPSA demande que le code d'identification unique soit également présent sur les doses unitaires de médicaments, comme par exemple des ampoules. Il est de pratique courante pour le personnel infirmier de jeter les emballages (boites) rompant ainsi la continuité du processus d’identification. En exigeant l’identification à la dose unitaire, nous pourrons ainsi être assurés que le bon médicament est administré au patient »
« Bien que la directive soit axée sur la prévention de l’introduction de médicaments falsifiés dans la chaîne d'approvisionnement (avec toutes les conséquences négatives d'accompagnement), la technologie proposée pour être déployée aux points de dispensation (pharmaceutique), devrait aussi être employée pour réduire d'autres risques importants pour la sécurité des patients. Il est bien démontré que les erreurs de dispensation se produisent fréquemment, et que des décès et des préjudices graves résultent d’erreurs de sélection des médicaments. L'utilisation de la technologie 2D (datamatrix) peut considérablement réduire l’erreur médicamenteuse tout en améliorant l’identification des médicaments contrefaits. De plus l'utilisation de codes à barres 2D sur les doses unitaires de médicaments lors de leur administration, permettra de réduire les erreurs d'administration de médicaments. La Directive Européenne serait mise en œuvre avec davantage de succès dans la pratique clinique si elle permettait de résoudre un plus large éventail de questions importantes portant sur la sécurité des patients plutôt que de répondre à la seule problématique des médicaments falsifiés »
« Le principal bénéfice attendu doit être la sécurité des patients afin de garantir que le médicament délivré ou administré au patient, est bien celui qui lui a été prescrit »
« En résumé, la technologie qui est proposé pour aider à minimiser le risque de médicaments contrefaits contribuera également à réduire les erreurs de délivrance et d'administration. Il est essentiel que la reconnaissance de ces autres risques importants pour la sécurité des patients soit incluse dans la présente directive pour impliquer les professionnels de santé dans l’utilisation de la nouvelle technologie pour minimiser les risques et améliorer les résultats de santé »
- La réponse du Guild of Healthcare Pharmacists (GHP) qui regroupe 4.000 pharmaciens au Royaume Uni, dont la majorité des pharmaciens hospitaliers (ici) est également intéressante à prendre en compte :
« Le secteur hospitalier au Royaume-Uni a pu voir jusqu’à présent un ou deux cas, et encore, de médicaments contrefaits… En substance, les hôpitaux n’ont pas connu de problèmes importants avec la contrefaçon à ce jour, même si cela pourrait devenir un problème en l’absence de gestion appropriée ».
« La technologie revêt d'autres avantages. Le principal pour le NHS pourrait être la réduction des erreurs médicamenteuses, avec un système plus abouti au point de dispensation ou au lit du malade lors de l'administration du médicament, ainsi que pour identifier plus facilement les stocks périmés »
Peine perdue, ils n’auront pas été entendus…
Il est par ailleurs assez surprenant et décevant de constater que les réponses d’acteurs de premiers plans se soient focalisées sur la ville et n’aient pas abordé le circuit particulier du médicament en établissement de santé. C’est le cas notamment de :
- GS1 (réponses à la consultation publique téléchargeable : partie 1 et partie 2), - La DEQM (Direction Européenne de la Qualité du Médicament & Soins en Santé), une direction du Conseil de l’Europe (réponse téléchargeable ici), probablement très impliquée dans le projet et qui a développé un système public de vérification des numéros de série uniques, dénommé eTACT (concurrent du dispositif développé par l’EFPIA ?), - BEUC, l’organisation européenne de défense des consommateurs (réponse à la consultation publique : ici), A déplorer aussi, l’absence de réponse française à la consultation publique…
Les lobbies de l’industrie ont donc gagné et vont imposer la protection du profit des firmes contre la sécurité des patients. Cette industrie a donc un porte-monnaie à la place du cœur… Elle ne bouge que lorsque ses bénéfices sont menacés.
L’ancien Président de la République, Jacques CHIRAC, expliquant avec conviction dans une vidéo postée sur le site de sa Fondation, l’un de ses objectifs, la lutte contre la contrefaçon des médicaments…en Afrique.
Cliquer sur l’image pour visionner cette vidéo. 
John DALLI, l’ex-commissaire européen chargé de la santé et de la consommation (2010-2012), évincé sur soupçons de corruption par l’industrie du tabac, endossant dans un clip vidéo daté du 14 juin 2011 les habits de pourfendeur de la contrefaçon des médicaments en soutenant le projet des industriels du médicament (EFPIA)
Cliquer sur l’image pour visionner la vidéo 
Concluons néanmoins sur une note un peu plus optimiste : Les Etats de l’Union ont vraisemblablement chacun la possibilité de légiférer ou de décider d’une réglementation pour contraindre l’industrie à faire le « minimum syndical » dans ce domaine si important pour la sécurité des patients. En effet, en février 2007, un simple avis signé du Directeur Général de l’AFSSAPS, Jean MARIMBERT, publié au JO (ici) avait suffit, pas de décret, pas d’arrêté, encore moins de Directive Européenne, pour imposer le datamatrix contenant le code CIP13, le numéro de lot et la date de péremption sur chaque boite. Il ne faudrait en définitive qu’un peu de courage politique. Courage qui a manqué cruellement jusqu’à présent. Mais puisque la période des vœux approche, l’espoir est permis. A suivre… Pourtant, la lecture code barres de chaque dose de médicament au chevet du patient, est déjà une réalité dans des hôpitaux d’excellence aux quatre coins du monde.
Cliquer sur les images ci-dessous pour ouvrir les vidéos Hôpital Universitaire de Leuven, Belgique Brigham and Womens Hospital, Boston, USA Fondation Valle del Lili, Colombie Bernhoven Hospital, Pays-Bas    
Serons-nous les derniers à l’implémenter ?
François PESTY
15/10/2015 - Le PLFSS 2016 combattrait l’iatrogénie médicamenteuse, mais la Ministre s’est tirée trois balles dans le pied au Sénat, à moins que ce ne fût dans le dos des patients…
Extirpation de la troisième balle
Au moins 1.000 décès par an en France, peut-être même plusieurs milliers, tels étaient les nombres de morts évitables, liées à des erreurs médicamenteuses à l’hôpital ou en établissements médicaux sociaux, auxquelles les amendements N° 1000, 1001 et 1002 proposaient de dresser autant de « barrières systémiques » pour empêcher ce qui ne devrait plus être une fatalité dans notre pays.
De manière très surprenante, le gouvernement de la France a rejeté ces 3 amendements ! Ils avaient pourtant toute leur place dans un chapitre III du titre III de la Loi de Santé « Innover pour la qualité des pratiques, le bon usage du médicament et la sécurité des soins ».
La ministre est-elle mal conseillée ? A-t-elle été aveuglée par des considérations bassement politiciennes l’enjoignant de dire « non » au groupe écologiste du Sénat ? A-t-elle été aveuglée par un Sénat d’opposition qui avait supprimé sa mesure la plus emblématique, le tiers payant généralisé, lequel doit rester coûte que coûte l’empreinte laissée après son passage avenue Duquesne ?
Patients, soyez-le, car tout n’est pas perdu. Le gouvernement peut encore se racheter avec la LFSS 2016. En effet, ces trois amendements visaient tous à modifier l’article L. 161-38 du code de la sécurité sociale. Mais il va falloir faire vite. La commission des affaires sociales de l’assemblée nationale est déjà au travail. Peut-être un sursaut est-il encore possible lors de la lecture du texte en séance publique à partir du mardi 20 octobre… Troisième de trois chroniques sur les amendements malencontreusement rejetés par le gouvernement au Sénat :
3ème Proposition d’amendement : « Certification des logiciels d’aide à l’administration des médicaments ». La lecture code barres pour assister l’administration des médicaments au lit du malade, une mesure phare aux USA pour réduire drastiquement les décès liés aux erreurs d’administration.
Présentation :
Cet amendement rejeté le 18 septembre au Sénat (ici) et que l’Assemblée Nationale serait bien inspirée d’adopter en séance publique dans le PLFSS 2016, se proposait d’élargir le périmètre de la certification et les exigences attendues pour les logiciels hospitaliers d’aide à la prescription et à la dispensation, à l’étape infirmière d’administration des médicaments. L’infirmière est sans nul doute le professionnel de santé actuellement le plus démuni de tout support logiciel et technologique dans la prise en charge médicamenteuse du patient. La HAS serait parfaitement habilité pour définir le référentiel permettant d’améliorer la qualité et la sécurité de la pratique infirmière dans ce domaine à risque élevé pour la sécurité des patients.
Aujourd’hui, faute d’exigence formalisée en la matière, faute aussi de la présence de code barres ou datamatrix sur la plupart des conditionnements primaires de médicaments disponibles à l’hôpital et en établissements médico-sociaux, les logiciels couvrant la prise en charge médicamenteuse du patient n’intègrent pas la technologie de la lecture code barres au chevet du malade pour assister l’administration des médicaments (certains logiciels le font néanmoins pour les transfusions sanguines).
Après avoir démontré l’efficacité de cette technologie pour éviter des erreurs d’administration (jusqu’à 90% ) et les événements indésirables, notamment graves, consécutifs à ces erreurs , , et après que le directeur de la FDA et le Secrétaire américain à la santé aient rendu obligatoire la présence d’un code barres sur chaque conditionnement primaire de médicaments destinés à l’hôpital (annonce faite en février 2004, avec une date butoir en avril 2006), les hôpitaux nord-américains ont rapidement pu déployer la lecture code barres au lit du malade. 80% l’avait réalisé fin 2013 . Mieux, « l’informatisation du circuit du médicament en boucle fermée », qui combine l’informatisation de la prescription avec la mise en œuvre au lit du patient de la lecture code barres de son bracelet d’identification, ainsi que de chaque dose de médicament avant leur administration (« Closed Loop Medication Administration ») et qui fait partie des cibles prioritaires d’usage (« Core Meaningful Use ») à atteindre pour le paiement à la performance des hôpitaux et des médecins , était déployée chez 59,6% des hôpitaux US à la fin du 1er semestre 2015 . Au demeurant, les 3 meilleurs niveaux d’excellence de « l’hôpital numérique » aux USA ont en commun de remplir cette exigence . Elle constitue un élément majeur d’explication des résultats spectaculaires déjà obtenus aux USA dans la lutte contre les erreurs médicamenteuses et l’iatrogénie liée : 11.540 décès évités sur la période 2011, 2012 et 2013 par rapport à 2010, dont 6.020 décès uniquement en 2013, et 577.000 événements indésirables liés à une erreur médicamenteuse auraient été évités sur la même période, dont 301.000 événements indésirables évités en 2013 (rapports intermédiaire publié en décembre 2014 et final publié ces jours-ci en octobre 2015 par l’AHRQ , équivalent aux USA de notre Haute Autorité de Santé). Ces décès et événements indésirables évités représentent une économie estimée à plus de 1,5 milliards de dollars (1,34 milliards d’euros) pour la seule année 2013. Les calculs sont réalisés à partir des événements indésirables collectés au moyen d’une fouille informatique du contenu de plusieurs dizaines de milliers de dossiers médicaux électroniques de bonne qualité dans le cadre du programme « PfP » (Partnership for Patients, que l’on pourrait traduire par « partenariat au bénéfice des patients ») pour 5 groupes de médicaments à risque (Digoxine, hypoglycémiants, héparine sodique, héparines de bas poids moléculaire et nouveaux anticoagulants oraux, antivitamines K). La méthodologie est détaillée par CMS (Center for Medicare & Medicaid Services).
Cliquer sur l’image ci-dessous pour ouvrir les deux diapositives 
Un exemple en France de décès évitable grâce à la mise en œuvre de cette technologie a défrayé la chronique en septembre 2014 , . La lecture code barres au lit du malade est « coût-efficace », car son coût de mise en œuvre est très inférieur aux coûts liés aux décès et événements indésirables qu’elle permet de prévenir . Il semble qu’elle permette aussi de libérer du temps infirmier
Dans le cadre de la facturation individuelle des établissements de santé (FIDES), la mise en œuvre de l’administration assistée par la lecture code barres faciliterait grandement l’imputation des dépenses de médicaments inclus dans les GHS à chaque séjour et à chaque patient, en automatisant le recueil des données. Ces médicaments représentaient en 2013 55% des dépenses intra-hospitalières de médicaments (donc hors rétrocession). Seuls aujourd’hui les dépenses de médicaments inscrits sur la liste en sus sont tracées par séjour et par patient. Autrement dit, l’assurance maladie est un payeur aveugle pour les dépenses hospitalières de médicaments non inscrits sur la liste en sus… La sécurisation de la prise en charge médicamenteuse du patient permettrait ainsi de renforcer aussi l’efficience.
Outre l’annonce de la mise en place prochaine de cette nouvelle exigence de pratique, il sera nécessaire de prévoir à minima un avis signé du directeur de l’ANSM, du type de celui publié au JO le 16 mars 2007 et qui avait imposé le code barres sur les conditionnements secondaires (boites de médicaments), pour que soit rendu obligatoire la présence de datamatrix sur les conditionnements primaires (ampoules, comprimés, gélules…) utilisés à l’hôpital, un pré-requis indispensable pour rendre possible le déploiement de cette barrière aux erreurs médicamenteuses dans nos établissements sanitaires et médicaux-sociaux au plus grand bénéfice de la sécurité des patients et des résidents.
Ajoutons enfin, que les pharmaciens hospitaliers attendent depuis longtemps la mise en place de l’administration des médicaments assistée par la lecture code barres et ont réinscrit cet objectif dans un livre blanc 16. Cliquer sur l’image ci-dessous pour découvrir le diaporama présenté le 29 juillet 2014 à M. Maurice-Pierre PLANEL, Conseiller Médicament de la Ministre en charge de la Santé
Rédaction de l’amendement proposé :
L'article L. 161-38 du code de la sécurité sociale est ainsi modifié :
1° Après le III (ou le III bis si l’amendement précédent était retenu), insérer un III bis (ou III ter) ainsi rédigé : « La HAS établit la procédure de certification des logiciels d’aide à l’administration des médicaments. Celle-ci requière la mise en œuvre d’un circuit du médicament informatisé en boucle fermée, qui permet, en combinant la prescription électronique et l’administration des médicaments assistée par la lecture code barres de chaque doses à administrer réalisée au chevet des malades ou résidents, de s’assurer de la conformité à la prescription des médicaments prêts à être administrer : Le bon médicament, au bon malade, à la bonne dose, par la bonne voie, au bon moment »
[4] Communiqué de Presse du 25 février 2004 sur le site de la FDA. Accès vérifié le 15/10/2015 : ici. [5] ASHP national survey of pharmacy practice in hospital settings: Prescribing and transcribing - 2013. Craig A. PEDERSEN et al. Am J Health-Syst Pharm. 2014; 71: 924-942. Accès au résumé vérifié le 15/10/2015 : ici. [8] “The closed loop medication administration with bar coded unit dose medications environment is fully implemented. The eMAR and bar coding or other auto identification technology, such as radio frequency identification (RFID), are implemented and integrated with CPOE and pharmacy to maximize point of care patient safety processes for medication administration. The “five rights” of medication administration are verified at the bedside with scanning of the bar code on the unit does medication and the patient ID”. See Electronic Medical Record Adoption Model (EMRAM) stage criteria : ici. [11] Medicare Patient Safety Monitoring System (MPSMS) - Measure Algorithms. Voir les pages 14 (hypoglycémiants : insulines et ou antidiabétiques oraux), 15 (héparines de bas poids moléculaire et nouveaux anticoagulants oraux), 16 (anti-vitamines K), 17 (héparines intraveineuse), et 20 (digoxine) : Accès vérifié le 15/10/2015 : ici. [14] The Cost of Implementing Inpatient Bar Code Medication Administration. Am J Manag Care. 2013;19(2):e38-e45. Accès vérifié le 15/10/2015 : ici.
14/10/2015 - Le PLFSS 2016 combattrait l’iatrogénie médicamenteuse, mais la Ministre s’est tirée trois balles dans le pied au Sénat, à moins que ce ne fût dans le dos des patients…
Exérèse de la deuxième balle
Au moins 1.000 décès par an en France, peut-être même plusieurs milliers, tels étaient les nombres de morts évitables, liées à des erreurs médicamenteuses à l’hôpital ou en établissements médicaux sociaux, auxquelles les amendements N° 1000, 1001 et 1002 proposaient de dresser autant de « barrières systémiques » pour empêcher ce qui ne devrait plus être une fatalité dans notre pays.
De manière très surprenante, le gouvernement de la France a rejeté ces 3 amendements ! Ils avaient pourtant toute leur place dans un chapitre III du titre III de la Loi de Santé « Innover pour la qualité des pratiques, le bon usage du médicament et la sécurité des soins ».
La ministre est-elle mal conseillée ? A-t-elle été aveuglée par des considérations bassement politiciennes l’enjoignant de dire « non » au groupe écologiste du Sénat ? A-t-elle été aveuglée par un Sénat d’opposition qui avait supprimé sa mesure la plus emblématique, le tiers payant généralisé, lequel doit rester coûte que coûte l’empreinte laissée après son passage avenue Duquesne ?
Patients, soyez-le, car tout n’est pas perdu. Le gouvernement peut encore se racheter avec la LFSS 2016. En effet, ces trois amendements visaient tous à modifier l’article L. 161-38 du code de la sécurité sociale. Mais il va falloir faire vite. La commission des affaires sociales de l’assemblée nationale est déjà au travail. Peut-être un sursaut est-il encore possible lors de la lecture du texte en séance publique à partir du mardi 20 octobre… Seconde de trois chroniques sur les amendements malencontreusement rejetés par le gouvernement au Sénat :
2ème Proposition d’amendement « Certification des logiciels d’aide à la préparation et à l’étiquetage des doses à administrer ». L’infirmière est bien la plus démunie face à l’erreur médicamenteuse
Présentation :
Cet amendement rejeté le 18 septembre au Sénat (ici) et que l’Assemblée Nationale serait bien inspirée d’adopter en séance publique dans le PLFSS 2016, se proposait d’élargir le périmètre de la certification et les exigences attendues pour les logiciels hospitaliers d’aide à la prescription et à la dispensation, aux étapes infirmières de préparation des doses à administrer, d’étiquetage de ces doses, et de traçabilité des tâches effectuée par l’infirmière. Cette dernière est sans aucun doute le professionnel de santé actuellement le plus démuni de tout support logiciel dans l’exécution à haut risque d’erreur de ses tâches pluriquotidiennes au coté du patient ou résident. La HAS, probablement en partenariat avec l’ANSM, pour l’étiquetage, serait parfaitement habilitée pour définir le référentiel permettant d’améliorer la qualité et la sécurité des pratiques infirmières dans ce domaine qui peut compromettre lourdement la sécurité des patients.
Aujourd’hui, faute d’exigence formalisée en la matière, les logiciels couvrant la prise en charge médicamenteuse du patient et du résident ne gèrent pas ces étapes pourtant cruciales en matière de sécurité des soins. La seule interaction de l’infirmière avec son logiciel consiste à cocher une case « médicament administré », d’ailleurs bien souvent de manière anticipée ou en temps différés, parfois en validant d’un seul coup tous les patients de l’unité, ou à motiver une non administration. Pour toutes les étapes et tâches en amont de l’administration des doses, l’infirmière travaille « dans son coin » et rien de ce qu’elle à fait n’est documenté dans le dossier patient. Aucune trace de l’identification du (ou des) médicament(s), ni de la sortie du stock de l’armoire à pharmacie du service (appelée « dotation »), ni d’un éventuel calcul de dose. Pas la moindre précision le cas échéant sur les volumes prélevés en cas de fractionnement de la dose à administrer, ou ajoutés puis prélevés pour dissoudre une poudre injectable, le soluté choisi pour perfuser n’est pas non plus toujours mentionné. La voix d’administration n’est pas non plus explicite. Le pire restant l’étiquetage réalisé ou pas avec les « moyens du bord ».
Ci-dessous, le modèle d’étiquette proposé dans un e-learning de l’OMEDIT région Centre pour la préparation de solutions injectables à perfuser 1. Ce processus n’est jamais réalisé en pratique, les logiciels hospitaliers ne fournissant aucune aide à l’infirmière pour la préparation des doses à administrer et leur étiquetage. 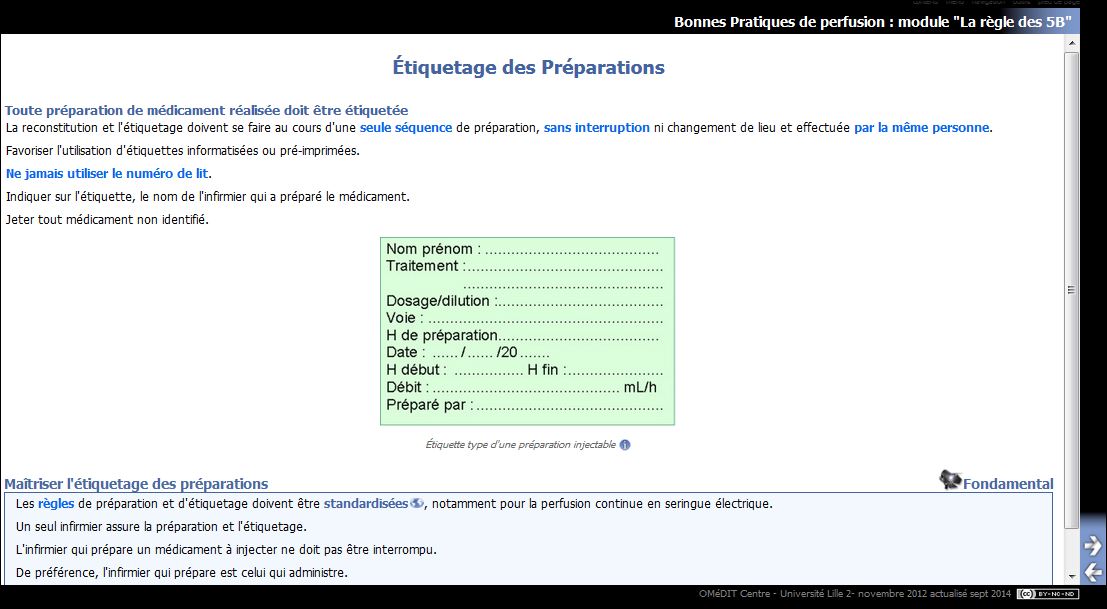
Le plus souvent, l’infirmière colle sur la poche une étiquette imprimée lors de l’admission du patient (Il s’agit ni plus ni moins que d’une retranscription de la prescription, porteuse d’un risque important d’erreur de patient) et se contente d’inscrire au marqueur de manière pas toujours très lisible le nom du médicament ajouté dans la poche, parfois en abréviations, et toujours de manière très incomplète par rapport au modèle présenté plus haut. Les logiciels n’apportent aujourd’hui aucune aide concrète et systématique au calcul des doses, volumes, débits, vitesses de perfusion.
Ci-dessous, l’exemple de l’étiquetage très incomplet des « buvables » quasi constamment observé dans nos hôpitaux et établissements médico-sociaux 2. 
Il est évident que seule l’impression d’une étiquette complète, réalisée dans la salle de soins ou sur le chariot de distribution des médicaments, à partir du logiciel « prescription - administration », permettrait d’offrir à l’infirmier un support à la préparation des « gouttes buvables », et de pouvoir identifier à la fois le patient et le ou les médicaments présents dans le gobelet, à la (aux) dose(s) prescrite(s), jusqu’au moment de l’administration. Sans un tel dispositif, l’arrêté du 6 avril 2011 reste totalement inapplicable. Les logiciels n’apportent aucune aide aux risques d’incompatibilités physico-chimiques entre les principes actifs ajoutés dans le gobelet (jusqu’à 5 principes actifs mélangés dans un même gobelet, selon l’expérience du consultant).
Rédaction de l’amendement proposé :
L'article L. 161-38 du code de la sécurité sociale est ainsi modifié :
1° Après le III, insérer un III bis ainsi rédigé : « La HAS établit la procédure de certification des logiciels d’aide à la préparation des doses à administrer ayant respecté un ensemble de règles de bonne pratique. Ces logiciels apportent une aide infirmière au calcul des doses, débits, volumes, vitesses de perfusion pour la préparation des doses à administrer, en particulier pour les formes injectables et buvables, à leur étiquetage complet et conforme à la réglementation avec impression des étiquettes dans la salle de soins ou sur le chariot de distribution des médicaments, et permettent également de tracer les opérations réalisées par l’infirmière pour préparer les doses »
[1] Etiquetage recommandé pour les perfusions par l’observatoire du médicament et des innovations thérapeutiques de la région Centre. Accès vérifié le 14/10/2015 : ici.
13/10/2015 - Le PLFSS 2016 combattrait l’iatrogénie médicamenteuse, mais la Ministre s’est tirée trois balles dans le pied au Sénat, à moins que ce ne fût dans le dos des patients…
Au moins 1.000 décès par an en France, peut-être même plusieurs milliers, tels étaient les nombres de morts évitables, liées à des erreurs médicamenteuses à l’hôpital ou en établissements médicaux sociaux, auxquelles les amendements N° 1000, 1001 et 1002 proposaient de dresser autant de « barrières systémiques » pour empêcher ce qui ne devrait plus être une fatalité dans notre pays.
De manière très surprenante, le gouvernement de la France a rejeté ces 3 amendements ! Ils avaient pourtant toute leur place dans un chapitre III du titre III de la Loi de Santé « Innover pour la qualité des pratiques, le bon usage du médicament et la sécurité des soins ».
La ministre est-elle mal conseillée ? A-t-elle été aveuglée par des considérations bassement politiciennes l’enjoignant de dire « non » au groupe écologiste du Sénat ? A-t-elle été aveuglée par un Sénat d’opposition qui avait supprimé sa mesure la plus emblématique, le tiers payant généralisé, lequel doit rester coûte que coûte l’empreinte laissée après son passage avenue Duquesne ?
Patients, soyez-le, car tout n’est pas perdu. Le gouvernement peut encore se racheter avec la LFSS 2016. En effet, ces trois amendements visaient tous à modifier l’article L. 161-38 du code de la sécurité sociale. Mais il va falloir faire vite. La commission des affaires sociales de l’assemblée nationale est déjà au travail. Peut-être un sursaut est-il encore possible lors de la lecture du texte en séance publique à partir du mardi 20 octobre… Première de trois chroniques sur les amendements malencontreusement rejetés par le gouvernement au Sénat :
1ère Proposition d’amendement « L’aide à la conciliation médicamenteuse ». Si elle avait été mise en œuvre dans nos hôpitaux, Emile ne serait probablement pas mort !
Présentation :
Cet amendement rejeté le 18 septembre au Sénat (ici) et que l’Assemblée Nationale serait bien inspirée d’adopter en séance publique dans le PLFSS 2016, se proposait d’introduire dans le périmètre et comme exigence attendue de la certification des logiciels d’aide à la prescription et d’aide à la dispensation, dont est chargée la Haute Autorité de Santé, un module d’aide à la « conciliation médicamenteuse » s’appuyant sur la prises en compte des données de l’historique des remboursements (HdR, SNIIRAM, serveurs de l’assurance maladie, accès à l’aide de la carte vitale et de la carte du professionnel de Santé) et aussi du Dossier Pharmaceutique (serveur du Conseil National de l’Ordre des Pharmaciens).
Le décès d’Emile aurait été évité s’il avait pu bénéficier d’une conciliation médicamenteuse 
Cliquer sur l’image pour visionner cette courte vidéo de 2min 23s qui illustre l’une des situations dramatiques, bien plus fréquentes qu’on ne peut l’imaginer, qui pourraient être évitées par l’aide à la conciliation médicamenteuse dans les logiciels certifiés HAS de prescription et de dispensation. Extrait du reportage diffusé par France 5 le 9 juin 2015 au cours de l’émission « Enquête de Santé ».
En effet, la conciliation médicamenteuse, l’une des 5 priorités définies par l’OMS lors des transitions de soins 1, consiste avant de prescrire un ou plusieurs médicaments à un patient, à identifier son traitement complet, et le cas échéant à préciser pour chaque ligne, son maintien, sa suspension (par exemple pendant une intervention), son arrêt, sa substitution.
A l’entrée du malade, la conciliation médicamenteuse constitue donc la 1ère étape du « circuit du médicament » à l’hôpital, indissociable de la prescription d’entrée. Toute divergence, en particulier non intentionnelle, peut s’avérer préjudiciable à la sécurité du patient.
Notamment, l’omission d’un traitement vitale ; la re-prescription d’un mauvais dosage ; d’une mauvaise substitution. La prescription d’un médicament incompatible avec un autre déjà pris par le patient, sans que le médecin ne le sache, faute d’avoir pu effectuer la conciliation médicamenteuse, peut avoir aussi des conséquences dramatiques (Exemple : « Émile, mort faute d’une conciliation médicamenteuse avant prescription d’un anti-inflammatoire », voir la vidéo accessible en cliquant sur l’image un peu plus haut).
La prescription de sortie du patient de l’hôpital, doit également réintroduire si possible (s’ils sont encore pertinents) les médicaments personnels qu’avait le patient à son entrée s’ils ont été suspendus en raison de leur absence du livret thérapeutique de l’établissement. A noter paradoxalement qu’un certain nombre de logiciels certifiés en ville proposent déjà cette fonctionnalité, mais aucun à l’hôpital.
Les pharmaciens à l’hôpital comme en ville doivent pouvoir consulter ces mêmes informations dans le cadre d’une analyse pharmaceutique optimisée des ordonnances.
La conciliation médicamenteuse (« medication reconciliation » chez les anglo-saxons) fait partie des cibles prioritaires d’usage (« Core Meaningful Use ») à atteindre obligatoirement pour le paiement à la performance des hôpitaux et des médecins 2 utilisateurs de logiciels certifiés dans les hôpitaux américains, et constitue l’un des principaux leviers d’amélioration permettant d’expliquer les résultats spectaculaires déjà obtenus aux USA dans la lutte contre les erreurs médicamenteuses et l’iatrogénie liée :
- 11.540 décès évités sur la période 2011, 2012 et 2013 par rapport à 2010, dont 6.020 décès évités uniquement en 2013, - et 577.000 événements indésirables liés à une erreur médicamenteuse auraient été évités sur la même période, dont 301.000 événements indésirables évités en 2013 (rapport de l’AHRQ , équivalent aux USA de notre Haute Autorité de Santé). - Ces décès et événements indésirables évités représentent une économie estimée à plus de 1,5 milliards de dollars (1,34 milliards d’euros) pour la seule année 2013.
Les calculs sont réalisés à partir des événements indésirables collectés au moyen d’une fouille informatique du contenu de plusieurs dizaines de milliers de dossiers médicaux électroniques de bonne qualité dans le cadre du programme « PfP » (Partnership for Patients, que l’on pourrait traduire par « partenariat au bénéfice des patients ») pour 5 groupes de médicaments à risque (Digoxine, hypoglycémiants, héparine sodique, héparines de bas poids moléculaire et nouveaux anticoagulants oraux, antivitamines K). La méthodologie est détaillée par CMS (Center for Medicare & Medicaid Services).
Rédaction de l’amendement proposé :
L'article L. 161-38 du code de la sécurité sociale est ainsi modifié :
1° À la seconde phrase du premier alinéa du II, avant le mot : « intègrent », sont insérés les mots : « apportent une aide à la conciliation médicamenteuse des patients ambulatoires ou hospitalisés à leur entrée et sortie de l’hôpital, à partir de l’exploitation des données de l’historique des remboursements du patient et de son dossier pharmaceutique (le patient ou son entourage, confirmant la prise effective des médicaments remboursés ou délivrés), »
2° À la seconde phrase du premier alinéa du III, après le mot : « logiciels », sont insérés les mots : « permettent aux pharmaciens d’accéder aux mêmes fonctionnalités que les médecins en matière d’aide à la conciliation médicamenteuse, »
[1] La HAS est le partenaire français de l’OMS pour ce programme. Voir la page de son site consacrée au sujet : ici. [2] Stage 2 meaningful use objectives for 2014 Certified EHR Technology and correlated certification criteria and standards. Accès vérifié le 14/10/2015 : ici. Voir page 6 du document. [3] Interim Update on 2013 Annual Hospital-Acquired Condition Rate and Estimates of Cost Savings and Deaths Averted From 2010 to 2013. Accès vérifié le 14/10/2015: ici. [4] Medicare Patient Safety Monitoring System (MPSMS) - Measure Algorithms. Voir les pages 14 (hypoglycémiants : insulines et ou antidiabétiques oraux), 15 (héparines de bas poids moléculaire et nouveaux anticoagulants oraux), 16 (anti-vitamines K), 17 (héparines intraveineuse), et 20 (digoxine) : Accès vérifié le 14/10/2015 : ici.
30/01/2015 – Pourquoi y-a-t-il urgence à inscrire dans la Loi de Santé le déploiement en France des 3 barrières les plus efficaces pour intercepter les erreurs médicamenteuses à l’hôpital et en EHPAD ?
Les 3 barrières systémiques en question sont par ordre chronologique des étapes de prise en charge médicamenteuse en établissement :
- La conciliation des traitements en cours du malade entrant à l’hôpital s’appuyant sur la consultation de l’historique des remboursements (et éventuellement du dossier pharmaceutique),
- Le développement encadré par les pouvoirs publics d’outils d’aide à la préparation infirmière des doses à administrer dans les logiciels hospitaliers dans le cadre d’une certification HAS qui serait élargie aux étapes postérieures à la prescription,
- L’administration des médicaments assistée par la lecture code barres couplée à la prescription informatisée au lit des malades et au chevet des résidents,
La conciliation médicamenteuse et la lecture code barres au lit du malade sont appliquées désormais en routine par la majorité des hôpitaux américains et les premiers résultats de santé probants viennent d’être publiés. Il n’est pas possible de ne pas les prendre en compte. Dans ces deux domaines, notre pays dispose d’atouts majeurs (téléservices « historique des remboursements » et Dossier Pharmaceutique ; Standardisation préexistante des code barres selon la norme GS1 pour tous les codes CIP et UCD) pour faire mieux que combler son retard à condition de démarrer maintenant.
La France pourrait pour une fois prendre une avance sur les USA en développant des outils logiciels d’aide à la préparation des doses à administrer. Les infirmières étant totalement démunies dans ce domaine à très haut risque pour la sécurité des patients (calcul de dose, dilution, étiquetage, particulièrement pour les préparations injectables et les buvables).
Plan de l'article (cliquer sur les liens ci-dessous pour vous déplacer dans l'article) 1. Les USA enregistrent pour la première fois d’excellents résultats sur la sécurité des patients à l’hôpital 2. Et ce n’est probablement pas fini, car les américains poursuivent leur effort… 3. Une brève immersion dans le modèle américain nous explique les raisons de leur succès et souligne le retard colossal que nous avons pris en France 4. Focus sur les 3 barrières systémiques à la survenue d’erreurs médicamenteuses et les raisons de leur efficacité pour éviter des décès et des événements indésirables graves 5. Comment amender le Projet de Loi relatif à la Santé pour être le plus efficace sur la sécurité de la prise en charge médicamenteuse des patients et résident, sans avoir pour autant à injecter des milliards d’euros ?
Revenir au plan 1. Les USA enregistrent pour la première fois d’excellents résultats sur la sécurité des patients à l’hôpital
Dites bien à Marisol, si vous la rencontrez, qu’elle doit absolument prendre connaissance des résultats publiés en décembre 2014 sur son site par l’AHRQ, équivalent étatsunien de notre Haute Autorité de Santé (ici). En effet, pour la première fois, les investissements massifs des américains dans l’hôpital numérique sont récompensés par une progression disruptive des résultats de santé obtenus en 2013.
En effet, ce sont plus de 50.000 décès et 1.300.000 événements indésirables (EI) liés à une erreur médicale qui auraient été évités en données cumulées sur 2011, 2012 et 2013, par rapport au niveau enregistré en 2010 avec une économie de 12 milliards de dollars (35.000 décès et 800.000 EI auraient été évités sur la seule année 2013 en comparaison à 2010, générant une économie de 8 milliards de dollars).
Pour le médicament, les estimations font état d’une réduction de 11.540 décès et de près de 577.000 événements indésirables en moins et d’une économie de 2,9 milliards de dollars (6.020 décès, 301.000 EI auraient été évités en 2013, équivalent à une économie supérieure à 1,5 milliards de dollars)
Les événements indésirables évités sont le plus souvent liés aux médicaments.
Les gains de sécurité, tant en termes de décès évités que d’événements indésirables, ont été progressifs
Ci-dessous, les réductions annuelles et cumulées des nombres d’événements indésirables (à gauche) et des décès (à droite) pour l’ensemble des causes analysées
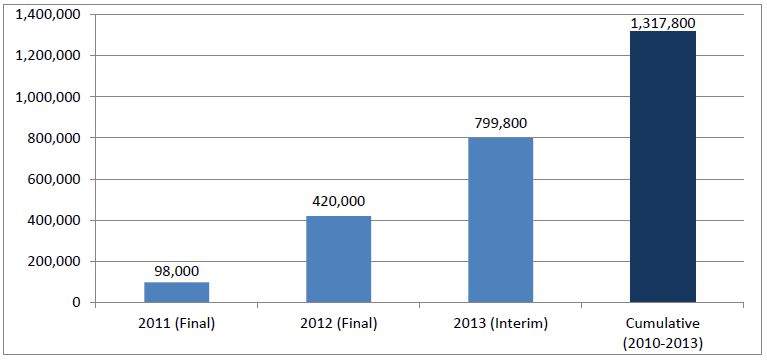 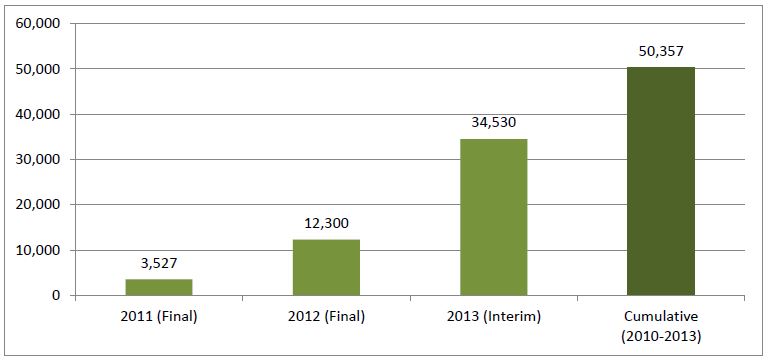 Pour le médicament, les calculs sont réalisés à partir des événements indésirables collectés au moyen d’une fouille informatique du contenu de plusieurs dizaines de milliers de dossiers médicaux électroniques dans le cadre du programme « PfP » (Partnership for Patients, que l’on pourrait traduire par « partenariat au bénéfice des patients ») pour 5 groupes de médicaments à risque (Digoxine, hypoglycémiants, héparine sodique, héparines de bas poids moléculaire et nouveaux anticoagulants oraux, antivitamines K). La méthodologie est détaillée sur le site de l’AHRQ (ici) ou sur celui du CMS (Center for Medicare & Medicaid Services) : La page d’accueil dédiée au programmes Medicare et Medicaid d’incitations financières au déploiement du dossier patient informatisé (ici), les hôpitaux éligibles (là), les objectifs d’usages utiles (« meaningful use ») à atteindre pour bénéficier des prîmes à la performance (ici).
Revenir au plan 2. Et ce n’est probablement pas fini, car les américains poursuivent leur effort…
Ce mardi, HIMSS Analytics a publié les résultats de son indicateur EMRAM pour les 5.467 hôpitaux nord américains suivis au 4ème trimestre 2014. Au-delà de ce que nous avions présagé ici même, « le compteur à explosé » : Près de 3.000 hôpitaux (54,3%) avaient à la fin de l’année 2014 déployé en totalité l’informatisation du circuit du médicament « en boucle fermée » avec administration assistée par lecture code barres au lit du malade.
Cliquer sur l’image ci-dessous pour ouvrir la diapositive 
A noter qu’au 2ème trimestre 2011, lors du démarrage du programme d’incitations financières orchestré par le CMS, seulement 11,2% des 5.439 hôpitaux suivis à l’époque par HIMSS Analytics, avaient atteint les niveaux 5, 6 et 7.
Nous rappellerons ici qu’aux USA le déploiement de la lecture code barres pour assister l’administration des médicaments a souvent précédé celui de l’informatisation de la prescription. Evolution des pratiques dans les hôpitaux nord américains, selon l’enquête annuelle de l’ASHP8 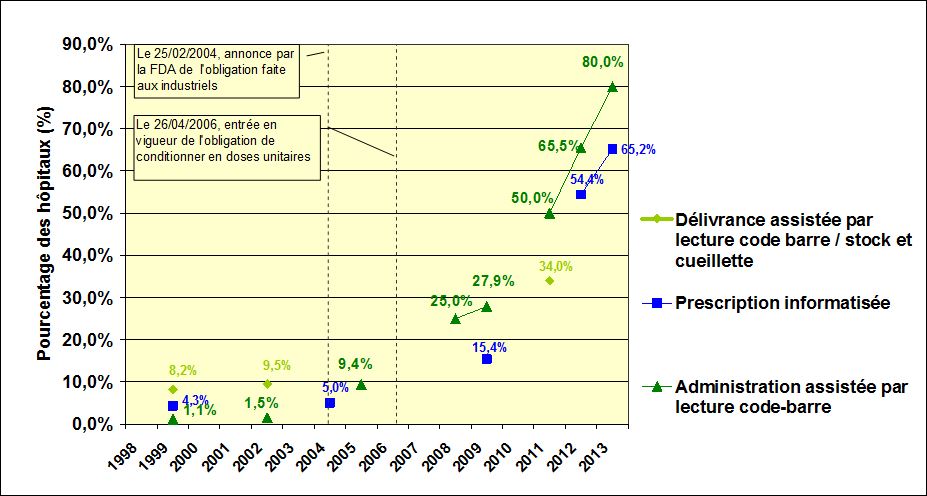
Revenir au plan 3. Une brève immersion dans le modèle américain nous explique les raisons de leur succès et souligne le retard colossal que nous avons pris en France
Car l’administration des médicaments assistée par la lecture code barres est loin d’être la seule révolution numérique opérée par les hôpitaux outre atlantique.
En effet, Barack OBAMA avaient lui aussi promis un dossier médical informatisé pour chaque américain en 2014. Nous n’y sommes pas tout à fait encore, mais l’Amérique est sur la bonne voie.
Il est vrai que la Loi votée en 2009 (« ARRA », pour American Recovery and Reinvestment Act ») comporte un volet d’incitations financières au déploiement du dossier patient informatisé (DPi ou en anglais « EHR », pour Electronic Health Record) doté d’une enveloppe sans précédent de 17 milliards de dollars à partager entre les professionnels de santé et plus de 5.000 hôpitaux éligibles . Le programme prévoit le paiement échelonné entre 2011 et 2016, des médecins et des hôpitaux à condition de prouver l’usage utile d’un « DPi certifié ». Pour cela des critères ont été définis portants sur les fonctionnalités à déployer. Des pénalités financières ont aussi été définies à partir de 2015 pour les médecins et les hôpitaux qui n’adopteraient pas le DPi. Lorsque la Loi a été votée, seulement 11,9% des hôpitaux disposaient d’un DPi et il était estimé au total que seuls 2,1% des hôpitaux remplissaient toutes les exigences prioritaires . Le pari était donc loin d’être gagné.
Alors s’agissant de la prise en charge médicamenteuse, quelles sont justement ces exigences attendues qui pourraient le mieux expliquer cet important progrès obtenu aux Etats-Unis en matière de sécurité du patient ? Le tableau ci-dessous compare l’état d’avancement aux USA et en France, ainsi que l’existence d’une procédure de certification et d’incitations financières au déploiement :
Cliquer sur les liens hypertextes pour ouvrir les fiches de spécifications pour la certification ou attester des cibles d’usages utiles Levier de sécurisation | aux USA | en France | Déploiement | certification | Incitation financière | Déploiement | certification | Incitation financière | Prescription informatisée (CPOE ) | 68% fin 2014 | Oui | Oui | ? | Oui | Oui | Aide à la décision clinique | 68% fin 20145 | Oui | Oui | Non | Non | Non | Administration des médicaments assistée par la lecture code barres (BCMA / e-MAR ) |
80% fin 2013 |
Oui |
Oui |
0% |
Non |
Non | CPOE+BCMA = vérification « 5B » = Informatisation du circuit du médicament en « boucle fermée » |
54% fin 2014 |
Oui |
Oui |
0% |
Non |
Non | Conciliation médicamenteuse | Oui
Intégré au DPi | Oui | Oui | Très peu
Non intégré au DPi | Non | Non | e-prescription | Oui | Oui | Oui | Pas encore | Non | Non | Aide informatisée à la PDA | Non | Non | Non | Non | Non | Non | Programmes d’incitation financière | Equivalent à 16,8 milliards de dollars / > 5.000 hôpitaux | 61,1 Millions d’euros / 248 hôpitaux |
Remarque importante : Non, ce n’est pas une erreur, vous avez bien lu la dernière ligne du tableau : d’un coté l’oncle Sam qui a pris toute la mesure des enjeux majeurs de santé publique que représente l’hôpital numérique et de l’autre un « saupoudrage » à la française où l’on s’efforce « d’attraper des mouches avec du vinaigre »… Pour une population 4,8 fois inférieure, nous investissons 275 fois moins ! Comment pourrions-nous obtenir des résultats comparables ? Nous pourrions en rire s’il n’y avait pas derrière tout cela des pertes de chance qui se compte par milliers (décès évitables) ou par dizaines de milliers (événements indésirables graves tout aussi évitables). Le système est également opaque, et l’emprise faible sur le monde industriel pour encadrer le périmètre des fonctionnalités développées par les éditeurs de logiciels. La volonté, l’ambition et certainement la vision sont absentes chez nous.
Les taux de déploiement des dossiers patients informatisés en France ne sont pas accessibles au public. En effet, oSIS, l’observatoire des systèmes d’information de santé (ici) n’est consultable que par les établissements de santé, les agences régionales de santé et la direction générale de l’offre de soins (Ministère de la santé). L’atlas des systèmes d’information hospitaliers publié en mai 2014 (ici) par la DGOS et l’ATIH présente des résultats incomplets puisque 80% des hôpitaux publics ont renseigné la base de données, 64% des cliniques MCO et seulement 26% des ESPIC MCO. La base de données SAE-DREES permettait de savoir si un établissement de santé avait acquis un logiciel assurant l’informatisation de la prescription jusqu'à l'administration (bordereau Q03D), sans précision du nombre de lits et places déployés. Cependant, les données 2013 n’ont toujours pas été publiées début 2015 (ici). Sans autre précision, il a été annoncé lors d’une réunion à l’ANAP ce 29 janvier, qu’un indicateur Hôpital numérique serait intégré à l'outil Hospidiag fin février 2015 10.
En ce qui concerne la certification des DPi américains, elle a été confiée au bureau du coordinateur national des technologies de l’information en santé (« ONCHIT », pour Office of the National Coordinator for Health IT) en collaboration avec l’institut national de standardisation et de la technologie (« NIST », pour National Institute of Standards and Technology), afin que les spécifications correspondent aux usages utiles définis dans le programme d’incitations financières de CMS. Une seconde version du référentiel de certification des DPi américains a été publiée en septembre 2014 (ici). Les tests de certification sont accessibles en ligne pour la dernière version validée en 2014 (ici).
La France de son coté a choisi de mettre en place une double procédure pour valider les DPi :
- La HAS gère la certification des logiciels d’aide à la prescription (LAP) hospitaliers. Mais le périmètre de cette certification se limite à la seule prescription médicamenteuse, une erreur regrettable du législateur qui n’a pas pris conscience de l’importance d’encadrer toutes les étapes du circuit du médicament des patients à l’hôpital et des résidents en EHPAD. Le référentiel de certification a été mis en ligne en juin 2012 (ici).
- La DGOS et l’ASIP Santé pilotent la montée en charge d’un dispositif d’homologation des solutions informatiques hospitalières. La publication du référentiel support à la certification de la démarche qualité des industriels était prévue à la fin de l’année 2014. Une première version du référentiel fonctionnel support à la labellisation des solutions était prévue pour 2015, et les premiers logiciels certifiés devaient l’être à compter du second semestre 2015 , . Alors que nous venons d’apprendre que le projet a pris du retard et qu’il ne devrait pas être opérationnel sur le volet fonctionnel des logiciels hospitaliers avant 2016 …
Revenir au plan 4. Focus sur les 3 barrières systémiques à la survenue d’erreurs médicamenteuses et les raisons de leur efficacité pour éviter des décès et des événements indésirables graves
La conciliation médicamenteuse
C’est l’une des 5 priorités de l’OMS (« High 5s Agir pour la sécurité des patients », sur le site de la HAS : ici). Elle consiste à identifier pour un patient entrant à l’hôpital quels sont les traitements médicamenteux qu’il prend et quelles sont ses allergies médicamenteuses. La vidéo ci-dessous (3 min 30 s) explique bien le processus. Cette connaissance de la totalité des traitements effectivement pris par le patient à son entrée est nécessaire au médecin qui doit rédiger la primo prescription hospitalière. En son absence, le risque le plus important concerne l’omission de represcrire un médicament indispensable au patient (ex : un anticoagulant qui le protège contre un risque d’infarctus du myocarde ou d’accident vasculaire cérébral). Le même travail doit être répété lors de la prescription de sortie du patient afin de réinstaurer le cas échéants les traitements encore pertinents qu’il prenait à son entrée et qui ont été substitués au seul motif de leur indisponibilité dans l’hôpital ;
Alors que seuls les médecins sont habilités à prescrire et que cette connaissance est indispensable à la sécurité de la prescription, ce travail est actuellement réalisé principalement par des pharmaciens hospitaliers, le plus souvent plusieurs heures après l’admission du patient. Il est extrêmement chronophage et faute de moyen, pratiqué pour un nombre très réduit de malades.
Pourtant nous disposons en France de deux atouts-maîtres : « L’historique des remboursements », un téléservice de l’assurance maladie qui permet notamment de retracer l’historique médicamenteux sur un an pour tous les médicaments remboursés, quelque soit le ou les médecins prescripteurs et le ou les pharmaciens dispensateurs, et cela pour 65 des 66 millions de françaises et de français. Nous disposons également du Dossier Pharmaceutique, ouvert pour près d’un français sur deux, avec 4 mois d’historique, et l’avantage de renseigner aussi les médicaments non remboursés, ce qui est un plus inconstestable.
L’administration des médicaments assistée par la lecture code barres au lit du malade et au chevet des résidents. Son efficacité est prouvée avec un excellent niveau de preuve. Il existe une méta-analyse de 11 études, et la plus emblématique publiée dans la prestigieuse revue du New England Medical Journal a été réalisée au Brigham and Women’s hospital de Boston en 2005 à partir de l’observation de 14.000 administrations médicamenteuse (ici). Nous en avons déjà beaucoup parlé sur ce site, et notamment à l’occasion du décès accidentel en septembre 2014 d’un patient bordelais suite à l’injection par erreur de chlorure de potassium en intraveineuse directe (ici). Il est hautement probable que ce soit un élément essentiel, pour ne pas dire principal, d’explication des résultats spectaculaires obtenus aux USA en termes de réduction des événements indésirables médicamenteux et des décès estimés, dont nous venons de parler.
En 2013 et 2014, votre serviteur a suscité et participé bénévolement à 4 réunions sur ce sujet avec le bureau qualité et sécurité des soins de la DGOS, la Direction des affaires juridiques et réglementaires de l’ANSM, une représentante de la DGS, et même avec le Conseiller « Produits de Santé » de Madame la Ministre. Le diaporama complet de présentation du dossier est téléchargeable ici (33 Mo, 81 diapos, le téléchargement peut prendre quelques minutes). Il a aussi interpellé publiquement, le Pr Dominique MARANINCHI, alors Directeur Général de l’ANSM (en novembre 2013 au JIQHS), le Pr Benoit VALLET, Directeur Général de la Santé (aux Amphis de la Santé du 29 avril 2014, ouvrir la vidéo ici), M. Jean DEBEAUPUIS, Directeur Général de l’Offre de Soins, le Pr Jean-Luc HAROUSSEAU, Président de la HAS et le Dr Jean-François THÉBAUT, Président de la Commission « Parcours et Pratiques » de la HAS, Alain-Michel CERETTI, Conseiller santé du Défenseur des Droits (Au café Nile – DGOS de la semaine de la sécurité des patients, le 26/11/2014, écouter l’enregistrement audio de 3 min 16 : ici), M. Olivier VÉRAN, député de l’Isère et Rapporteur du Titre I du PLS (Lors du Colloque « Projet Loi Santé » organisé par la Chaire Santé de Sciences Po et l’Institut Droit et Santé, le 12/11/2014), Monsieur Yannick LE GUEN, Sous-Directeur du Pilotage de la performance des acteurs de l’offre de soins (Journée régionale de la e-santé en Île-de-France, le 17/12/2014), et alerté aussi le Pr Jean-Louis TOURAINE, Député du Rhône et Rapporteur du Titre III du PLS (Au colloque MTRL de Lyon, le 04/10/2014). Mais les lanceurs d’alerte ne sont pas écoutés…
Cliquer sur l’image pour écouter l’interpellation par François PESTY au Café Nile/DGOS de la semaine de la sécurité du patient 
La construction d’outils support à la préparation des doses à administrer avec aide au calcul de doses, et impression d’étiquettes complètes sans retranscription infirmière, notamment pour les formes injectables et buvables, dans le cadre d’une certification HAS au périmètre élargi aux étapes ultérieures à celle de la prescription.
Il suffit d’observer les bonnes pratiques d’étiquetage des perfusions, quasiment jamais mises en œuvre, telles que recommandées ci-dessous dans un excellent e-learning proposé par l’OMEDIT de la région Centre, pour comprendre les gains sur la sécurité du patient que pourrait apporter une aide informatisée à la pratique infirmière.
Cliquer sur l’image ci-dessous pour démarrer le e-learning proposé par l’OMEDIT Centre 
Nous avons déjà abordé ce sujet en prenant l’exemple des formes buvables (ici).
Dans ce domaine à haut risque d’erreurs, aux conséquences pouvant être gravissimes (calcul de dose, de débit, voie d’abord…), les infirmières sont les plus démunies et livrées à elles-mêmes.
La pratique la plus courante consiste pour l’infirmière, après avoir prélevé un certain volume de solution injectable reconstituée à partir d’un flacon de « poudre pour préparation injectable », puis l’avoir transféré dans une poche ou un flacon pour perfusion, à coller une « étiquette patient » prélevée sur une pile imprimée à l’admission et à écrire sommairement au marqueur sur la poche un libellé court et incomplet le plus souvent du médicament ajouté. Il s’agit ni plus ni moins d’une retranscription de la prescription, une pratique à proscrire car à haut risque d'erreur…
A notre connaissance, aucun logiciel hospitalier ou utilisé en EHPAD ne propose aujourd’hui une couverture fonctionnelle des pratiques infirmières de préparation des doses à administrer. Une impression d’étiquette dans chaque salle de soins sur des imprimantes dédiées devrait être réalisée systématiquement à partir des informations de la prescription et de celles entrées par l’infirmière avec vérification du calcul des doses, volumes, concentrations, et alerte en cas de franchissement des doses maximales par prise, par 24h ou de débit maximal dépassé. En 2015, il parait totalement archaïque de ne toujours pas disposer de tels supports logiciels pour encadrer et sécuriser la pratique infirmière…
Revenir au plan 5. Comment amender le Projet de Loi relatif à la Santé pour être le plus efficace sur la sécurité de la prise en charge médicamenteuse des patients et résidents, sans avoir pour autant à injecter des milliards d’euros ?
Ce n’est pas très compliqué. Il suffit d’énoncer clairement les objectifs. Les décrets, arrêtés ou simples avis correspondants préciseront ultérieurement les modalités.
Lecture code barres pour assister l’administration des médicaments
- Créer d’urgences les conditions d’un déploiement possible en « Imposant aux industriels de la pharmacie la présence d’un datamatrix sur chaque conditionnement primaire utilisé à l’hôpital ou en établissement médico-social et annoncer un calendrier. Par exemple, 50% des présentations pharmaceutiques de chaque laboratoire devront se conformer à cette nouvelle réglementation à compter du 31/12/2015. - Annoncer son déploiement prochain à l’hôpital et en faire une priorité du programme Hôpital Numérique. L’homologation par l’ASIP / DGOS et la certification HAS des LAP hospitaliers au périmètre élargie devront être mobilisés sur cet enjeu majeur.
La conciliation médicamenteuse
L’écriture actuelle de l’article 25 du PLS, qui prévoit le déversement dans le future DMP des données de l’historique des remboursements, notamment pour le médicament, l’accès direct du patient à ses propres données, et celui des professionnels de santé qui le prennent en charge, en ouvre la possibilité. Il suffira de compléter le texte de façon plus explicite et de confier à la HAS dans le cadre du référentiel de certification des LAP d’imposer aux éditeurs de logiciels la réalisation d’un module de conciliation médicamenteuse s’appuyant sur la consultation de l’historique des remboursements (et en complément utile, sur celle du Dossier Pharmaceutique) ;
Le support logiciel à la préparation des doses à administrer
Idem, élargissement du périmètre de certification des LAP hospitalier
Les objectifs de mise en œuvre de ces 3 barrières systémiques efficaces pour intercepter des erreurs médicamenteuses, trouverait parfaitement leur place dans le chapitre III du titre III du PLS « Innover pour la qualité des pratiques, le bon usage du médicament, et la sécurité des soins ».
Selon le quotidien Les Echos (ici), la Commission des affaires sociales de l’Assemblée Nationale devrait commencer à examiner le Projet de Loi relatif à la Santé en séance le 2 mars 2015. Il n’y a donc plus aucun temps à perdre pour améliorer le texte…
Les 5èmes Etats Généraux des infections nosocomiales et de la sécurité du patient, organisés par l’association LE LIEN, qui se tiendront la semaine prochaine (ici), avec notamment deux tables rondes « Les accidents médicaux, 3e cause de décès en France. Peut-on continuer les yeux bandés ? » et « E-santé et sécurité du patient », seront en plein dans le sujet !
« Barrière systémique » signifie que de très nombreuses erreurs peuvent être interceptées suite à la mise en place d’un « process » sécurisant (la connotation industrielle du terme process étant préféré à celle de procédure)
13/01/2015 - Les médicaments inclus dans les tarifs d’hospitalisation seraient-ils les grands oubliés de la facturation individuelle (FIDES) ? Alors qu’ils représentent 55% de la dépense et que la lecture code barres lors de leur administration automatiserait le recueil des informations nécessaires à la facturation, tout en sécurisant grandement le patient… Deux décrets 1, 2 et un arrêté 3, ainsi qu’une délibération de la CNIL 4, relatifs aux modalités de généralisation de la facturation directe à l’assurance maladie par les établissements de santé (FIDES) ont été publiés au JORF la semaine dernière. Seules les dépenses des médicaments onéreux remboursés en sus des prestations d’hospitalisation pour les malades hospitalisés ou ambulatoires et des médicaments rétrocédés 5 (patients externes) font à ce jour l’objet d’une traçabilité au patient. Les premières sont transmises par les établissements à l’ATIH (Agence Technique de l’Information sur l’Hospitalisation) via les informations du PMSI (programme de médicalisation des systèmes d’information) et les fichiers FICHCOMP et FICHSUP. Les secondes sont transmises aux caisses par les pharmacies à usage intérieur (PUI) dans des modalités voisines de celles des pharmacies d’officines. Ainsi, les médicaments inclus dans les GHS et administrés aux patients hospitalisés échappent pour l’instant à la facturation directe, alors qu’ils totalisent pas moins de 55% de la dépense hospitalière (3,4 milliards en 2013). Ces médicaments sont facturés à l’aide d’une « cote mal taillée ». Ce dispositif (encore une « usine à gaz ») s’appelle « échelle nationale des coûts à méthodologie commune » (ENC ou ENCC).Il faut savoir qu’en 2015, nos hôpitaux travailleront sur les dépenses observées en … 2012, le dernier référentiel ayant été publié par l’agence le 23 mai 2014 (ici sur le site de l’ATIH). Pour les établissements de MCO (médecine, chirurgie, obstétrique), il existe un référentiel 2012 applicable aux hôpitaux publics et privés participant au service public hospitalier (appelés désormais « ESPIC »), c'est-à-dire les établissements anciennement en DG « dotation globale », et un autre référentiel 2012 applicable aux hôpitaux privés à but lucratif (anciennement sous OQN « Objectifs quantifiés nationaux »). Dans le cadre de la tarification à l’activité (T2A), les moyennes de coûts par groupes homogènes de séjours (GHS) sont établies sur la base d’un échantillon de seulement 70 hôpitaux (sur plus de 2.000)… S’agissant du médicament, cela se complique avec la variabilité de leurs coûts d’achats obtenus lors des multiples procédures d’appels d’offre publics ou de marchés négociés. Cliquer sur l’image ci-dessous pour ouvrir le référentiel ENCC 2012 pour les hôpitaux publics
A l’ouverture du fichier, « activer les macros » si ce n’est déjà fait, puis cliquer sur « Accueil Données détaillées », puis sur
« Coûts décomposés détaillés ». Se déplacer alors avec les ascenseurs horizontaux jusqu’à la colonne « FI » pour afficher
les coûts moyens en médicaments inclus dans les GHS L’archaïsme dans lequel l’Etat français se complait encore en 2015 est pitoyable et traduit son absence totale de vision. Il suffirait pourtant de mettre en place à l’hôpital l’administration des médicaments assistée par lecture code barre au lit des malades pour pouvoir collecter automatiquement les informations nécessaires à leur facturation directe. Ce que font déjà 100% des pharmacies d’officine… D’ailleurs, une fois la facturation directe au patient réalisée par lecture code barres, ne pourrions-nous pas envisager un prix unique pour l'hôpital partout en France pour chaque présentation de médicament, comme cela est opérant en ville depuis fort longtemps ? Qu’est-ce qui peut justifier encore aujourd’hui que chaque hôpital doive négocier ses marchés avec les laboratoires pharmaceutiques, alors que ses marges de négociation sont infimes, et que le dispositif, même après regroupement des hôpitaux pour massifier les offres, représente un coût de fonctionnement colossal pour un intérêt non démontré pour la collectivité qui le finance…, sans compter les nuisances environnementales de toutes cette paperasse !
La FIDES, qui a sa page sur le site du Ministère de la Santé 6 et déjà un rapport de l’IGAS 7, est un vieux « serpent de mer ». Les dates de sa généralisation ont sans cesse été repoussées et une circulaire Cnamts 8 d’application d’un premier protocole d’accord de télétransmission est datée de … 2006. Pour autant, « la FIDES constitue une véritable opportunité pour revisiter les procédures de contrôle (de gestion) interne et de maîtrise des risques sur ce processus 9 » Est-il nécessaire de rappeler ici que la lecture code barres au chevet des patients et résidents n’a pas qu’une utilité comptable, mais qu'elle revêt une importance encore plus grande pour la sécurité des patients en établissements sanitaires ou médico-sociaux. Les progrès récemment enregistrés aux USA en termes de réduction des événements indésirables graves et des décès liés notamment à l’iatrogénie médicamenteuse 10 sont très encourageants et nous en reparlerons prochainement… (1) : Décret no 2014-1765 du 31 décembre 2014 relatif à la facturation individuelle des établissements de santé publics et privés mentionnés aux a, b et c de l’article L. 162-22-6 du code de la sécurité sociale. Téléchargeable : ici. (2) : Décret n° 2014-1766 du 31 décembre 2014 modifiant le décret n° 2014-787 du 8 juillet 2014 relatif aux modalités calendaires de la généralisation de la facturation individuelle des établissements de santé mentionnés aux a, b et c de l'article L. 162-22-6 du code de la sécurité sociale. Téléchargeable : ici. (3) : Arrêté du 31 décembre 2014 fixant les modalités de télétransmission des factures individuelles des établissements de santé visés aux a, b et c de l'article L. 162-22-6 du code de la sécurité sociale et des informations de paiement et de rejet des caisses de l'assurance maladie obligatoire, prévues aux articles R. 174-2-2 et R. 174-2-3 du code de la sécurité sociale. Téléchargeable : ici. (4) : Délibération n° 2014-101 du 20 mars 2014 portant avis sur un projet de décret relatif à la facturation individuelle des établissements de santé publics et privés visés aux a, b et c de l'article L. 162-22-6 du code de la sécurité sociale (demande d'avis n° 13037066). Téléchargeable : ici. (5) : Règles de facturation des soins dispensés dans les établissements de santé – Ministère de la Santé, 15 septembre 2009. Accès vérifié le 13/01/2015 : ici. (6) : La page du site du Ministère en charge de la Santé consacrée à la FIDES : ici. (7) : Le passage à la facturation directe des établissements de santé anciennement sous dotation globale. Rapport IGAS, décembre 2008. Téléchargeable : ici. (8) : Circulaire CNAMTS N°40 - 2006 d’application du protocole d’accord pour la télétransmission des informations et des facturations par les établissements de santé publics et privés ex-dotation globale. Téléchargeable : ici. (9) : Contrôle interne, fiabilisation des comptes et amélioration de la performance : l'exemple de la facturation individuelle des établissements de santé. Finances Hospitalières - La lettre des décideurs économiques et financiers des hôpitaux. N°59, juin 2012. Téléchargeable : ici. (10) : VUE D'AILLEURS - Sécurité des patients et mortalité évitable : les premiers résultats encourageants, 15 ans après le diagnostic initial. Jean-Pierre THIERRY, Le Cercle des décideurs en santé – 15/12/2014. Accès vérifié le 13/01/2015 : Ici.
17/11/2014 - La future Loi de Santé devra aussi charger la HAS de certifier les logiciels hospitaliers de dispensation, de préparation des doses et d’administration des médicaments au plus grand bénéfice de la sécurité des patients et résidents Nous pouvons nous réjouir de la publication au Journal Officiel ce samedi 15 novembre du décret attendu d’application de l’obligation à compter du 1er janvier 2015 de certification des LAP (logiciels d’aide à la prescription en ville et à l’hôpital) et LAD (« logiciels d’aide à la dispensation » pour les officines de ville) et d’obligation associée de prescription en DCI : ici. Votre serviteur en avait fait une recommandation forte le 9 mai 2008 devant l’équipe projet en charge à la HAS du chantier de certification des LAP hospitaliers. Il aura fallut donc plus de six ans pour qu’il soit entendu*. Quelques bémols quand même : - Quelles seront les sanctions en cas de non respect de ces obligations ? - S’il n’y a pas trop d’inquiétude à avoir pour les LAP en ville, puisque la liste actualisée par la HAS au 5 novembre 2014 (ici) dénombrait pas moins de 39 logiciels certifiés, il en va différemment de l’hôpital : seuls 5 couples de logiciels / base de données médicamenteuses agréées sont actuellement listés par la HAS (ici), dont le très utilisé PHARMA® de l’éditeur français Computer Engineering. - Pour les logiciels d’aide à la dispensation en pharmacie de ville, le moteur de recherche Google ne trouve qu’une page lorsque l’on entre les mots clés « HAS certification des logiciels d'aide à la dispensation », à savoir une convention signée en octobre 2009 entre la HAS et le Conseil National de l’Ordre des Pharmaciens (ici), donc avant la Loi Bertrand qui annonçait le caractère obligatoire de certification au 1er janvier 2015. Une autre page du site HAS (ici) mentionne que le référentiel de certification des LAD serait disponible en 2013. Mais, ce référentiel reste introuvable ??? Peu importe à la limite que ce chantier ait pris un peu de retard, il faut dès à présent que le législateur fasse montre de toute sa capacité visionnaire dans le domaine de la sécurité de la prise en charge médicamenteuse des patients et résidents et élargisse singulièrement le champ de la certification par la HAS des logiciels utilisés sur le circuit du médicament en établissements sanitaires et médico-sociaux : - La dispensation des médicaments à l’hôpital et en EHPAD et autres établissements médico-sociaux), - La préparation des doses à administrer (même périmètre) - L’administration des médicaments (idem) Ces 3 étapes cruciales de la prise en charge médicamenteuse doivent être sous-tendues par des exigences fonctionnelles étroites et robustes, s’appuyant sur les nouvelles technologies de l’information, au niveau des logiciels métiers pour garantir au patients et résidents la sécurité à la quelle ils ont droit.
Prenons deux exemples : - La préparation des doses à administrer : Trouvez-vous normal qu’aucun logiciel circuit du médicament ou DPi (dossier patient informatisé) n’ait prévu un « plan d’administration » imprimable sur étiquette pour les solutions buvables et les injectables ? Et encore moins des étiquettes avec un code couleur (que l’ANSM aurait pu être chargée de définir…) permettant d’alerter le personnel infirmier sur les médicaments à haut risque (exemple, le chlorure de potassium, et les médicaments des « never events » c'est-à-dire les événements qui ne devraient jamais se produire) Cliquer sur l’image ci-dessous pour ouvrir la diapositive 
Ne serait-il pas plus sure pour le patient/résident et la pratique infirmière, de prévoir dans la procédure l’impression sur étiquette dans la salle de soins sur une imprimante couleur dédiée (moins de 50 euros aujourd’hui) par le logiciel de toutes les mentions nécessaires à l’identification des médicaments et des doses à préparer / administrer ainsi que de celles du patient (nom, prénom, âge, N° de chambre…) ? Même question à fortiori pour les injectables pour lesquels aujourd’hui l’infirmière écrit au marqueur sur les poches de solutions injectables les médicaments ajoutés ! - L’administration des médicaments : Combien de logiciels hospitaliers ou en maison de retraite, ont développé les fonctionnalités rendant possible l’administration des médicaments assistée par la lecture code barres au lit des malades et au chevet des résidents ? Mesdames le députées, sénatrices, Messieurs les députés, les sénateurs, l’heure sera bientôt à l’examen du projet de Loi relatif à la santé (ici), déjà renvoyé devant la Commission des affaires sociales de l’Assemblée Nationale. Le titre III du projet de Loi « Innover pour garantir la pérennité de notre système de santé » renferme un chapitre III « Innover pour la qualité des pratiques, le bon usage du médicament, et la sécurité des soins ». Ce chapitre ne prévoit pour l’instant que des mesures (utiles +++) visant la prescription ou la lutte contre les ruptures d’approvisionnement. Il est de la première importance de le compléter par des articles visant à : - déployer au plus vite l’administration des médicaments assistée par la lecture code barres au lit et chevet des patients et résident (pour cela, il sera nécessaire d’imposer la présence d’un code barres sur chaque conditionnement primaire des médicaments destinés aux établissements sanitaires et médico-sociaux ainsi que le conditionnement unitaire hospitalier. Cf. Articles précédents sur ce site) - charger la HAS de la certification des étapes de dispensation, préparation des doses à administrer, et administration des médicaments dans les logiciels couvrant le circuit du médicament en établissements. Mesdames et messieurs les parlementaires, faites mentir le Haut Conseil de Santé Publique qui écrivait dans la synthèse de son rapport 20111 « Il n’existe pas aujourd’hui de politique globale et intégrée portant sur la sécurité des patients vis-à-vis des soins ; la lisibilité des efforts récents à ce sujet est fortement hypothéquée par des dispositifs cloisonnés « en tuyaux d’orgue », sectorisés, la plupart mis en place en réaction à des crises sanitaires » Vous avez le pouvoir d’agir très concrètement pour la sécurité des patients et résidents… François PESTY [1] Pour une politique globale et intégrée de sécurité des patients - Rapport du Haut Conseil de la Santé Publique - Novembre 2011. Accès vérifié le 17/11/2014 : ici. (*) : L’Expert-Conseil « Circuit du médicament » se réjouit aussi de l’article 25 du projet de Loi qui dans son alinéa N° 31 prévoit enfin que les données de l’historique des remboursements disponibles sur les serveurs de l’assurance maladie, notamment l’historique médicamenteux, soient versées au DMP (« Les données nécessaires à la coordination des soins issues des procédures de remboursement ou de prise en charge qui sont détenues par l’organisme dont relève chaque bénéficiaire de l’assurance maladie sont versées dans le dossier médical partagé » ; Cela permettra de faciliter, systématiser et fiabiliser la « conciliation des traitements en cours du patient entrant à l’hôpital », une barrière indispensable contre l’erreur médicamenteuse (principalement par omission) pour laquelle il militait depuis fort longtemps, et également l’une des fortes recommandations formulées à la HAS le 9 mai 2008…
19/11/2014 - Epilogue : Coïncidence ? La HAS a retrouvé son référentiel de certification des LAD qu’elle a mis en relecture sur son site le … 18 novembre 2014. Cliquer sur l’image pour accéder au référentiel LAD en lecture 
Jusqu'au 5 décembre, cela ne fait pas beaucoup de temps pour cette relecture publique, qu'on se le dise... Vos commentaires et suggestions sont à adresser de préférence par Email à l’adresse : m.lemoigne@has-sante.fr. A noter, les raisons obscures de la HAS affichées dans un « question-réponses » non daté par l’institution, pour expliquer ses réticences à inclure la dispensation et l’administration dans le périmètre de la certification des logiciels hospitaliers ici. Dommage que l’institution « indépendante » en soit réduite à suivre le législateur, incapable de s’autosaisir sur des sujets d’enjeu de santé publique aussi importants.
29/10/2014 - « Circuit du médicament informatisé en boucle fermée » : Pendant que les USA avancent à grands pas, la France et l’Europe sont en rétropédalage… Les indicateurs US viennent de tomber. 49,4% des 5.453 hôpitaux nord américains suivis sur les indicateurs de l’hôpital numérique par HIMSS Analytics avaient atteint au 3ème trimestre 2014 l’un des trois meilleurs niveaux (5, 6 et 7) du classement, qui requièrent chacun la mise en place d’un « circuit du médicament informatisé en boucle fermée ». Cette exigence élevée implique d’avoir simultanément l’informatisation de la prescription à l’administration et l’administration des médicaments assistée par la lecture code barre au chevet des patients. Cliquer sur l’image pour ouvrir la diapositive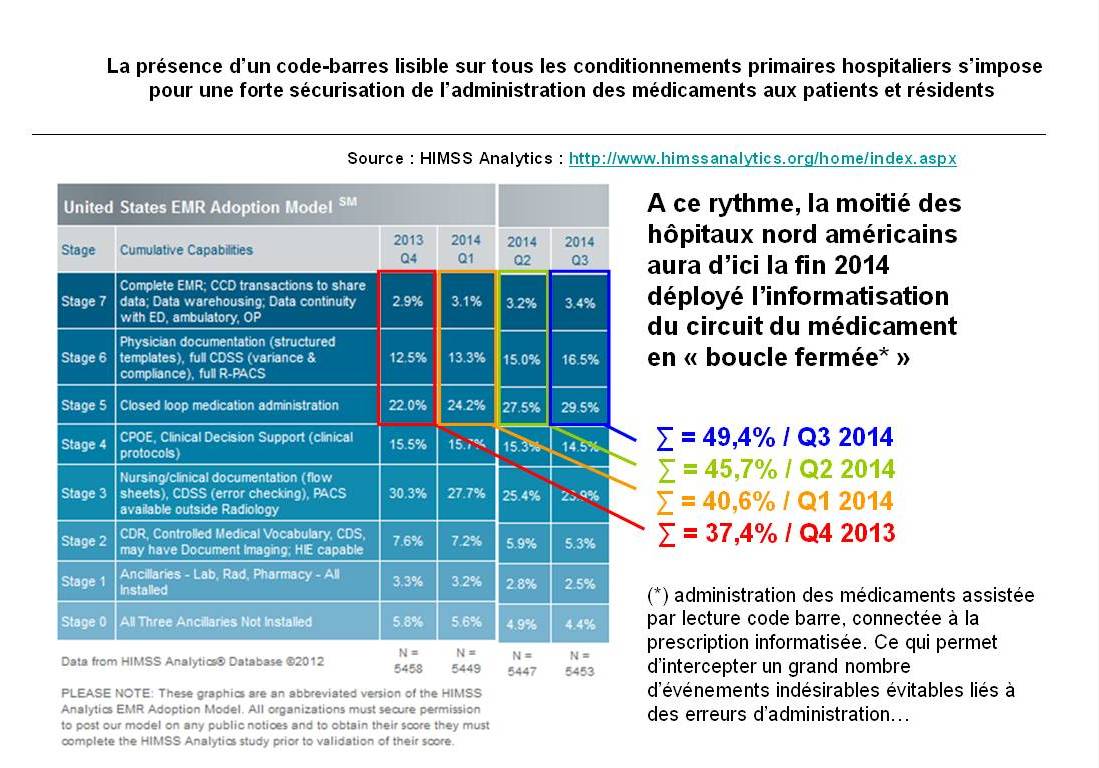
Sur la tendance enregistrée ces 3 derniers trimestres, à la fin de l’année, pas moins de 16% des hôpitaux US, soient près de 900, auront déployé en 2014 ce dispositif au plus grand bénéfice de la sécurité des patients américains. Rappelons qu’en France, faute de la présence (imposée aux USA depuis avril 2006) de codes à barres sur les conditionnements primaires des médicaments (sur chaque ampoule, flacon, derrière chaque comprimé ou gélule sur des blisters prédécoupés…), nous exposons inutilement le personnel infirmier à des erreurs « humaines » et les patients et résidents à des événements indésirables graves (EIG), dont des décès (ici), liés à ces erreurs d’administration de médicaments. La lecture code barres au chevet des patients, qui a démontré son aptitude à intercepter de nombreuses erreurs d’administration et par la même les EIG associés (ici), présenterait également l’intérêt de faciliter la traçabilité de l’administration et l’imputation des médicaments à chaque séjour hospitalier, ce qui permettrait d’en connaître leur utilisation. Or, aujourd’hui encore, seuls les médicaments les plus onéreux, remboursés en dehors de la tarification à l’activité (« liste en sus ») font l’objet d’une traçabilité au patient. Les autres médicaments (« inclus dans les GHS), bien plus nombreux, représentent tout de même 55% des dépenses de médicaments à l’hôpital. La très mauvaise conception du dispositif visant pourtant à renforcer l’efficience hospitalière, prévu à l’article 44 du projet de Loi de finance de la sécurité sociale pour 2015 (ici), justifierait que les dépenses de certains médicaments inclus dans les GHS soient tracées dans le PMSI ; La lecture code barres lors de leur administration faciliterait grandement ce processus… Puissent les sénateurs nous entendre ! Nous ne manquerons pas dans l’intervalle de suivre l’indicateur US chaque trimestre. François PESTY
12/09/2014 - Le décès d’un homme à Bordeaux suite à une injection par erreur de chlorure de potassium aurait pu être évité, si la France avait mis en place la lecture code barre à l’hôpital ! La sécurité des patients sera-elle la grande oubliée de la future Loi sur la santé ?
La presse (ici) relate ce matin le tragique décès d’un sexagénaire à qui il a été administré par erreur du chlorure de potassium (KCl) injectable en lieu et place d’une solution de corticoïdes. Cet événement indésirable grave (EIG), avec mort d’homme, n’a pas été évité, malgré la circulaire du 14 février 2012 (ici) de la Direction Générale de l’Offre de Soins (DGOS, l’une des 4 directions du Ministère en charge de la santé) destinée aux établissements de santé et prise en application de l’arrêté du 6 avril 2011 (ici), qui classait en deuxième position les erreurs d’administration de KCl injectable sur une liste de 12 événements « qui ne devraient jamais arriver » (never events). Cette erreur fatale était pourtant évitable, non pas grâce à une circulaire administrative, mais plutôt par la mise place d’un processus industrialisable et hautement sécurisant, « l’administration des médicaments assistée par lecture code barre au lit du malade, connectée à la prescription informatisée ». Seulement voilà, alors que les USA sont en passe de gagner ce combat contre les décès et événements indésirables graves liés à une erreur évitable d’administration de médicaments, l’immobilisme hexagonal fait que nous n’avons même pas encore créé les conditions en France d’un déploiement possible de cette technologie au chevet de nos patients et résidents ! Il suffirait simplement d’imposer aux industriels de la pharmacie de mettre un code à barres ou datamatrix sur chaque conditionnement primaire de médicament (ampoule, flacon injectable, gélule, comprimé…), comme cela a été exigé des industriels nord-américains par la FDA, agence en charge du médicament, voici dix ans déjà. Fin 2013, 80% des hôpitaux américains avaient déployé l’administration des médicaments assistée par la lecture code barre et près de 50% l’avaient fait en connectant aussi la prescription informatisée. Ce que les américains qualifient de « circuit du médicament informatisé en boucle fermée ». Le dispositif permet alors de vérifier les « 5B » : - le bon médicament, - au bon malade, - au bon moment, - à la bonne dose, - par la bonne voie
Hélas, chez nous, faute de volonté politique, seulement 21% des médicaments à l’hôpital, toutes formes galéniques confondues, possèdent un code barres sur leur conditionnement primaire, et seulement 12% un code barres lisible par un lecteur… Cela signifie tout simplement que sans une décision courageuse, de Madame la Ministre, du Directeur Général de la Santé ou du tout nouveau Directeur de l’ANSM (agence nationale de sécurité du médicament), les hôpitaux ne pourront pas commencer à implémenter cette barrière de sécurité pour protéger nos patients et résidents Les dix diapositives téléchargeables en cliquant sur l’image ci-dessous, sont extraites d’une présentation faite le 29 juillet 2014 au cabinet de la Ministre. 
La présentation complète contient 81 diapositives… Pour l’heure, le « projet de Loi sur la Santé », si cher à Marisol TOURAINE, ne prévoit toujours pas la lecture code barres au lit du malade, malgré l’existence d’un chapitre III, intitulé « Innover pour la qualité des pratiques, le bon usage du médicament et la sécurité des soins » Ne nous trompons pas, nous sommes face potentiellement au plus grand scandale sanitaire que notre pays ait connu, bien plus grave que le Médiator®. J’estime personnellement à plus d’un millier de décès évitables et à des dizaines de milliers d’événements indésirables graves (avec préjudice au patient allant d’un allongement de la durée d’hospitalisation aux séquelles irréversibles et au décès) l’absence de mise en place de cette technologie sécurisante et aussi d’une conciliation des traitements en cours du malade entrant qui pourrait être systématisée pour 65 millions des 66 millions de françaises et de français à partir d’une consultation de l’historique des remboursements sur les serveurs de l’assurance maladie. Encore que cette estimation puisse être bien en-deçà de la réalité. En effet, le Sénat américain a auditionné le 17 juillet 2014 (voir ici la vidéo) des experts de la sécurité du patient. Cette audition, mise en lumière par un article du JAMA1 a vu se présenter à la barre le Dr John JAMES, Houston, Texas, pour résumer les résultats de ses travaux publiés dans la revue « Journal of Patient Safety » en septembre 2013 2, et qui montraient que l’erreur médicale à l’hôpital 3 était responsable non pas de 98.000 décès annuels aux USA 4, comme cela avait été estimé en 1998, mais se situait vingt ans plus tard 5entre 210.000 et 400.000 morts par an, c'est-à-dire plus de 1.000 décès par jour aux USA, ce qui en fait la 3ème cause de décès derrière les maladies cardiovasculaires et les cancers, soit 1 décès sur 6 ! Dans l’une des 4 études analysées par John JAMES, 7 des 12 décès enregistrés étaient dus à des erreurs médicamenteuses. Il y a donc urgence à agir. Rappelons enfin aussi que la technologie de la lecture code à barres qui évite des erreurs de produits en caisse dans nos supermarchés, est déployée depuis 30 ans dans la grande distribution ; C’est dire le retard accumulé dans nos hôpitaux. François PESTY [1] Patient Safety Still Lagging. Bridget KUEHN. JAMA Published online August 20, 2014. Téléchargeable ici. [2] A New, Evidence-based Estimate of Patient Harms Associated with Hospital Care. A review article. John JAMES. J Patient Saf & Volume 9, Number 3, September 2013. Téléchargeable ici. [3] Estimée à partir de l’examen minutieux des dossiers médicaux [4] Rapport de l’Institute of Medicine « To Err is Human », établi sur des données datant de 1984 [5] A partir de l’analyse des résultats de 4 études menées entre 2004 et 2008
17/10/2013 - Lecture code barre pour sécuriser l’administration des médicaments : Nous n’avons que 18 ans de retard…
Lettre à M. Dominique MARANINCHI, Directeur général de l’ANSM Alors que la technologie de la lecture code barre sécurise nos courses au supermarché et dans à peu de choses près tous les commerces depuis plusieurs décennies déjà, que son bénéfice pour la sécurité du patient est parfaitement établi, et que les américains l’avaient déployée en 2012 dans 2/3 de leurs hôpitaux,… Nous n’avons toujours pas débuté en France. LETTRE AU DIRECTEUR DE L’AGENCE FRANÇAISE DU MÉDICAMENT A l’attention de M. Dominique MARANINCHI, Directeur Général, Agence Nationale de Sécurité du Médicament et des produits de santé, Monsieur le Directeur Général, Les erreurs d’administration dans les établissements sanitaires et médico-sociaux sont une cause importante d’événements indésirables évitables liés aux médicaments. La réussite américaine du déploiement dans ses hôpitaux de l’administration des médicaments sécurisée par la lecture code barre au lit du malade, est un exemple à méditer. Je souhaite partager avec vous ma présentation diapositives consacrée à « l’administration assistée par lecture code barre et à l’automatisation aux différentes étapes du circuit du médicament », faite vendredi dernier devant près de 200 infirmières aux journées d’étude infirmière d’Avranches ; Vous pourrez la télécharger en suivant le lien : http://dl.free.fr/oc7Nu0IhM (Présentation diapositives de 55 Mo, car contenant de nombreuses photos, le téléchargement peut donc prendre quelques minutes) ; N’hésitez pas à utiliser les liens hypertextes pour naviguer plus facilement dans la présentation (présents dans la barre en haut des diapositives) et pour ouvrir ou télécharger les différents documents accessibles au clic (publications, rapports, vidéos…) ; Sur la lecture code barre, nous n’avons jamais que 18 ans de retard sur le « Veterans Affairs » aux USA, pionniers en 1995… Mais aujourd’hui, il ne s’agit plus de « fiction » : En 2012, 65% des hôpitaux américains, 70% des lits hospitaliers aux US, avaient déployé ce dispositif imparable qui n’a pas d’équivalent pour intercepter des événements indésirables, parfois graves, liés à une erreur d’administration des médicaments. Il est vrai que la FDA avait annoncé dès février 2004, avec une date de mise en application au 26 avril 2006, l’obligation pour les industriels du médicament aux USA de produire pour les besoin de l’hôpital des doses unitaires avec code barre… Qu’attend-on en France pour en faire autant ? En sommes-nous incapables ? Je ne crois pas. Voilà un sujet sur lequel il faut avancer. Il y a urgence… Ce « process » industrialisable d’amélioration systémique de la qualité de la prise en charge médicamenteuse aurait toute sa place parmi les exigences attendues des établissements sanitaires pour leur certification ; Et il serait bon aussi de le déployer dans les établissements médico-sociaux… Il devrait figurer parmi les indicateurs suivis dans l’enquête annuelle SAE-DREES… Reste un préalable : disposer en France de doses unitaires avec code barre pour l’usage à l’hôpital En 2005, une demande formulée par le principal syndicat de pharmaciens hospitaliers au niveau du Ministre de l’époque, M. Xavier BERTRAND, avait terminé en « eau de boudin ». Il faut se pincer en lisant ce qui était demandé par le cabinet du Ministre à M. Jean MARIMBERT, votre prédécesseur (Voir le courrier téléchargeable sur le site du syndicat : http://www.synprefh.org/Data/upload/Images/Design/pdf/circmed_cu_ministre_20050804.pdf) Cliquer sur l'image pour prendre connaissance de la correspondance du Ministre et de son Cabinet 
En 2007, un cahier des charges élaboré sous l’égide de l’Afssaps avec 3 syndicats de pharmaciens et le LEEM, avait été mis en consultation publique. Je ne l’ai pas trouvé sur le site de l’ANSM. Nous le retrouvons dieu merci sur le site du syndicat : http://www.synprefh.org/Data/upload/Images/Design/pdf/cahier-des-charges-conditionnement-unitaire_200707.pdf Cliquer sur l'image pour prendre connaissance du cahier des charges en consultation publique
 Monsieur le Directeur Général, où en est-on aujourd’hui ? A votre disposition pour échanger avec vous sur ce sujet Bien cordialement François PESTY
Pharmacien, Institut Supérieur de Gestion,
Consultant indépendant, Expert conseil en organisation et informatisation du circuit du médicament / Optimisation des approvisionnements et des stocks pharmaceutiques / Pilotage "médico-économique" des médicaments et dispositifs médicaux / Campagne « pilotes » de visites médicalisées des délégués de l’assurance maladie sur le médicament / Pertinence des traitements médicamenteux
2, square Gay Lussac
78330 Fontenay le Fleury
Francois.PESTY@Wanadoo.fr
01 30 45 03 59 / 06 88 89 53 51
20/09/2013 - Promotion du bon usage des médicaments : Les rendez-vous manqués du rapport Bégaud-Costagliola Parfois fort dans le constat, ce rapport peu imaginatif peine à proposer des solutions pertinentes Le Pr. Bernard Bégaud, chercheur universitaire en pharmacologie de très grande renommée, Directeur d’unité INSERM, et Dominique Costagliola, Directeure de recherche de classe exceptionnelle à l'INSERM, experte en biostatistique et en épidémiologie, nous ont livré un rapport solide sur l’accès aux données de santé pour améliorer la connaissance en temps réels et les capacités de recherche portant sur l’utilisation et l’utilité des médicaments dans la vraie vie, ainsi que sur la formation initiale des professionnels de santé. Cliquer sur l’image ci-dessous pour télécharger le rapport remis à la Ministre 
Photo sur le site du Ministère
Les premières pages de leur rapport concis de 57 pages, relatives à la description des différentes sources de données en France et à l’étranger, sont tout bonnement passionnantes… Les constats unanimement connus et souvent reconnus de la mauvaise qualité de la prescription dans notre pays ont été gravés dans le marbre. Mais lorsqu’il s’agit d’aborder la « promotion du bon usage » tant auprès des professionnels de santé, au moyen de la formation continue, de l’information qu’ils reçoivent et des outils d’aide à la décision, qu’en direction des patients/usagers, sujet qui ne font manifestement pas partie de leurs domaines respectifs d’expertise, nous sommes frappés par le manque de pertinence des propositions d’action qu’ils préconisent. Les auteurs du rapport, s’appuyant fréquemment sur les travaux du groupe IV des assises du médicament, ont « mangé la commission » et oublié certaines de ses préconisations (Il est vrai que les conclusions finales des assises du médicament avaient été vidées de leur substance… Voir ici par exemple) La grande « confusion » se flaire dès la page 19, au chapitre court mais au titre ronflant de « Comment agir sur les prescriptions et l’usage non conforme ? », suivi de 3 mots en caractères gras « Connaissance - Formation - Information »… Donner l’accès aux bonnes informations est certes un premier pas franchi dans la bonne direction, mais croyez-vous sérieusement que cela suffise pour modifier les comportements de prescription des médecins ? Evidemment non ! En effet, quels sont les leviers les plus puissants pour modifier la pratique de prescription médicamenteuse ? 1. La visite médicale en face à face itératif, 2. Le support décisionnel que peut (pourrait) offrir automatiquement au médecin son logiciel métier au moment du soin, 3. Le patient informé et acteur, comme dernier rempart à la sécurité et à l’efficience de sa prise en charge médicamenteuse 1. Qu’est-ce qu’un bon visiteur médical et pourquoi il impacte aussi fortement sur les habitudes de prescription ? Un VM performant ne se contente jamais de délivrer de l’information. Il vérifie que cette information a été comprise, enregistrée, et demande systématiquement l’engagement du médecin à changer sa prescription. Il lui fixe un objectif, définit un plan d’action, et assurera le suivi lors de visites itératives, le félicitera et la remerciera d’avoir prescrit… Nous ne sommes pas très loin dans la démarche de celle d’un « coaching personnalisé ». Pas étonnant que les laboratoires n’utilisent que très marginalement l’e-learning pour assurer la promotion de leurs médicaments auprès des prescripteurs Dommage que les Pr. Bégaud et Costagliola ne se soient pas intéressés aux travaux d’un autre pharmaco-épidémiologiste, américain, le Pr Jerry AVORN, inventeur du concept de la visite académique voici une trentaine d’année, qui l’a pratiqué dans l’état de Pennsylvanie et accompagne aujourd’hui à son déploiement « fédéral » sur la totalité des états unis d’Amérique…
2. Comment pourrait-on mieux éclairer le prescripteur au moment de sa décision ? Dès l’instant où le médecin préciserait à l’aide de son logiciel métier l’indication AMM sur laquelle il s’appuie pour sa prescription, non seulement cet exercice de transparence (le patient ne mériterait-il pas de connaitre l’intention de traiter ?) du médecin, renforcerait sa connaissance des indications validées par l’AMM, mais en plus, la base de données médicamenteuse reliée à son applicatif pourrait alors proposer le cas échéant dans l’indication retenue une meilleure alternative. Que celle-ci procure une amélioration supérieure du service médical rendu (ASMR, codées dans la base), ou bien encore, pour un progrès médical équivalent, qu’elle soit moins onéreuse… Egalement, si les auteurs souligne la non-adhérence des médecins aux Recommandations de Bonne Pratique (d’ailleurs parfois préférable, tant certaines RBP sont biaisées par une mauvaise gestion des conflits d’intérêts des experts qui les ont élaborées), aucune mention n’est faite du concept anglo-saxon des « recommandations négatives » qui prend une ampleur considérable dans leurs pays et reste totalement ignorée en France… Il est vrai, par exemple, que le NICE au Royaume Uni possède à présent une bonne dizaine d'année d'avance sur nous, et qu’après le « raté » des RMO (Références médicales opposables) en France en 1994 (nous avions pourtant été précurseurs en la matière), il faudrait beaucoup de courage « politique » pour proposer à nouveau cette approche néanmoins nécessaire… 3. Comment impliquer davantage le patient dans sa relation avec son médecin pour améliorer le bon usage ? Les expériences comme celle remarquable du « Choosing wisely » (que l’on pourrait traduire par « choisir en toute connaissance de cause »), unissant patients / usagers et médecins aux USA, mériteraient sans aucun doute d’être mieux connues dans notre pays, comme d’autres initiatives d’ailleurs visant à mieux centrer les soins sur le patient (consentement éclairé, décision médicale partagée, « empowerment »)… Alors voici quelles sont nos préconisations (dans la colonne « rendez-vous manqués ») : Les objectifs de progrès | Le constat unanime | Les propositions du rapport Bégaud-Costagliola | Ses rendez-vous manqués (Ce qu’il aurait été préférable de proposer) | Susciter le développement de projets visant à documenter l’usage des produits de santé (Reco N°2) | L’absence de codage des diagnostics dans les bases de données (ex : SNIIRAM, EGB) limitent sérieusement les possibilités d’évaluer le bon usage | Développement d’une base de données de 3 à 6 millions de personnes intégrant (soit par saisie directe, soit par croisement) les diagnostics et motifs de prescription | Imposer aux médecins, via leurs logiciels d’aide à la prescription, de tracer dans le dossier patient pour chaque médicament prescrit l’indication AMM ou à défaut hors AMM (PTT, RTU, autres motifs) sur laquelle ils s’appuient (et automatiquement, la CIM10 associée dans la base de donnée médicamenteuse liée au logiciel). Lire la suite… Le développement prochain de la e-prescription permettra de transmettre l’information aux caisses (informations à enregistrer dans le SNIIRAM) via la télétransmission des ordonnances aux pharmacies d’officine ou via le DMP | Améliorer l’information et la formation médicale continue des professionnels de santé | La visite médicale des firmes pharmaceutiques représente encore le vecteur d’information le plus important1 | Créer un portail Internet unique d’information des professionnels sur le médicament où le médecin serait formé par e-learning | 1 - Créer un réseau public de visite médicale indépendant de l’industrie pharmaceutique (ou rendre enfin opérante la visite des délégués de l’assurance maladie sur le médicament), en s’inspirant des expériences réussies en France (ici par exemple), et dans les pays anglo-saxons (« Academic detailing ») au moment où les USA la généralise à tous les états (voir ici), et en doublant les visites en face à face d’une restitution fine et pertinente sur la pratique de chaque médecin (EPP, ce que ne permettra pas de faire l’e-learning ; DPC = FMC+EPP). Ceci implique la réalisation de profiles et d’analyse graphique de la prescription
2 - Fournir de l’aide décisionnelle au médecin au moment du soin, ce qui constituerait déjà une opportunité d’apprentissage ou de renforcement de sa connaissance, en lui demandant de tracer l’indication et en retour grâce à un logiciel rendu « intelligent », lui proposer le cas échéant une meilleure alternative. Cela existe déjà au Royaume Uni avec ScriptSwitch®…
| Améliorer l’appropriation par les médecins des recommandations pour la pratique clinique | La France est l’un des pays développés dans lequel les prescriptions non conformes aux recommandations sont les plus fréquentes | Idem, le portail Internet unique d’information des professionnels regrouperait l’ensemble des recommandations pour la pratique clinique | 1 - La validité questionnable des RBP n’est pas discutée, alors que nombreuses sont celles à avoir été biaisées par une mauvaise gestion des conflits d’intérêts ; Cette problématique centrale pour un meilleur usage n’est pas abordée dans le rapport, idem des réflexions plus poussées aux US sur l’évaluation du respect des principes de bonne gestion des conflits d’intérêts des experts (voir ici et là)…
2 - Soulignons surtout l’absence en France de recommandations négatives contrairement aux expériences réussies dans les pays anglo-saxons qui établissent des « listes de soins à faible valeur pour le patient » (« Do not do recommendations » du NICE = « Ne pas faire », « D Grade » aux USA..),
3 - Enfin, les recommandations devraient plus souvent décourager explicitement la prescription des médicaments n’ayant prouvé un bénéfice que sur un critère intermédiaire de jugement. Encore une initiative étrangère qui a permis de définir une liste de médicaments dangereux malgré une efficacité prouvée sur ces « surrogate endpoints » (certains ayant entraînés des décès ce qui a justifié leur retrait mondial du marché)
| Restaurer la confiance du public (Reco N°7, qui a été préférée à ce qui aurait pu se formuler par « Renforcer le rôle du patient dans les décisions médicales qui le concerne ».) | Le public est devenu un acteur incontournable de toute intervention en faveur du « bon usage » | Entreprendre un programme de formation et d’information du public sur les effets des médicaments et leur apport en santé publique | Qu’attendons-nous pour s’inspirer de la campagne réussie « Choosing Wisely » aux USA, menée depuis deux ans déjà conjointement par les sociétés savantes et la plus puissante association de consommateurs : Chaque société savante a établi au moins une liste de 5 soins courants (dont des prescriptions médicamenteuses) à « faible valeur » pour le patient, à propos desquels il est nécessaire d’échanger lors du colloque singulier. Consumer Report en relation avec les sociétés savantes et d’autres associations de consommateurs ou de patients confectionnent des brochures d’information adaptées au grand public… Quelques exemples en suivant ce lien…
4 - Améliorer le bon usage, c’est aussi favoriser une décision médicalement partagée, en optimisant les supports de recueil du consentement éclairé du patient, et dans le cas extrême de la fin de vie dans le cancer, ne pas mentir au patient sur la réalité du caractère compassionnel de sa chimiothérapie et développer les soins palliatifs précoces moins iatrogènes et pouvant prolonger la survie autant qu’une chimiothérapie aussi inutile que délétère…
|
Abréviations employées : SNIIRAM : Système national d’information inter-régime de l’assurance maladie ; EGB : Echantillon généraliste de bénéficiaires
(base anonymisée au 1/97ème) De nombreux liens hypertextes dans le tableau renvoient vers les contributions des ateliers N°2 et N°6 du colloque 2013 de Bobigny, intitulés « Surmédicalisation: État des réflexions et des actions dans différents pays » et « Pour une meilleure efficience : Les médicaments essentiels ». A méditer dans le cadre des pistes d’amélioration du bon usage des médicaments François PESTY
14/09/2012 - Classement 2012 des 29 CHU/CHR métropolitains selon leur efficience pharmaceutique : Comment le médicament et les dispositifs médicaux continuent d’empiéter sur les ressources en personnel dans nos plus grands hôpitaux Alors qu’il est quasiment acquis que les hôpitaux publics bénéficieront en pleine récession économique d’une très bienveillante hausse de 2,7% de leurs budgets pour 20131, l’analyse des résultats de notre étude exclusive montre que le principal bénéficiaire des largesses gouvernementales sera très probablement encore le « titre 2 », à savoir principalement les dépenses pharmaceutiques… Voici (enfin) le fruit d’un mois de relance pour venir à bout des derniers retardataires qui n’avaient pas encore mis en ligne leurs « chiffres clés... 2010 » (à l’exception de l’incorrigible Assistance Publique - Hôpitaux de Paris). Méthodologie : Elle a consisté à télécharger les « Chiffres-clés » mis en ligne, non pas sur le site : http://www.reseau-chu.org/, car il n’est plus actualisé depuis des lustres, mais directement sur les sites web de nos 29 CHU/CHR de métropole. Pour 8 CHU/CHR, l'absence de chiffres clés 2010 accessibles, nous a conduit à les demander à leurs responsables communication et équipes de direction. Plusieurs relances ont été effectuées depuis le 8 août 2012. Au final, et pour la première fois, à une exception (de taille) près, le classement 2012 est réalisé à partir des chiffres d'une seule et même année. Seule l'Assistance Publique - Hôpitaux de Paris, malgré de multiple relances, ne nous a pas transmis ses données, et contraint à prendre en compte ses chiffres, déjà très dégradés, de l'année 2009... A noter que les chiffres clés 2011 n’étaient accessibles que pour seulement 10 CHU/CHR, qui sont à féliciter pour la transparence et la réactivité dont ils font preuve*, soit moins du tiers. Ce qui explique pourquoi nous avons été conduits à établir le classement 2012 à partir des données 2010. (*) : Bordeaux, Grenoble, Limoges, Lyon, Metz-Thionville, Montpellier, Nancy, Nîmes, Orléans, Rouen Les données que nous avons retenues pour l’analyse, étaient les suivantes : - Les dépenses de personnel : « titre 1 », avec si possible le détail des dépenses de personnel médical et non médical, - Les dépenses à caractère médical : « titre 2 », essentiellement (pour 70-80% généralement) constitué des produits de santé, médicaments, produits pharmaceutiques, et dispositifs médicaux, - Le total des dépenses d’exploitation : budget principal Résultats : Le classement des 29 CHU/CHR métropolitains est présenté dans le graphique ci-après. Cliquer sur l’image pour télécharger le diaporama 
Le CHR Metz-Thionville se hisse sur la première marche du podium, détrônant celui d’Orléans, qui devient son dauphin. Le CHU de Reims troque sa 3ème place à St-Etienne. Quelques petits changements, mais pas de grand chamboulement dans le top 10, à l’exception du CHU de Rouen qui fait son entrée tonitruante et gagne pas moins de 5 places, passant de la 13ème en 2011 à la 8ème cette année, reléguant Limoges à la 11ème place. A l’opposé, parmi les plus dispendieux, les 4 derniers sont toujours les mêmes : l’AP-HP bon dernier, 29ème (sur ces chiffres 2009), 28ème le CHU de Besançon, 27ème le CHU de Strasbourg, 26ème le CHU de Grenoble Le graphique suivant montre à quel point les dépenses du titre 2 s'inscrivent encore dans une dynamique de forte croissance chez les CHU/CHR, avec il est vrai d’importantes disparités difficiles à expliquer… Cliquer sur l’image pour télécharger le diaporama 
Le malheureux CHU de Caen, actuellement sous les projecteurs de l’actualité avec ses 119 millions de déficit cumulé3, est pourtant le plus vertueux, avec en 2010 une croissance zéro de ses dépenses pharmaceutiques et médicales, à montrer en exemple dans les écoles (EHESP entre autres)…
Dix-huit CHU/CHR ont vu leur titre 2 progresser de plus de 5% en 2010, huit de plus de 7% et trois ont une augmentation supérieure à 10% de leurs dépenses pharmaceutiques et médicales… Le titre 2 est incontestablement depuis deux décennies le poste de dépenses à l’hôpital le moins bien contrôlé, en particulier suite au doublement des dépenses de médicaments entre 2000 et 2009 (Pour plus d’information, visiter la page consacrée au « pilotage médico-économique des produits de santé à l’hôpital »)
Le graphique ci-après permet de mettre en évidence le décalage à présent bien évident entre les niveaux de dépenses consacrées par les CHU/CHR aux produits de santé, et ceux liés à la rémunération des personnels médicaux :
Cliquer sur l’image pour télécharger le diaporama 
Dix établissements, totalisant un budget supérieur à 6,5 milliards d’euros, donc très probablement représentatifs de l’ensemble des CHU/CHR, ont pris la peine de préciser dans leurs « chiffres clés 2010 » publiés ou communiqués, le détail de leurs charges en personnel médical et non médical. La comparaison ci-dessus de la part dans leurs budgets principaux des dépenses à caractère médical et pharmaceutique avec celle des frais de personnel médical, rejoint les observations faites depuis une décennie en médecine ambulatoire : L’hôpital, au moins les établissements les plus importants, et la ville, consacrent davantage de ressources financières au produits de santé qu’à rémunérer leurs praticiens ! L’achat des médicaments, dispositifs médicaux et autres fournitures médicales représentent désormais pour les CHU/CHR une charge de 30% à 80% supérieure (50% en moyenne), à celle dévolue à la rémunération de leurs professionnels de santé Exprimé différemment, les dépenses pharmaceutiques s’élèvent en moyenne à 1,5 fois les charges en personnel médical, un ratio qui s’échelonne entre 1,3 et 1,8 pour notre échantillon de 10 CHU/CHR. Rappelons qu’en ville, les seuls médicaments totalisent plus d’un tiers des remboursements de l’assurance maladie (36,7% en 2010), loin devant les honoraires de l’ensemble des médecins (19,6%) selon les statistiques de la DREES2. Discussion : Le titre 2, probablement comme nul autre poste de dépenses à l’hôpital, offre des marges considérables d’efficience. Faudra-t-il attendre que le titre 2 pèse 30% des dépenses hospitalières, pour intégrer ce ratio parmi les indicateur HOSPIDIAG ? L’actuel gouvernement qui affiche sa volonté politique de soutenir l’hôpital public, ne doit pas pour autant rester dans le « compassionnel », mais s’atteler courageusement à renforcer, c’est le moins que l’on puisse dire, la pertinence et l’efficience de la dépense pharmaceutique. La gestion « indication par indication » des médicaments de la liste remboursée en sus des GHS, n’est que l’un des leviers à urgemment mettre en action… L’affaire récente du Lucentis® dans la DMLA4 et la nouvelle liste des médicaments inutiles5 coproduite par deux hospitalo-universitaires, les Pr Philippe EVEN et Bernard DEBRÉ, sont là pour rappeler qu’il existe bien d’autres pistes à explorer. François PESTY [1] Voir par exemple l’article du Monde « Marisol Touraine : "L'hôpital ne doit pas être guidé par la seule logique comptable" » : http://www.lemonde.fr/societe/article/2012/09/07/marisol-touraine-l-hopital-ne-doit-pas-etre-guide-par-la-seule-logique-comptable_1757010_3224.html [2] Les Comptes nationaux de la santé en 2010. Etudes et résultats N°773, DREES, septembre 2011 : http://www.drees.sante.gouv.fr/les-comptes-nationaux-de-la-sante-en-2010,9436.html [3] Voir l’article de Libération « Au CHU de Caen, au bord de l'asphyxie, on espère une intervention de l'Etat » : http://www.liberation.fr/depeches/2012/09/13/au-chu-de-caen-au-bord-de-l-asphyxie-on-espere-une-intervention-de-l-etat_845994
[4] Lire entre autres choses, l’article du Figaro « Cécité : Touraine esquive le problème de l'Avastin » : http://sante.lefigaro.fr/actualite/2012/08/01/18716-cecite-touraine-esquive-probleme-lavastin [5] Le dossier spécial dans Libération « Deux médecins lancent une charge contre des médicaments jugés inutiles » : http://www.liberation.fr/societe/2012/09/13/deux-medecins-lancent-une-charge-contre-des-medicaments-juges-inutiles_846011
29/06/2011 - Devinez qui tire encore les ficelles de la politique du médicament après l'affaire MEDIATOR® ?
Les médecins ont sauvé les meubles, ils conserveront une totale liberté de prescription médicamenteuse et n’auront toujours aucun compte à rendre. Chronique d’un toilettage réussi des mesures qui gênaient… Est-il possible de revenir sur terre après le show à l’américaine du Ministre Xavier BERTRAND, et de retrouver un peu de sens critique ? Sur les deux principaux leviers d’influence de la prescription médicamenteuse, rien ne changera véritablement, puisque les mesures qui permettaient de réformer efficacement le système, bien que préconisées dans les divers travaux préliminaires, ont finalement été évincées du plan dévoilé par Xavier BERTRAND le 23 juin 2011 : - L’encadrement de la prescription AMM et « hors AMM », et l’amélioration de l’information du médecin sur les médicaments au moment du soin - Les alternatives à la visite médicale des firmes : La visite académique ou la visite rendue opérante des DAM sur le médicament Nous nous intéresserons ici au premier sujet, le second étant développé ailleurs ; L'enjeu était particulièrement fort. Puisqu'il ne s'agissait ni plus ni moins que de la fonction « support décisionnel » et « outil pédagogique de renforcement de la connaissance » résultant de l’interaction entre le médecin et son logiciel d’aide à la prescription (LAP) interfacé avec une base de données médicamenteuse. Si on ne demande pas au médecin de préciser l’indication AMM ou à défaut son motif de prescription en le traçant dans le dossier patient, et si l’on n’exige pas au LAP d’afficher à minima dans l’écran de validation de la prescription l’ASMR, le SMR et l’avis au remboursement, alors oui l’information et la connaissance du médecin sur les médicaments au moment de la décision n’auront pas beaucoup progressées Développons le propos : Tracer l’indication AMM : Dans la synthèse des propositions du groupe 4 présentées le 31 mai 2011 (page 10) et la synthèse des propositions du groupe 4 dans le rapport définitif (voir page 15 du Volume I : Rapport des six groupes de travail, ainsi que lors de la présentation filmée faite par Alain-Michel CERETTI (vidéo N°1 à 39’15), figurait en bonne place dans une rubrique intitulée « Mobiliser les patients acteurs de leur propre santé » la proposition de « Mentionner l’indication sur l’ordonnance sauf refus du malade, ou au minimum retracer l’indication dans le dossier patient, y compris le Dossier Médical Personnel » ; Cette proposition disparaitra entre le 31 mai et le 23 juin. Elle ne figure plus dans la synthèse du rapport des assises, remplacée par une assertion édulcorée, vague et non contraignante « Il est capital que le prescripteur sache ainsi à tout moment s’il prescrit à son patient un médicament conformément aux indications de l’AMM ou si sa prescription est « hors AMM » mais dans le cadre de recommandations validées par les autorités ou encore si sa prescription est « hors AMM » et hors recommandation, engageant ainsi sa responsabilité. Cette information essentielle doit permettre au médecin de bien informer son patient » (page 13 de la synthèse du rapport des assises) Cliquer sur l’image, écouter Alain-Michel CERETTI à 39’15 (restitution des propositions gr 4 – 31/05/2011)  « Mobiliser les patients acteurs de leur propre santé, nous proposons de mentionner l’indication sur l’ordonnance sauf refus du malade. Pour plusieurs raisons. La première c’est qu’on cherche l’intérêt du malade, et l’intérêt du malade c’est que quand une boulette est faite, elle soit constatée et corrigée. 90% des dossiers que je reçois chez le médiateur de la république et hier au Lien, et que nous recevons à l’ONIAM,ce sont des erreurs d’organisation qui n’ont pas été dépistées à temps, qui n’ont pas été vues à temps, et finalement on en arrive à l’accident. Donc là on parle de l’erreur de prescription, d’un problème de prescription, et celui qui va délivrer le médicament, ne connaissant pas, même si il s’en doute, l’indication, va avoir du mal à pouvoir jouer ce rôle de vigilance. D’autant plus que de ce point de vue là, le dossier pharmaceutique peut jouer son rôle aussi de vigilance. Donc, sauf évidemment un refus du malade, par exemple, d’ailleurs quelqu’en soient les raisons, y compris sur une pathologie qu’il ne souhaiterait pas faire connaitre à son pharmacien. En tous cas, tout refus du malade doit donc suspendre cette mention, mais dans tous les cas, l’information doit être tracée dans le dossier patient. Il y a une légitimité à ce que l’indication ne soit pas sur l’ordonnance, donc à l’extérieur. Par contre, elle doit être dans le dossier patient. Evidemment, c’est le DMP que l’on vise. » Voir également la réaction de Pierre LEVY, N°2 du syndicat CSMF et « médecin généraliste de base » lors de la restitution le 31 mai des assises du médicament (Enregistrement vidéo N°2, au début de l’enregistrement), qui affirme péremptoirement que les médecins connaissent assez bien l’ASMR… Cliquer sur l’image, écouter le Dr Pierre LEVY au début de l’enregistrement (restitution des propositions du gr 4 – 31/05/2011) 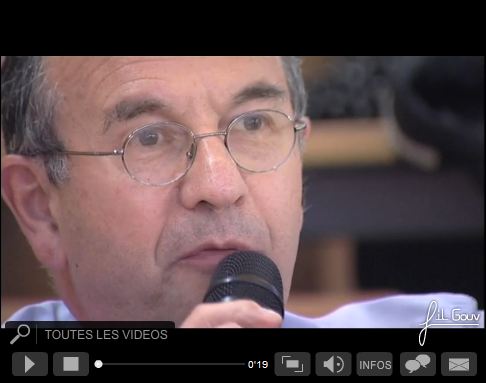 Une semaine plus tard, le N°1 du même syndicat, le Dr Michel CHASSANG, enterrera cette proposition devant Edouard COUTY, sans doute médusé, et les cadres de l’industrie du médicament qui n'en demandaient pas tant, dans un plaidoyer dont lui seul a le secret, mélangeant prescription AMM, « hors AMM ». Le « pompon » revenant à « l’obligation de reporter l’indication AMM sur l’ordonnance » ; Cliquer sur l’image, écouter le Dr Michel CHASSANG à 18’19 (devant Edouard COUTY
et les cadres de l’industrie pharmaceutique – 07/06/2011) Poursuivant sur les propositions « décoiffantes », Michel CHASSANG défendra avec force le maintien d’une totale liberté de prescription pour le médecin, un combat tout aussi emblématique pour le syndicaliste, que parfaitement anachronique pour les patients et les autres professionnels de santé : « C’est l’obligation, alors là on sait pas comment on va faire, c’est l’obligation de prescription « hors AMM » sur l’ordonnance. Quand je dis que je sais pas comment faire, c’est pas qu’on est des idiots, c’est pas qu’on ignore l’AMM, le « hors AMM », c’est pas qu’on sous-estime le problème en disant que l’AMM doit être la norme, et qu’effectivement le « hors AMM » doit rester l’exception. Mais le problème c’est que dans certaines situations distinguer ce qui est AMM et « hors AMM » relève de l’impossible. Alors, je ne vais pas vous parler de certains médicaments comme certains hypolipémiants par exemple, mais il y a des exemples très concrets qui montrent bien que les médecins sont dans certaines situations parfaitement incapables de voir et de savoir dans leurs prescriptions, eh bien si celle-ci est bien en rapport avec l’AMM ou en dehors. J’ajoute qu’un certain nombre de médicaments sont initiés par d’autres et en particulier par le secteur hospitalier surtout dans tout ce qui est « hors AMM ». Donc là, obliger le médecin traitant, le médecin de terrain, à inscrire sur l’ordonnance ce type de chose, c’est pas anodin, ça va pas se faire simplement, hein, et ça risque de bouleverser singulièrement nos pratiques. Surtout si à la clef il y a des sanctions, par ce qu’il y a toujours des sanctions à la clef, naturellement on trouve toujours quelques parlementaires pour à l’occasion d’un PLFSS x, y, ou z, adopter telle ou telle mesure pour ceux qui ne respecteraient pas ces dispositions » Puis, se montrant catastrophé, il embraye sur « C’est, alors là, c’est le pompon ! J’ai entendu, mais certains qui étaient avec moi, ont certainement entendu comme moi, l’obligation de rapporter sur l’ordonnance les motifs de prescription des différents médicaments. Alors là pour le coup, ce ne sont plus des ordonnances, c’est des parchemins qu’il va falloir mettre en place. Là ça va être extrêmement complexe. Je rappelle que les pathologies chronique ça existe, je rappelle que les polypathologies par définition prennent beaucoup de médicaments, peut être trop, mais enfin ils en prennent beaucoup et que pour faire une ordonnance à ces gens là, ça va être compliqué ». A noter que le groupe 3 des assises du médicament, présidé par le Professeur Hubert ALLEMAND, Médecin Conseil National, et dont la feuille de route était de proposer des mesures pour « encadrer la prescription hors AMM », aura finalement accouché après deux mois de dur labeur d’une véritable usine à gaz ! Incapable de formaliser le plus élémentaire des principes : L’encadrement du « hors AMM » découle naturellement de celui de l’AMM Nous en avions parlé ici même, en observant l’incroyable silence de 28 secondes marqué par l’ensemble du groupe, fortement déstabilisé par la proposition du groupe 4 des assises de tracer l’indication sur l’ordonnance… La prescription « hors AMM » a été discutée également par la mission sur le « Médiator et la pharmacovigilance » de l’Assemblée nationale (Rapporteur Jean-Pierre DOOR, Président Gérard BAPT) ; Ce rapport constitue en premier lieu un soutien à la liberté de prescription, avant timidement de proposer la mesure, la surveillance et l’encadrement de la prescription hors AMM. Malheureusement, il se borne à constater que les médecins n’apposent que très rarement sur l’ordonnance la mention « NR » (non remboursé) et poursuit en indiquant que « l’on pourrait réfléchir » (comme si ce n'était pas déjà le temps de l'action) à exiger que soit inscrite de manière explicite le fait que la prescription soit hors autorisation de mise sur le marché (page 64). Il n’envisage aucune solution technique… Mais, pour toutes celles et tous ceux qui ont suivi les débats enregistrés en vidéo des auditions, il est patent que l’analyse parlementaire la plus approfondie a été celle de la mission sénatoriale présidée par François AUTAIN, également médecin de son Etat, rompu à ce type d’exercice (il avait également présidé avec brio la mission sénatoriale sur le vaccin de la grippe A H1N1) et avec pour rapporteur, Marie-Thérèse HERMANGE, fine connaisseuse du système sanitaire, puisqu’elle avait déjà rédigé en 2006 avec Anne-Marie PAYETun rapport d’information prémonitoire sur le même sujet (« Les conditions de mise sur le marché et de suivi des médicaments - Médicament : restaurer la confiance ») Son rapport intitulé « Médiator : évaluation et contrôle des médicaments », est tellement pertinent dans ses propositions, que Xavier BERTRAND n’a pas attendu sa publication le 28 juin 2011, pour présenter son plan… Une véritable injure au travail remarquable réalisé au Sénat pendant toutes ces semaines… Cliquer sur l’image et écouter François AUTAIN présenter avec Marie-Thérèse HERMANGE le rapport de la mission sénatoriale le 29 juin 2011 
François AUTAIN le 28 juin 2011 « Le ministre n’a pas attendu notre rapport pour rendre public ses propositions. Ça veut dire qu’il considère le Sénat comme quantité négligeable et singulièrement, le rapport de la mission d’information sur le Médiator® qui avait été créée en son sein. Donc ça me rend d’autant plus pessimiste sur la prise en considération de nos propositions ». La mission sénatoriale a acté que « Les LAP rendent en outre possible l’affichage dans l’écran de validation de la prescription de l’indication d’AMM et du niveau de progrès thérapeutique » (page 212). Elle suggère de donner une base législative à l’agrément par la HAS des bases de données médicamenteuses et de promouvoir l’acquisition et l’utilisation des logiciels d’aide à la prescription (LAP) certifiés (page 213 et proposition N°62) ; « Créer un répertoire officiel commenté des médicaments en ligne et en version papier mis à la disposition gratuite des prescripteurs » constitue aussi sa proposition N°55. Un répertoire commun à l’Afssaps et à la HAS, qui regrouperait « par spécialité et par molécule les données à jour de l’AMM, de la commission de la transparence (commission d’évaluation du progrès thérapeutique) et les recommandations de la HAS ». Les vidéos des auditions sont accessibles ici… Cliquer sur l’image, pour écouter le sénateur François AUTAIN, auditionner avec Marie-Thérèse HERMANGE, Vincent BOUVIER, Pdg de VIDAL, le 10 mars 2011 
Certaines bases de données médicamenteuses sont déjà structurées pour permettre l’affichage de l’ASMR et de l’indication du médicament sur l’écran de validation. Ci-dessous, l’exemple de la base de données VIDAL® avec le MULTAQ® 
Les pouvoirs publics seraient bien inspirés d'imposer cette exigence à toutes les bases de données, de rendre obligatoire leur mise en œuvre par les logiciels d’aide à la prescription et d’exiger des médecins qu'ils tracent l’indication retenue dans le dossier patient… La politique du médicament, même après l’affaire du Médiator®, se décide donc encore et toujours dans les salons feutrés du Pavillon Dauphine, avec les firmes pharmaceutiques…

Nous suivrons l’épilogue en espérant que la future Loi de refondation du médicament, dite « Loi BERTRAND », puisse être largement amendée comme il se doit… François PESTY Reportage de Public Sénat sur l'enquête de la mission sénatoriale
25/05/2011 – Prescriptions « hors AMM » aux assises du médicament : Arrêtons de tourner autour du pot. Le silence assourdissant du groupe 3 suite à une question « embarrassante » du groupe 4. Ma lettre au président Hubert ALLEMAND. Réaction à chaud, après avoir visionné les enregistrements vidéo de la dernière séance de travail du groupe 3 des assises du médicament « Encadrer les prescriptions hors AMM » Compte tenu de l’enlisement manifeste des travaux de ce groupe, dont nous reparlerons après que soient rendues publiques les conclusions des assises mardi prochain, je publie ci-dessous ma lettre au Président du groupe 3, le Pr Hubert ALLEMAND ; François PESTY _______________________________________________________________________________________________________________________________________________________________________ Objet : Tracer les indications, un silence assourdissant lors de la séance du 18 mai… A l’attention de M. le Professeur Hubert ALLEMAND, Président du groupe 3 des Assises du médicament « Encadrer les prescriptions hors AMM », Pour information : M. Nicolas DURAND, Rapporteur du groupe 3, M. Alain-Michel CERETTI, Président du groupe 4, et Mme Claire SCOTTON, Rapporteur du groupe 4 Monsieur le Président, J’ai visionné avec beaucoup d’intérêt les enregistrements de votre dernière séance de travail du 18 mai 2011 ; Il y a été question d’une proposition du groupe 4, dont je suis l’initiateur : Tracer l’indication sur l’ordonnance pour chaque médicament prescrit ; C’est sur le 2ème enregistrement vidéo, à 18 minutes 55 secondes très précisément. Question formulée par le rapporteur M. Nicolas DURAND : « Si vous me permettez sur cette question de l’information des différents acteurs de santé, du codage, donc il y a d’inscrit dans le rapport qu’il faut un codage des prescriptions et un codage des pathologies, donc l’un ne va pas sans l’autre. Je voulais soumettre à la réflexion du groupe une proposition du groupe 4 qui est d’indiquer sur l’ordonnance les indications. Sauf avis contraire du patient sera indiqué sur l’ordonnance l’indication pour lequel a été prescrit tel médicament ». Télécharger la contribution de François PESTY "Demander d'avantage aux LAP et BdM" en cliquant sur l'image 
S’en suit alors un silence assourdissant de l’ensemble du groupe pendant 28 secondes ; Du jamais vu pendant toutes les assises ! In fine, le groupe un moment déstabilisé, botte en touche, grâce à votre intervention, M. le Président, lorsque vous avez invoqué « la liberté de prescription, un principe intangible » ; Ouf…. M. Julien CARRICABURU, HAS, ajoute que « là, on a la pathologie et l’intention de traiter »… Seulement, voilà, ma proposition initiale était légèrement différente ; Vous la retrouverez dans mon mail du 13 avril que je me permets de vous rediriger avec ses pièces jointes ; Ce que je vous propose, c’est non pas de tracer sur l’ordonnance (ce qui serait l’idéal, une prochaine fois peut être), mais de tracer dans le dossier patient (avec pourquoi pas une alimentation possible du DMP…) ; Et là, la liberté de prescription n’est pas compromise ! Par ailleurs, et très à propos l’un vos participants, à la fin de votre séance de travail (à 32 minute du 3ème enregistrement vidéo), questionne explicitement « Est-ce vraiment raisonnable de ne pas réinterroger l’intangibilité de ce principe (liberté de prescription) », un certains nombre de participants semblent acquiescer…, puis ce participant (que je n’ai pu identifier faute de sous-titre ou de chevalets) appuie son propos en mettant en exergue que cette liberté est déjà bien écornée (Médicaments à prescription restreinte…) ; Télécharger la contribution de François PESTY "Demander d'avantage aux LAP et BdM" en cliquant sur l'image 
A l’heure où la société souhaite une médecine fondée sur les preuves, transparente et partagée, où le patient devient lui-même acteur de sa prise en charge thérapeutique, va-t-on encore tolérer longtemps au prétexte de la « liberté de prescription » que nos docteurs nous masquent leurs intentions de traiter ? Franchement, si l’on ne parvient même pas à obtenir après ces assises que les indications AMM soient affichées par le médecin sur son écran de prescription (ce qui déjà contribuerait à renforcer sa connaissance de l’AMM, et par effet miroir, celle du « hors AMM »), qu’il trace dans le dossier du patient l’indication AMM qu’il retient, ou qu’à défaut il mentionne un motif de prescription, nous n’aurons pas avancé d’un iota ! J’ajoute que ma proposition ne s’arrête pas là, puisque je suggère également que s’affiche automatiquement sur l’écran de validation de la prescription, une fois l’indication précisée, les 3 informations essentielles de l’avis de la commission de la transparence que sont le SMR, l’ASMR et l’avis au remboursement ; Je propose également une refonte du champ indications / non indications dans les bases de données médicamenteuses pour qu’elles intègrent aussi le post-AMM (dont les PTT, RPC, fiches de bon usage…) ; En vous remerciant de l’intérêt que vous avez porté à ces propositions ; Bien cordialement François PESTY Expert Conseil « Circuit du médicament » 29/04/2011 – Classement 2011 des 29 CHU/CHR métropolitains selon leur efficience pharmaceutique : Un nouvel indicateur de performance des hôpitaux, alors que l’État français vient tout juste de relever ses exigences Alors que le Ministre de la Santé, M. Xavier BERTRAND, vient de relever brutalement les exigences attendues des hôpitaux en matière de maîtrise des dépenses de médicaments et de dispositifs médicaux1 et que l’outil « HOSPI-DIAG » développé par l’ANAP2 ne mesure pas la performance des établissements de santé dans cette dimension, il manquait donc un indicateur important. En effet, dans une note récente de conjoncture3, il apparait selon les données de la DGFiP4 que la part des charges à caractère médicale, constituées pour l’essentiel des dépenses de médicaments et de dispositifs médicaux, a atteint un nouveau sommet, puisqu’elle s’élève désormais à 16% du budget principal des hôpitaux. Il y avait urgence pour le Ministre à réagir sur ce terrain, car les dépenses pharmaceutiques dépassent désormais celles des charges du personnel médical dans nos hôpitaux ; Un phénomène déjà connu en ville depuis quelques années. Nous vous proposons ci-après un « benchmark » de la part des dépenses à caractère médical des 29 centres hospitaliers régionaux (CHR) et centres hospitaliers universitaires (CHU) de métropole. Le prix des produits de santé étant plus onéreux dans les départements d’outremer, les établissements correspondants ont été exclus de l’analyse. Méthodologie : Les données ont été collectées à partir des chiffres publiés par les CHR et CHU sur le site du réseau des CHU, sur leurs sites, ou à défaut elles ont été recherchées dans les rapports d’observations définitives des Chambres Régionales des Comptes. Pour 3 hôpitaux, les CHU de Lille, de Nice et les Hospices Civils de Lyon, seules les données 2008 étaient accessibles. Résultats : Cliquer sur l’image pour télécharger les graphiques et le tableau en format .pdf 
Pour la seconde année consécutive, le « 1er de la classe », c'est-à-dire celui qui semble le mieux maîtriser ses dépenses pharmaceutiques, est le CHR Orléans. Et ce, même si l’écart avec son poursuivant immédiat, le CHR Metz-Thionville s’est amenuisé. Notons néanmoins, pour ce « meilleur élève », que son ratio a « glissé », passant de 17% dans le classement 2010 à 18% sur celui de 2011, soit une variation de l’indicateur proche de +6%... Le « dernier de la classe », l’Assistance publique - Hôpitaux de Paris (AP-HP) a fait un bond spectaculaire, perdant d’un seul coup 20 places au classement 2011, pour des raisons inconnues. Rappelons que d’excédentaire en 2008, le mastodonte hospitalier avait également brutalement décroché en 2009, année marquant son retour à un large déficit. Mais où est donc passée la « Juste prescription » ?, une démarche « maison » qui semblait l’avoir immunisé et maintenu dans le peloton des grands CHU en matière de maîtrise médicalisée… Ses dauphins, les CHU de Besançon et de Strasbourg, se maintiennent au niveau très élevé de 23,5% ; Un écart de 5,5 points avec le CHR Orléans. Ce qui est considérable avec des budgets d’exploitation de plusieurs centaines de millions d’euros. La moyenne, tirée vers le haut il est vrai par le bond de l’AP-HP, passe de 20,4% à 22,4%. C’est dire si les dépenses pharmaceutiques continuent leur envol, surpassant très nettement années après années la croissance de l’activité hospitalière. Discussion et Conclusion : - La maîtrise (pilotage) de l’évolution des dépenses pharmaceutiques à l’hôpital devient un enjeu stratégique majeur, si nos hôpitaux souhaitent poursuivre leurs programmes d’investissement, lesquels sont plus que jamais nécessaires afin de moderniser la prise en charge des patients, et s’ils ne veulent pas sacrifier leurs ressources humaines, médicales et non médicales. - La mise en place d’un indicateur pertinent pour suivre la performance hospitalière parait indispensable. - La priorité reste face à cette plaie béante, de doter les hôpitaux d’outils décisionnels – bases de données pour identifier les dérives et les pistes d’amélioration de l’efficience de la prescription des médicaments et de l’utilisation des dispositifs médicaux. François PESTY [1] En effet, l’Etat français vient de fixer à seulement 3% le taux national d’évolution pour 2011 des dépenses de médicaments et de dispositifs médicaux implantables onéreux, remboursés en sus du GHSa, et à 6% celui des dépenses de médicaments et de certains dispositifs médicaux prescrits à l’hôpital et remboursés sur l’enveloppe des soins de villeb (rétrocessions). (a) arrêté du 14 mars 2011 pris pour l’application de l’article L. 162-22-7-2 du code de la sécurité sociale. (b) arrêté du 26 avril 2011 et décret du 22 avril 2011, précisant la portée de l’arrêté du 12 octobre 2010, pris pour l’application de l’article 47 de la Loi de Financement de la sécurité sociale pour 2009. [2] Agence National d’Appui à la Performance [3] Note de conjoncture sur les finances hospitalières, Dexia Crédit Local, 04/2011 [4] Direction générale des finances publiques
26/01/2011 – Limiter considérablement les conséquences gravissimes d’un nouveau scandale sanitaire du type Médiator® serait possible, si l’on exigeait davantage des bases de données médicamenteuses et des logiciels d’aide à la prescription. Lettre au législateur Médiator® aurait été prescrit hors AMM entre une fois sur cinq, et une fois sur trois. Mais, comment les médecins pouvaient-ils le savoir au moment d’apposer leurs signatures sur l’ordonnance papier ou de valider l’écran de prescription d’un clic de souris ? Depuis 199 9, la commission de la transparence (CT, d’abord rattachée à l’Afssaps, puis à la HAS) s’est évertuée à expliquer dans ses avis que le benfluorex présentait un service médical rendu « insuffisant », une « absence » d’amélioration du service médical rendu (ASMR de niveau V) et qu’elle était « défavorable » à son remboursement. Mais, quels sont les médecins qui lisent les avis de la CT ? Et quels sont les logiciels d’aide à la prescription qui affichent spontanément le SMR, l’ASMR et l’avis pour le remboursement sur l'écran de validation ? 9, la commission de la transparence (CT, d’abord rattachée à l’Afssaps, puis à la HAS) s’est évertuée à expliquer dans ses avis que le benfluorex présentait un service médical rendu « insuffisant », une « absence » d’amélioration du service médical rendu (ASMR de niveau V) et qu’elle était « défavorable » à son remboursement. Mais, quels sont les médecins qui lisent les avis de la CT ? Et quels sont les logiciels d’aide à la prescription qui affichent spontanément le SMR, l’ASMR et l’avis pour le remboursement sur l'écran de validation ? Un homme averti en vaut deux dit le dicton. Alors, n’accablons pas tous les médecins prescripteurs de l’anorexigène amphétaminique, car nombre d’entre eux ignoraient totalement, faute d’avoir été informés, que le « coupe faim » de Servier était réservé aux seuls diabétiques en surpoids et qu’il n’apportait aucun progrès thérapeutique. Car, accéder à ces informations pertinentes « at the point of care » comme disent les anglo-saxons, s’apparente beaucoup au parcours du combattant. Qu’il s’agisse d’ouvrir le fameux « Dictionnaire VIDAL® » au beau milieu d’une consultation (voir ci-contre) ou bien d’enchaîner une série de clics effrénés pour aller à la pêche aux informations en navigant dans les différentes rubriques de la « monographie » de l’une des 4 bases de données médicamenteuses agrées par la Haute Autorité de Santé, il faut une sacrée volonté et beaucoup de temps pour y parvenir ; Cliquer sur l’image pour télécharger le diaporama « Parcours du combattant dans les bases de données médicamenteuses » 
L’IGAS a oublié de pointer cette grave carence du système de santé français, à savoir l’accès difficile des médecins aux indications « validées par l’AMM » et aux informations des avis de la commission de la transparence au moment du soin. Cela a pu considérablement démultiplier les effets désastreux du scandale sanitaire du Médiator® Cet état de fait, qui n’est pas spécifique au Médiator®, ne facilite ni la pertinence ni l’efficience de la prescription. Dans le cas récent qui défraie la chronique, il est hautement probable que les médecins auraient été bien moins nombreux à le prescrire, si au moment de prendre leur décision ils avaient pu prendre connaissance de ces informations essentielles. Alors, proposons deux mesures simples pour éviter que cela ne se reproduise à l’avenir : - Demander au médecin de tracer l’indication du médicament dans le dossier patient ; - Exiger des éditeurs de base de données médicamenteuses et des logiciels de prescription qu’ils mettent ces informations capitales à la disposition de nos docteurs au moment de la validation de leurs prescriptions, sans que ces derniers n’aient besoin de les rechercher ; Ci-dessous, les informations utiles qu’il aurait été bon de voir s’afficher sur les écrans de prescription dans le cas du Médiator® Cliquer sur l’image pour tester le simulateur de prescription avec notamment Médiator®, Crestor®, Multaq®… 
Aucun logiciel du marché, que se soit en ville ou à l'hôpital, ne propose aujourd'hui un tel écran qui permettrait pourtant de sécuriser la prescription, d'améliorer sa qualité et son efficience ! 1/ Tracer dans le dossier patient l’indication principale du médicament qui motive la prescription Le meilleur moyen pour un médecin de connaître parfaitement les indications AMM du médicament, ne serait-il pas de les (re)voir au moment de la prescription ? En sachant que certains médicaments possèdent plus de dix indications différentes, aucun médecin ne peut prétendre les connaître toutes parfaitement. Les bases de données médicamenteuses, au moins certaines qui ont suffisamment structuré leur rubrique « indications », pourraient permettre au médecin de sélectionner d’un clic l’indication AMM qu’il retient et qui motive sa prescription : Cliquer sur l’image pour tester le simulateur de prescription avec notamment Médiator®, Crestor®, Multaq®… 
Si le médecin souhaite prescrire hors AMM, il indique alors en clair un motif pour sa prescription : 
Plus généralement, à un moment où les choix sociétaux sont guidés par le souhait ardent de nos concitoyens pour une médecine plus transparente, mieux tracée et partagée, comment tolérer encore à l’heure ou se créent les premiers dossiers médicaux personnels, que nos médecins nous « masquent » en permanence leurs « intentions de traiter » ? Est-il bien raisonnable aujourd'hui de ne pouvoir connaître la raison d'une prescription ? L’indication, c'est-à-dire le « pourquoi ? » de la prescription, est la grande oubliée de l’arrêté du 31 mars 1999, pris par Bernard KOUCHNER, alors ministre de la santé. Mesdames et Messieurs les législateurs, à vous de réparer cet oubli ! Munis d’un tel outil « d’aide à la prescription », les médecins qui ont prescrit Médiator® comme « coupe faim », auraient constaté qu’il fallait être à la fois diabétique et obèse pour bénéficier d’une indication du médicament validée par l’AMM en complément d’un régime diététique adapté… Cette déclaration de l'indication dans le dossier patient informatisé permettrait au logiciel d'opérer des contrôles plus fins et de générer des alertes supplémentaires dans le but de sécuriser davantage la prescription et aussi de la rendre plus efficiente : - Ajustement posologique : une fois connue l'indication, il serait aisé de proposer par défaut la posologie usuelle correspondante ; - Appropriation des recommandations de bonne pratique : il devient possible également de fournir une aide décisionnelle s'appuyant sur une recommandation professionnelle ; - Amélioration de la qualité de la prescription : le LAP (logiciel d'aide à la prescription) pourrait proposer une liste de médicament ayant la même indication mais une meilleure ASMR ; - Réduction du coût à efficacité identique : de même, la connaissance de l'indication ouvre la possibilité de proposer une liste d'équivalents thérapeutiques moins onéreux...
Cela aiderait également les pharmaciens à réaliser dans de meilleurs conditions leurs contrôles pharmaco-thérapeutiques des prescriptions, plutôt que d'être souvent réduits à formuler des hypothèses, tant à l'hôpital qu'en officine (A condition dans ce dernier cas, que l'indication soit traçée dans le DMP ou ou transmise via une prescription électronique). Demander au médecin de renseigner l’indication n’alourdira en rien son travail si le logiciel gère des indications « favorites » (bookmarks) mémorisées par présentation pharmaceutique, et les propose par défaut dès le clic du choix de la spécialité. Charge à lui de modifier ce choix pré paramétré en sélectionnant à l’aide de la liste déroulante une autre indication le cas échéant… 2/ Fournir automatiquement au médecin avant validation de sa prescription les informations pertinentes de l’évaluation comparative des médicaments obtenues postérieurement à l’AMM Cliquer sur l’image pour tester le simulateur de prescription avec notamment Médiator®, Crestor®, Multaq®… 
Mais, tous les médicaments n’offrent pas le même intérêt thérapeutique, loin s'en faut. Ci-dessous, les informations pour la pravastatine : Cliquer sur l’image pour tester le simulateur de prescription avec notamment Médiator®, Crestor®, Multaq®… 
Malheureusement et faute d’une impulsion politique, les logiciels d’aide à la prescription, en médecine ambulatoire comme à l’hôpital, ne sont pour l’instant que de vulgaires outils de traitement de texte et n’apportent quasiment aucun support décisionnel. En effet, le médecin tape les trois premières lettres, sélectionne immédiatement d’un clic le médicament qu’un réflexe pavlovien* lui a dicté, et au mieux, pourra-t-il consulter s’il le souhaite les différentes rubriques AMM de la seule et unique monographie correspondante. Comme si CE MEDICAMENT dont il a automatisé la prescription était le seul existant au monde pour traiter son patient. Mais où sont donc les données de l’évaluation comparative des médicaments nécessaires à la qualité et à l’efficience de la prescription ? Une expertise développée jusqu’ici par seulement une poignée de nations dites « avancées », dont justement la France ! Par ce que oui, cette expertise existe belle et bien dans notre pays. Il s’agit notamment du travail de bénédictin assuré par la commission de la transparence, et en l’occurrence de ses avis, prononcés tous les 5 ans pour la réinscription de chaque spécialité pharmaceutique sur la liste des médicaments remboursés par la sécurité sociale ou lors de chaque nouvelle indication AMM octroyée par l’Afssaps. Ces avis qui replacent la spécialité évaluée parmi les traitements déjà existants en précisant quel est le progrès thérapeutique réellement apporté et qui font couramment une dizaine de pages au format A4, sont hélas publiés exclusivement sous la forme de documents pdf (4.474 avis téléchargeables sur le site de la HAS, pour ceux rendus à partir de 2000) et repris tels quels par les bases de données médicamenteuses, ou bien encore convertis dans un format html tapé au kilomètre… Bref quasiment inexploitables. Mesdames et Messieurs les parlementaires, il est urgent d’inscrire dans la Loi la refonte complète des rubriques indications et non indications AMM et « hors AMM » dans les bases de données médicamenteuses, avec indexation (structuration des informations) des données de manière à ce que l’évaluation « post-AMM » (celle de la « vraie vie »), et tout particulièrement l’évaluation comparative (avis CT, mais aussi recommandations de bonne pratique, fiches de bon usage, avis médico-économiques, protocoles thérapeutiques temporaires, situations non acceptables), soient valorisée, c'est à dire intégrées d’une manière structurée dans les bases et dument exploitées par les logiciels d’aide à la prescription ; La HAS a bien avancé dans l’élaboration de son référentiel de certification des logiciels d’aide à la prescription hospitaliers. Elle a mis en consultation publique son projet de texte jusqu’au 11 février 2011. Mais les exigences à attendre de l’informatisation de la prescription n’ayant pas été relevées par le législateur depuis qu’il a mandaté l’autorité indépendante en 2004, le référentiel qui sera livré probablement cette année risque de manquer l’opportunité qu’il avait d’améliorer la qualité et l’efficience de la prescription. 
Il faudra bien que les politiques tirent TOUTES les leçons de l’affaire « Médiator® » Il serait inacceptable de s’en tenir à quelques mesurettes portant sur le dispositif de mise sur le marché et sur le fonctionnement de la pharmacovigilance. « Les difficultés d’accès des médecins aux données de l’évaluation comparative des médicaments, dont les avis de la commission de la transparence, savamment entretenues par toute la classe politique depuis si longtemps, sont aussi responsables d’une qualité médiocre et inefficiente de la prescription, quand il ne s’agit pas de sa dangerosité… » Pour le médecin, accéder aux informations « AMM, et rien que l’AMM », comme c’est le cas aujourd’hui, sans jamais pouvoir disposer des données post-AMM et notamment celles issues de l’évaluation comparative, voilà un biais colossal en faveur de la promotion des firmes pharmaceutiques. L’indépendance de l’information (et de la formation) des médecins passe aussi, par cette nécessaire structuration (réindexation) des bases de données médicamenteuses et par l’intégration efficace (cqfd ergonomique) des informations pertinentes dans les outils d’aide à la prescription du médecin. Cette lettre au législateur est publiée alors que pas moins de 3 missions parlementaires, l’une sénatoriale, et deux siégeant à l’Assemblée nationale, vont débuter leurs travaux faisant suite aux défaillances des agences sanitaires dans l’affaire Médiator® et aussi révélateur d’une faillite complète de tout un système qui est à revoir entièrement, celui du médicament. François PESTY (*) : Le réflexe pavlovien ou « conditionné » est une réaction acquise par apprentissage et habitude, dans laquelle la répétitivité de la visite médicale et des publicités de médicaments dans les revues spécialisées jouent assurément un rôle considérable « Bonus tracks » : > Référentiel de certification HAS des logiciels d’aide à la prescription hospitaliers en consultation publique ici jusqu’au 11 février. N’hésitez-pas à y jeter un œil et à poster vos commentaires… > Télécharger ici le rapport de l’IGAS « Enquête sur le MEDIATOR », Dr. Aquilino MORELLE - Dr. Anne-Carole BENSADON - M. Etienne MARIE (260 pages) et télécharger ici les annexes (3015 pages, 188 Mo) > Editorial du FORMINDEP « Il y aura d’autres Médiator. La politique du soin : politique de santé publique ou politique industrielle ? » 11/12/2010 : http://www.formindep.org/spip.php?article397 > France Inter – 3D, le Journal – Emission de Stéphane PAOLI du 12/12/2010 « Le Médiator, avec Gérard BAPT, Stéphane HOREL, Bruno TOUSSAINT et Sophie CAUVEAU : http://sites.radiofrance.fr/franceinter/em/3D-journal/index.php?id=97576 > France Culture – Du grain à moudre – Emission de Julie CLARINI et Brice COUTURIER du 12/12/2010 : « Le Médiator, une histoire française », Invités : Gérard BAPT, Fabienne BARTOLI, Pr Philippe EVEN : http://www.franceculture.com/emission-du-grain-a-moudre-mediator-une-histoire-francaise-2010-12-02.html > RTL – Débat de 8h30 le 21/12/2010 avec le Dr Philippe FOUCRAS, Président du FORMINDEP : http://www.rtl.fr/ecouter/retrouvez-le-debat-de-8h30-avec-le-medecin-generaliste-de-la-nievre-philippe-foucras-president-du-formindep-7644729325 > Le Blog du Nouvel Obs« Et si Nicolas Sarkozy donnait la légion d'honneur à Irène Frachon, celle qui a dénoncé le scandale du Médiator ? » par Jean-Marcel BOUGUEREAU : http://jeanmarcelbouguereau.blogs.nouvelobs.com/archive/2010/12/23/et-si-nicolas-sarkozy-donnait-la-legion-d-honneur-a-irene-fr.html > Cent Papiers « Quand la complicité médico-pharmaceutique dévoie [1] le savoir médical »par le Pr Pierre BIRON : http://www.centpapiers.com/quand-la-complicite-medico-pharmaceutique-devoie1-le-savoir-medical/53485 > Site Web du Dr Marc GIRARD le 27/12/2010 « Pondéral, Isoméride, Médiator : grand scandale deviendra petit - A qui profite la falsification ? » par le Dr Marc GIRARD : http://www.rolandsimion.org/spip.php?article169 > Sur le site de l’Express : « La chronique du scandale du Médiator® » - Récit de 34 ans de 1976 et le 20 décembre 2010 : http://www.lexpress.fr/actualite/sciences/sante/chronique-du-scandale-du-mediator_943984.html > La Vie, le 16/12/2010 « Médiator : un drame annoncé », Claire LEGROS : http://www.lavie.fr/hebdo/2010/3407/mediator-un-drame-annonce-15-12-2010-12442_182.php > Le Parisien, 24/12/2010 « 423 millions d'euros : la facture astronomique du Médiator® » Daniel ROSENWEG : http://www.leparisien.fr/societe/423-millions-d-euros-la-facture-astronomique-du-mediator-24-12-2010-1202243.php > Marianne, le 04/12/2010 « Médiator, les étranges méthodes de monsieur Servier », par Clotilde CADU et Jean-Claude JAILLETTE : http://www.marianne2.fr/Mediator-les-etranges-methodes-de-monsieur-Servier_a200456.html > L’Express, le 07/12/2010 « Prescrire, la revue médicale qui dérange », par Julie JOLY : http://www.lexpress.fr/actualite/sciences/sante/prescrire-la-revue-medicale-qui-derange_940914.html > Lepost.fr, le 21/12/2010 « Médiator : Irène Frachon, "c'est notre Erin Brockovich à nous" » : http://www.lepost.fr/article/2010/12/21/2347472_mediator-irene-frachon-c-est-notre-erin-brockovich-a-nous.html > L’Expansion, le 23/12/2010 « Affaire Médiator: la revue de web pour comprendre », par Catherine MOLLICONE : http://www.lexpansion.com/entreprise/affaire-mediator-la-revue-de-web-pour-comprendre_245840.html > Libération, le 23/12/2010 « Les méthodes de l’ombre du labo Servier », par Eric FAVEREAU, Mourad GUICHARD, Cédric MATHIOT, Yann PHILIPPIN : http://www.liberation.fr/societe/01012309667-les-methodes-de-l-ombre-du-labo-servier > La Croix, le 22/12/2010 « Le long combat d’Irène Frachon contre le Médiator », par Pierre BIENVAULT : http://www.la-croix.com/article/index.jsp?docId=2449956&rubId=4076 > L’Express, le 23/12/2010 « Médiator: Servier faisait pression sur les experts », par :L’Express avec AFP : http://www.lexpress.fr/actualite/sciences/sante/mediator-servier-faisait-pression-sur-les-experts_947540.html > L’Express, le 23/12/2010 « Servier, "client historique" de Nicolas Sarkozy » : http://www.lexpress.fr/actualite/politique/servier-client-historique-de-nicolas-sarkozy_947679.html > Les InRocks, le 17/11/2010 : « Quand Sarkozy encensait Jacques Servier, fabricant du Médiator », par Camille POLLONI : http://www.lesinrocks.com/actualite/actu-article/t/54882/date/2010-11-17/article/quand-sarkozy-encensait-jacques-servier-fabricant-du-mediator/ > L’Express, le 07/01/2011 « Médiator: "Les craintes de représailles par les labos paralysent" », Par Julie Saulnier : http://www.lexpress.fr/actualite/sciences/sante/mediator-les-craintes-de-represailles-par-les-labos-paralysent_950701.html (Chat avec Irène FRACHON) > L’Express, le 05/01/2011 « Les dessous du scandale du Médiator », par Vincent OLIVIER : http://www.lexpress.fr/actualite/sciences/sante/les-dessous-du-scandale-du-mediator_949994.html >L’Express, le 05/01/2011 « Médiator: "Plus grave que le sang contaminé », par Vincent OLIVIER : http://www.lexpress.fr/actualite/sciences/sante/mediator-plus-grave-que-le-sang-contamine_949745.html > Le Parisien, le 05/01/2010 « Médiator : une association multiplie les plaintes contre le laboratoire Servier » : http://www.leparisien.fr/faits-divers/mediator-une-association-multiplie-les-plaintes-contre-le-laboratoire-servier-05-01-2011-1214138.php > Le Parisien, le 08/01/2010 « Médiator : ouverture d'une enquête préliminaire à Paris », par Stéphane SELLAMI : http://www.leparisien.fr/societe/mediator-ouverture-d-une-enquete-preliminaire-a-paris-08-01-2011-1218644.php > Les Echos, le 11/01/2011 " Gérard Bapt : « Il faut plus de transparence sur les conflits d'intérêts dans les agences de santé » ", par Vincent COLLEN : http://www.lesechos.fr/entreprises-secteurs/grande-consommation/actu/0201061620565-gerard-bapt-il-faut-plus-de-transparence-sur-les-conflits-d-interets-dans-les-agences-de-sante-.htm > Les Echos, le 10/01/2011 « Médiator: l'UFC-Que Choisir va déposer plainte contre X » : http://www.lesechos.fr/entreprises-secteurs/infos-generales/medecine-sante/afp_00312613-mediator-l-ufc-que-choisir-va-deposer-plainte-contre-x.htm > Le Figaro, le 11/01/2011 « Médiator : Servier a fait de la publicité mensongère », par Anne JOUAN : http://www.lefigaro.fr/sante/2011/01/10/01004-20110110ARTFIG00583-quand-le-laboratoire-servier-fait-de-la-pub-mensongere.php > Le Figaro, le 11/01/2011 « Médiator : en 1998 le cabinet de Kouchner s'interrogeait… », par Martine PEREZ : http://www.lefigaro.fr/sante/2011/01/10/01004-20110110ARTFIG00593-mediator-en-1998-le-cabinet-de-kouchner-s-interrogeait8230.php > TF1, le 11/01/2011 au journal de 20h «Médiator : le laboratoire Servier savait », par Laurence FERRARI + Enquête de Caroline BAYLE et Isabelle MARQUE (Vidéo 1min 54s) : http://videos.tf1.fr/jt-20h/mediator-le-laboratoire-servier-savait-6216226.html > TF1, le 08/01/2011 au journal de 20h « Comment le Médiator a échappé aux interdictions », par Claire CHAZAL + reportage de Corinne LALO et Jean-Louis ALFERO : http://videos.tf1.fr/jt-we/comment-le-mediator-a-echappe-aux-interdictions-6217438.html > TF1, le 20/12/2010 au journal de 20h « Ces médicaments détournés de leur usage pour maigrir », par Julien ARNAUD + reportage de Corinne LALO et Thierry FROYSSARD : http://videos.tf1.fr/jt-20h/ces-medicaments-detournes-de-leur-usage-pour-maigrir-6192031.html > Libération, le 12/01/2011 « L'affaire du Médiator ouvre une crise à l'agence du médicament » : http://www.liberation.fr/societe/01012313294-l-affaire-du-mediator-ouvre-une-crise-a-l-agence-du-medicament > Le Nouvel Observateur, la 12/01/2011 « Médiator : le directeur de l'Afssaps annonce son départ » : http://tempsreel.nouvelobs.com/actualite/opinion/20110112.OBS6085/mediator-le-directeur-de-l-afssaps-annonce-son-depart.html > News Doctissimo, le 12/01/2011 « Médiator : le directeur général de l'Afssaps préconise une "rénovation sans complaisance" », par Jean-Philippe RIVIÈRE : http://news.doctissimo.fr/mediator-le-directeur-general-de-l-afssaps-preconise-une-renovation-sans-complaisance-_article7636.html > France Culture, le 13/01/2011 « Médiator, un drame révélateur d'un système de santé lié à l'industrie pharmaceutique » (Audio de 3 minutes) : http://www.franceculture.com/emission-dossier-du-jour-mediator-un-drame-revelateur-d-un-systeme-de-sante-lie-a-l-industrie-pharma > Europe 1, le 13/01/2011 « Le laboratoire Servier a menti », par Jean-Pierre ELKABBACH, interview de Gérard BAPT, Cardiologue et député PS (vidéo, 8:24) : http://www.europe1.fr/MediaCenter/Emissions/L-interview-de-Jean-Pierre-Elkabbach/Videos/Le-laboratoire-Servier-a-menti-370629/ > La Croix, le 12/01/2011 « L'Afssaps, une agence en pleine tourmente », par Pierre BIENVAULT : http://www.la-croix.com/L-Afssaps-une-agence-en-pleine-tourmente/article/2452001/55350 > France Info, le 08/01/2011 « Avec Philippe EVEN : "Au moins 100 médicaments à retirer d’urgence" », interviewé par Olivier EMOND et Bruno ROUGIER (Vidéo, 40:32) : http://www.france-info.com/chroniques-parlons-net-2011-01-08-avec-philippe-even-au-moins-100-medicaments-a-retirer-d-urgence-507436-81-264.html?var_recherche=P_EVEN > Rue89, le 14/01/2011 « Mélange des genres entre le labo Servier et le cabinet Bertrand », Par Sophie VERNEY-CAILLAT : http://www.rue89.com/2011/01/14/melange-des-genres-entre-le-labo-du-mediator-et-le-cabinet-bertrand-18566 > Libération, la 13/01/2011 « Servier sait soigner les cardiologues », par Cédric MATHIOT et Yann PHILIPPIN : http://www.liberation.fr/economie/01012313397-servier-sait-soigner-les-cardiologues > Le Figaro, le 16/01/2011 « Médiator : Jacques Servier cité à comparaître », par Anne JOUAN : http://www.lefigaro.fr/sante/2011/01/16/01004-20110116ARTFIG00239-mediator-jacques-servier-cite-a-comparaitre.php > La Mutualité Française, le 18/01/2011 « Médiator® : "Desserrer les liens de dépendance entre médecins et industrie pharmaceutique" », Interview de M. Etienne CANIARD, Président : http://www.mutualite.fr/L-actualite/Medicament/Mediator-R-Desserrer-les-liens-de-dependance-entre-medecins-et-industrie-pharmaceutique > France Inter, le 20/01/2010 « Comment éviter les médicaments dangereux ? », par Isabelle GIORDANO, avec Gérard RAYMOND, Pr Philippe EVEN, Bruno TOUSSAINT, Christian LAJOUX ; Et un reportage de Raphäl Yem : http://sites.radiofrance.fr/franceinter/em/servicepublic/index.php?id=100001 > Editorial de l’AFD (Association Française des Diabétiques), le 20/01/2011 « Position de l’AFD sur le Médiator® », par Gérard RAYMOND, Président National : http://www.afd.asso.fr/edito/position-de-l-afd-sur-l-affaire-du-mediator?utm_medium=email&utm_campaign=Newsletter_53_Janvier&utm_content=Newsletter_53_Janvier_Version_A_CID_40e09e666f1c8280f8d7a12946b2038e&utm_source=Routages_email&utm_term=LIRE_LA_SUITE > Sud-Ouest, le 22/01/2011 « Le laboratoire Servier condamné à verser 145.000 euros à la famille d'une victime de l'Isoméride » : http://www.sudouest.fr/2011/01/22/le-laboratoire-servier-condamne-a-verser-145-000-euros-a-la-famille-d-une-victime-de-l-isomeride-297619-4696.php > Le Parisien, le 25/01/2011 « Mediator : le livre sur le médicament ne sera plus censuré » : http://www.leparisien.fr/faits-divers/mediator-le-livre-sur-le-medicament-ne-sera-plus-censure-25-01-2011-1242569.php > France Inter, le 20/01/2010 « Comment éviter les médicaments dangereux ? », par Isabelle GIORDANO, avec Gérard RAYMOND, Pr Philippe EVEN, Bruno TOUSSAINT, Christian LAJOUX : http://sites.radiofrance.fr/franceinter/em/servicepublic/index.php?id=100001 > Le Point, le 20/01/2011 « La cour du roi Servier », par Émilie LANEZ : http://www.lepoint.fr/economie/la-cour-du-roi-servier-20-01-2011-1286509_28.php > France Culture, le 28/01/2011 « Comment les médecins prescrivent-ils les médicaments ? », Emission radiophonique « Science Publique », de Michel ALBERGANTI, avec Fabienne BARTOLI, Christian LAJOUX, Dr Claude LEICHER, Dr Jean-Yves NAU, Dr Bruno TOUSSAINT : http://www.franceculture.com/emission-science-publique-comment-les-medecins-prescrivent-ils-les-medicaments-2011-01-28.html ; Podcast (57 min) : http://www.franceculture.com/player?p=reecoute-3739901#reecoute-3739901 > L’Union – L’Ardennais, le 03/02/2011 « Vigies du médicament pendant trente-cinq ans », par Dominique BERTHÉAS : http://www.lunion.presse.fr/article/societe/vigies-du-medicament-pendant-trente-cinq-ans
06/05/2010 – La lecture code barre réalisée par le personnel infirmier au lit du malade, réduit de 40% les erreurs d’administration du médicament, diminue de moitié les événements indésirables potentiels et abolie totalement les erreurs liées aux retranscriptions, d’après une nouvelle étude menée au Brigham and Women’s Hospital de Boston. L’efficacité de la technologie code barre pour prévenir les erreurs d’administration des médicaments étaient attendus, tant elle paraissait emprunte du bon sens. Elle est désormais scientifiquement démontrée depuis la publication dans la dernière édition du New England Journal of Medicine des résultats d’une étude réalisée au Brigham and Women’s Hospital de Boston1. Cette équipe prestigieuse, emmenée par David BATES, et qui publie régulièrement depuis 15 ans des travaux de qualité sur la sécurisation de la prise en charge médicamenteuse à l’hôpital, avait déjà apporté la démonstration d’une réduction de 55% des événements indésirables graves non interceptés (potentiels et/ou avérés) après mise en place d’une prescription informatisée2, mais aussi, de l’utilité de la lecture code barre pour diminuer les erreurs de dispensation par la pharmacie3. Il manquait probablement une étude méthodologiquement indiscutable et portant sur un nombre d’unités cliniques participantes et de doses administrées suffisamment conséquent, pour valider l’emploi de la technologie du code barre au lit du malade. Ce travail, dont je vous propose l’analyse me semble avoir comblé ce vide. Nous reprendrons ici les principaux résultats de la présente étude (téléchargeable ici), et reproduirons des extraits des tableaux, en les traduisant. Qu’est-ce qu’un système électronique d’enregistrement de l’administration des médicaments ? Le plan électronique d’administration des médicaments (1) est alimenté directement par le logiciel de prescription du médecin, et permet au personnel infirmier de prendre connaissance de la prescription, de produire des alarmes afin de rappeler aux soignants les traitements qui restent à administrer à chaque patient, et rend lisible l’enregistrement de l’administration pour tout membre de l’équipe de soins. Lorsqu’un médicament doit être administré à un patient, l’infirmier(ère) utilise un lecteur portable sans fil (2), pour scanner le code barre de chaque dose unitaire à administrer (3), puis il (elle) scanne le code barre sur le bracelet d’identification du patient (4). Système électronique d’enregistrement de l’administration des médicaments au Brigham and Women’s Hospital de Boston1 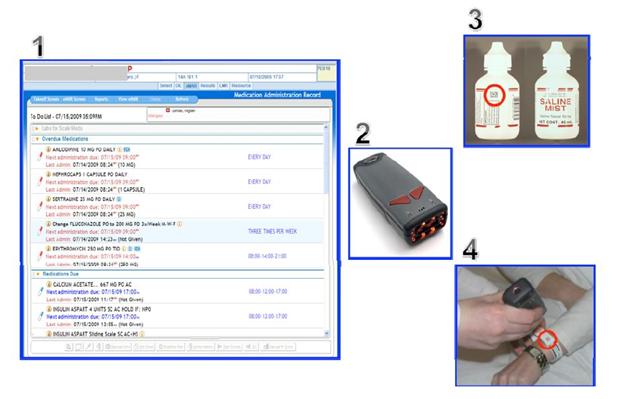
Ceci permet de s’assurer que le « bon médicament » à été administré à la « bonne dose », au « bon patient », au « bon moment » ; Si le système électronique d’enregistrement détecte une erreur au cours de n’importe quelle étape de ce processus, l’application émet une alarme et n’autorisera pas l’infirmier(ère) à poursuivre l’administration, jusqu’à ce qu’un motif pour justifier le forçage de l’alarme soit entré dans le système ; A noter d’après la photo (3) et les spécifications mentionnées dans l’article, que le Brigham and Women’s Hospital utilisait déjà en 2005 un Data Matrix permettant de tracer le lot de fabrication et la date de péremption, avec donc plus de 5 années d’avance sur nous (La date butoir en France a été fixée par l’Afssaps au 1er janvier 2011) ; Présentation du Brigham and Women’s Hospital (BWH) 
Attenant à la très renommée Harward Medical School, dont il est le second plus grand hôpital affilié pour les enseignements pratiques, BWH est situé à Boston, dans l’état du Massachusetts. Cet hôpital universitaire de 777 lits, offre un plateau médico-technique dans la plupart des spécialités médicales et chirurgicales, réalise près d’un million de consultations annuelles, 44.000 admissions, 9.000 naissances et accueille 54.000 patients aux urgences. Il emploie 12.000 agents, dont 3.000 médecins, plus de 1.000 chercheurs et 2.800 infirmières. Méthodologie de l’étude Cette étude subventionnée par l’AHRQ (Agency for Healthcare Research and Quality), l’équivalent de notre Haute Autorité de Santé (HAS), a consisté en l’évaluation pendant une période de 9 mois en 2005, des taux d’erreurs liées à la retranscription de prescriptions et à l’administration des médicaments dans 35 unités cliniques de médecine, de chirurgie et de soins intensifs. Durant l’année de l’étude, les médecins ont rédigé approximativement 1,7 millions de prescriptions et les infirmières ont administré environ 5,9 millions de doses de médicaments. Après une brève période d’essais dans des unités pilotes, l’hôpital a commencé le déploiement du système électronique d’enregistrement par lecture code barre de l’administration des médicaments (e-MAR, pour « electronic medication administration records ») en avril 2005. Toutes les deux semaines, entre 2 et 4 unités de soins commençaient à employer la technologie, jusqu’au mois de juillet 2005 au cours duquel les 35 unités cliniques avaient mis en œuvre la nouvelle procédure. Pendant les deux semaines de démarrage, l’hôpital avais mis à la disposition des unités cliniques à chaque changement d’équipe des infirmières spécialement formées afin d’accompagner les infirmières dans leur apprentissage de la technologie ; Les unités d’oncologie, n’ont pas été incluses dans l’étude à cause de la complexité des protocoles de chimiothérapie et le déploiement de la lecture code barre dans ces services a été différé ; L’étude était prospective, de type « avant/après » et avait pour objectif de comparer les taux d’erreur dans les unités utilisatrices de la technologie avec ceux constatés dans les unités non encore utilisatrices ; Les erreurs d’administration portant seulement sur l’horaire de prise du médicament ont été classées à part. La méthode dite d’observation directe a été utilisée par des infirmières spécialement entrainées pour mesurer les taux d’erreur ; Celles-ci sont intervenues dans les unités cliniques 2 à 4 semaines avant le déploiement de la lecture code barre au lit du patient, puis 4 à 8 semaines après ; Lorsqu’une erreur d’administration était observée, une recherche était effectuée pour vérifier si elle n’avait pas pour origine une mauvaise transcription de la prescription ; Chaque erreur d’administration et/ou de transcription était codifiée selon un type d’erreur ; Ensuite, un groupe multidisciplinaire de médecins, pharmaciens, infirmiers se réunissait pour confirmer l’erreur et déterminer la gravité de l’effet indésirable qu’elle aurait produit chez le patient si elle n’avait pas été interceptée ; Résultats 14.041 doses administrées ont été analysées, 7.318 dans les unités ayant déployé l’e-MAR et 6.723 dans celles qui ne l’avaient pas encore fait. D’autre part, 3.082 prescriptions retranscrites ont été étudiées, 1.283 dans les unités avec code barre, 1.799 dans les autres ; 776 erreurs d’administration non liées à l’horaire de prise ont été observées dans les unités n’ayant pas encore déployé la technologie, soient un taux d’erreur de 11,5%, contre 495 dans les services qui l’avaient mise en œuvre, soit un taux d’erreur de 6,8%. Cette différence représente une diminution de 41,4 % du risque relatif (p<0,001) ; Consécutivement, le taux d’événements indésirables potentiels chute de 50,8% (p<0,001) en utilisant la lecture code barre au chevet du patient ; Cette baisse est respectivement de 48,5% pour les événements indésirables ayant une traduction clinique, et de 54,1% pour les événements indésirables potentiellement graves ; Le petit nombre d’événements potentiellement susceptibles de menacer le pronostic vital n’a pas permis d’objectiver une différence compte tenu de la puissance de l’essai ; Les erreurs dues à une mauvaise transcription de la prescription ont été totalement abolies dans les unités ayant déployée la lecture code à barres. Le bénéfice de l’utilisation de la technologie e-MAR est plus important dans les unités chirurgicales que médicales ; Les principaux résultats sont présentés dans les 4 tableaux suivants ; Tableau 1. Fréquence des erreurs d’administration en fonction de l’utilisation ou non de la lecture code barre au lit du malade Type d’erreur | UF sans code barre
(n = 6.723 doses) | UF avec code barre
(n = 7.318 doses) | Diminution du risque relatif % (Intervalle de confiance 95%) | Significativité
(valeur du p) | Total | 776 (11,5%) | 495 (6,8%) | -41,4% (-34,2% à -47,6%) | < 0,001 | Voie orale vs sonde nasogastrique | 298 (4,4%) | 260 (3,6%) | -19,9% (-6,6% à -33,3%) | 0,003 | Administration non tracée | 192 (2,9%) | 41 (0,6%) | -80,3% (-73,7% à -87,0%) | < 0,001 | Dose erronée | 136 (2,0%) | 84 (1,1%) | -41,9% (-27,9% à -58,7%) | < 0,001 | Erreur de médicament | 64 (1,0%) | 29 (0,4%) | -57,4% (-39,2% à -76,3%) | < 0,001 | Conseils d’admin non suivis / défaut de surveillance | 37 (0,6%) | 46 (0,6%) | +18,9% (-33,9% à +68,4%) | 0,51 | Médicament administré non prescrit | 19 (0,3%) | 8 (0,1%) | -60,7% (-29,4% à -93,3%) | < 0,001 | Erreur de voie d’administration* | 17 (0,3%) | 6 (0,1%) | -68,0% (-37,4% à -97,7%) | < 0,001 | Autres erreurs | 16 (0,2%) | 21 (0,3%) | +20,5% (-57,9% à +98,7%) | 0,61 |
* autres qu’une confusion entre voie orale et nasogastrique Tableau 2. Fréquence des événements indésirables potentiels, générés par les erreurs d’administration en fonction de l’utilisation ou non de la lecture code barre au lit du malade Effets indésirables potentiels | UF sans code barre
(n = 6.723 doses) | UF avec code barre
(n = 7.318 doses) | Diminution du risque relatif % (Intervalle de confiance 95%) | Significativité
(valeur du p) | Total | 213 (3,1%) | 114 (1,6%) | -50,8% (-39,1% à -61,7%) | < 0,001 | Voie orale vs sonde nasogastrique | 0 | 0 | | | Administration non tracée | 86 (1,3%) | 18 (0,2%) | -80,3% (-70,7% à -90,5%) | < 0,001 | Dose erronée | 63 (0,9%) | 46 (0,6%) | -33,0% (-10,5% à -59,6%) | 0,005 | Erreur de médicament | 9 (0,1%) | 10 (0,1%) | +2,1% (-89,8% à +93,7%) | 0,97 | Conseils d’admin non suivis / défaut de surveillance | 28 (0,4%) | 32 (0,4%) | +10,0% (-47,0% à +64,4%) | 0,76 | Médicament administré non prescrit | 12 (0,2%) | 2 (0,03%) | -83,3% (-70,7% à -90,5%) | < 0,001 | Erreur de voie d’administration* | 7 (0,1%) | 2 (0,03%) | -70,0% (-32,6% à -99,9%) | < 0,001 | Autres erreurs | 8 (0,1%) | 4 (0,05%) | -54,0% (-99,9% à +0,9%) | 0,05 |
Tableau 3. Fréquence des événements indésirables potentiels en fonction de leur sévérité Effets indésirables potentiels | UF sans code barre
(n = 6.723 doses) | UF avec code barre
(n = 7.318 doses) | Diminution du risque relatif % (Intervalle de confiance 95%) | Significativité
(valeur du p) | Total | 213 (3,1%) | 114 (1,6%) | -50,8% (-39,1% à -61,7%) | < 0,001 | Cliniquement significatif | 123 (1,8%) | 69 (0,9%) | -48,5% (-33,9% à -64,0%) | < 0,001 | Grave | 88 (1,3%) | 44 (0,6%) | -54,1% (-36,8% à -70,4%) | < 0,001 | Engageant le pronostic vital | 2 (0,03%) | 1 (0,01%) | -53,9% (-99,9% à 56,4%) | 0,34 |
Tableau 4. Fréquence des erreurs d’administration et des événements indésirables potentiels suite à une retranscription de la prescription en fonction de l’utilisation ou non de la lecture code barre au lit du malade Erreurs de retranscription | Erreurs médicamenteuses | Evénements indésirables potentiels | | UF sans code barre
(n = 1.799 prescriptions) | UF avec code barre
(n = 1.283 prescriptions) | UF sans code barre
(n = 1.799 prescriptions) | UF avec code barre
(n = 1.283 prescriptions) | | | | | | Total | 110 (6,1%) | 0 | 53 (2,9%) | 0 | Conseils d’administration erronés ou incomplets | 68 (3,8%) | 0 | 31 (1,7%) | 0 | Erreur de fréquence d’administration | 10 (0,6%) | 0 | 3 (0,2%) | 0 | Oubli de retranscription de la prescription | 5 (0,3%) | 0 | 5 (0,3%) | 0 | Mauvaise voie d’administration | 4 (0,2%) | 0 | 1 (0,1%) | 0 | Abréviation inappropriée | 4 (0,2%) | 0 | 4 (0,2%) | 0 | Dose erronée | 3 (0,2%) | 0 | 0 | 0 | Prescription illisible | 2 (0,1%) | 0 | 2 (0,1%) | 0 | Erreur de substitution | 2 (0,1%) | 0 | 1 (0,1%) | 0 | Horaire de prise erroné | 1 (0,1%) | 0 | 0 | 0 | Transcription multiple d’une ligne thérapeutique | 1 (0,1%) | 0 | 0 | 0 | Administration malgré l’arrêt prescrit | 1 (0,1%) | 0 | 0 | 0 | Autres erreurs | 9 (0,5%) | 0 | 6 (0,3%) | 0 | | | | | | Sévérité des effets indésirables potentiels | | | | | - Cliniquement significatif | | | 28 (1,6%) | 0 | - Grave | | | 24 (1,3%) | 0 | - Engageant le pronostic vital | | | 1 (0,1%) | 0 |
Discussion et conclusion Les auteurs ayant estimé sur une base annuelle à 5,9 millions le nombre total de doses de médicaments administrées dans leur hôpital, ils en déduisent que l’utilisation d’un système électronique d’enregistrement de l’administration des médicaments à l’aide d’une lecture code barre au lit du malade, permettrait d’éviter chaque année environ 95.000 événements indésirables potentiels interceptables au moment de l’administration. Bien que les pharmaciens et les infirmières interceptent de nombreuses erreurs de prescription, il faut savoir que les erreurs commises lors de l’étape d’administration, et dans une moindre mesure celles liées à une transcription de la prescription, sont rarement détectées ; Ce point souligne la nécessité de disposer d’outils de grande fiabilité, tels que ceux utilisant la technologie du code barre, pour agir comme un « filet de sécurité » lors de l’administration des médicaments ; La figure suivante synthétise les travaux et la vision de l'équipe de Boston sur la sécurisation des différentes étapes de la prise en charge médicamenteuse : Impact des technologies de l’information en santé sur les étapes clefs de la prise en charge thérapeutique – D’après Eric POON et al.1 
Commentaires personnels Ne devrions nous pas à présent relever le niveau d’exigence attendue en France pour sécuriser l’administration des médicaments à l’hôpital et imposer l’obligation d’utiliser la lecture code barre dans les unités cliniques de nos hôpitaux ? Le contrat de bon usage (Décret du 24 août 2005) prévoyait comme « obligation générale » dans son 1er chapitre intitulé « Amélioration et sécurisation du circuit du médicament et des produits et prestations » l’informatisation du circuit du médicament, le développement de la prescription et de la dispensation à délivrance nominative, et la traçabilité de la prescription à l’administration pour les médicaments ; Par ailleurs, les exigences de la Haute Autorité de Santé pour la certification des établissements de santé, étaient très claires dans la version 2007 du manuel de certification et guide de cotation, puisque la référence 31c avait un intitulé parfaitement explicite « Les conditions d’administration du médicament au patient garantissent la conformité à la prescription et la traçabilité de l’acte » et proposait l’élément d’appréciation suivant « Traçabilité de l’administration des médicaments sur un support unique de prescription et d’administration, dans le dossier du patient, au moment de la prise ». Les exigences du critère 20a « Démarche qualité de la prise en charge médicamenteuse du patient », un peu moins nettes au départ de la version V2010, viennent d’être en partie détaillées et précisées dans un guide « Les éléments de vérification V2010 » mis en ligne le 18 janvier 2010 (pp 36 à 45 : pas moins de 9 pages sur 60 sont consacrées au médicament, voir plus particulièrement la page 38) ; Rappelons que le rapport 2007 du Conseil de l’Europe « Creation of a better medication safety culture in Europe: building up safe medication practices » recommande l’utilisation d’un enregistrement électronique de l’administration des médicaments et l’emploi d’appareil capable de lire un code (ex : code barre) lors de leur administration (Voir en particulier en page 120). Il semble donc nécessaire aujourd’hui d’aller plus loin. A l’instar de l’accréditation par le COFRAC, qui conditionnera dès 2016 l’autorisation d’exercer des laboratoires d’analyses de biologie médicale en ville comme à l’hôpital, pourquoi ne pas définir un calendrier de déploiement du lecteur code barre dans les services cliniques de nos hôpitaux ? Ce calendrier serait assorti d’une date butoir au-delà de laquelle les unités qui n’auraient pas mis en œuvre cette technologie ayant prouvé son efficacité à réduire les erreurs médicamenteuses évitables, ne seraient plus autorisées à accueillir des patients… Si l’objectif de nos politiques est bien d’offrir à tous nos concitoyens une prise en charge thérapeutique de qualité, partout sur le territoire, le chantier de la sécurisation de l’administration des médicaments à l’aide de la technologie code barre, déployée avec succès depuis plusieurs décennies dans nos superettes et hypermarchés, pour sécuriser la facturation en caisse de nos achats, et tout à fait soutenable financièrement, mériteraient sans plus attendre d’être immédiatement mis en route… Je ne retire par pour autant la pétition en ligne sur ce site, et que vous pourrez encore signer si ce n’est déjà fait [Elle sera régulièrement ré-adressée aux conseillers des ministres compétents et au conseiller santé de l’Elysée], visant à « systématiser la mise à disposition des personnels infirmiers dans leurs dossiers de soins informatisés, d’un outil permettant le contrôle visuel de conformité à la prescription du médicament a préparer en doses unitaires (plan de soins) ou à administrer, en s’appuyant sur une banque nationale d’images numériques des présentations pharmaceutiques en doses unitaires (voie injectable) et/ou déconditionnées (formes orales sèches) ». Ce dispositif serait complémentaire, et particulièrement utile pour les doses de médicaments ayant fait l’objet d’un reconditionnement unitaire ; Y a plus ka ! Bien cordialement François PESTY [1] Effect of Bar-Code Technology on the Safety of Medication Administration. Eric G. Poon et al. N Engl J Med 2010;362:1698-707. [2] Effect of Computerized Physician Order Entry and a Team Intervention on Prevention of Serious Medication Errors. David W. Bates et al. JAMA. 1998;280:1311-1316. [3] Medication Dispensing Errors and Potential Adverse Drug Events before and after Implementing Bar Code Technology in the Pharmacy. Eric G. Poon et al. Ann Intern Med. 2006;145:426-434. [4] Systems Analysis of Adverse Drug Events. Lucian L. Leape et al. JAMA. 1995;274:35-43
18/09/2009 – Etat des lieux de l'offre logicielle sur le circuit du médicament : « Le verre à moitié vide, à moitié plein »...
Le réseau Ph@re, organisme agréé de FMC, organisait ce vendredi une table ronde sur l’informatisation du circuit du médicament « de la théorie à la pratique – Etat des lieux de l’offre logicielle – Retours d’expérience » ; Le réseau Ph@re, organisme agréé de FMC, et tout particulièrement Cyril BORONAD, pharmacien au CH de Cannes et Rémy COLLOMP, pharmacien au CHU de Nice, ont organisé le vendredi 18 septembre 2009 dans le Var une journée de formation et d’échanges pharmaceutiques à laquelle ont participé une soixantaine de pharmaciens hospitaliers de la région PACA, sur le thème : « Le circuit du médicament en établissement de santé : Informatisation & sécurisation » Cette table ronde a comporté deux parties : « Etat des lieux de l’offre logicielle : Quelles solutions pour quelles structures ? » ; et « Retours d’expérience : Solution intégrée au dossier patient informatisé ; Solution métier dédiée au circuit du médicament ; Informatisation en établissement privé » ; Cliquer sur l’image ci-dessous pour télécharger ma présentation 
Retrouver également les autres présentations des intervenants, notamment les retours d’expérience du CH de Grasse (Pierre-Yves GROSSE) et du CH d’Aubagne (Marie-Françoise GUGLIERI), la présentation faite par M. Patrice PASCUAL, pharmacien et directeur de la clinique Ste-Marguerite à Hyères, ne semblant pas pour l’instant disponible sur le site de l’association, en suivant le lien : http://www.pharemed.com/modules.php?name=Content3&pa=showpage3&pid=52 Retrouver également le programme de cette journée : http://www.pharemed.com/download/Journee_du_18_09_09.pdf Bien cordialement François PESTY
03/06/2009 – LETTRE OUVERTE AUX BIOLOGISTES : Avez-vous songé à créer un DBP « dossier biologique partagé » ? Mesdames, Messieurs, Après les pharmaciens, avec leur « Dossier Pharmaceutique1 », une initiative ordinale, Après les médecins et leur DM Pro®, un projet syndical2, Ne serait-il pas venu le moment pour les biologistes de mettre « la main à la pâte » et d’apporter leur contribution personnelle au DMP ? Avez-vous songé à la création d’un DBP « dossier biologique partagé » ? A la lecture de la « feuille de route » de relance du DMP 3, cela ne semble pas encore dans les tuyaux ! Alors pourquoi diable cette idée ? Dans l’état actuel du projet DMP, bien que les résultats d’analyses constituent une priorité, seul le médecin « traitant » décide d’enrichir ou non le DMP avec les résultats d’analyses de laboratoires ; La transmission de ces données pourtant signifiantes et à forte valeur ajoutée pour une prise en charge médicale optimale des patients est donc laissée à la « merci » de l’équipement numérique du praticien, de la qualité de sa connexion Internet, de la couverture fonctionnelle de son logiciel métier (s’il en utilise un, ce qui est très loin d’être la situation la plus fréquente...), de son goût pour l’informatique médicale, et du temps qu’il daignera consacrer à la tenue du dossier patient électronique... Autant dire que la complétude des résultats biologiques pour les 63 millions de patients français potentiels n’est pas pour demain ! L’idée est toute simple, elle ressemble à ce que font depuis quelques mois les pharmaciens officinaux : Lors de la validation par le biologiste des résultats d’analyses d’un patient, avec son accord préalable (carte Vitale 2) et sa carte CPS, le logiciel métier dépose les résultats sur un serveur ; Ils seront accessibles par la suite à tout professionnel de santé muni de sa carte CPS, et qui pourra en présence du patient et avec son accord les consulter ; Pensez aux médecins hospitaliers qui accueillent les urgences ; Pensez à tous les contrôles de sécurité des prescriptions médicamenteuses qui font appel à des paramètres biologiques (médicaments contre-indiqués dans l’insuffisance rénale, hépatique...) ; Un tel projet enrichirait considérablement la perspective actuelle du DMP, serait d’une grande utilité et honorerait la profession toute entière des biologistes, qu’ils soient pharmaciens ou médecins. Bien sur, il faudra l’accord de la CNIL, la volonté des syndicats et des structures ordinales, des pouvoirs publics, obtenir des éditeurs de logiciels les développements nécessaires, faire un appel d’offre public pour sélectionner un hébergeur, utiliser le nouvel identifiant national de santé dès qu’il sera disponible, satisfaire les exigences du CISS et des associations de patients... Les pharmaciens d’officine l’ont fait, alors à vous de jouer... Bien cordialement François PESTY Pharmacien, Ancien Interne des Hôpitaux (Ancien Interne en Biochimie...) (1) Le DP sur le site du CNOP : http://www.ordre.pharmacien.fr/DP/index1.htm (2) Le site du DM Pro® : https://www.dmpro.fr/pls/AGDF_INTERNET/PORTAL.ENTER?DOC_VAL=DMPRO.HTML (3) La feuille de route de relance du DMP (112 pages) : http://www.d-m-p.org/docs/Programme_de_relance_DMP_et_SIS_Avril_2009.pdf La « LETTRE OUVERTE AUX BIOLOGISTES » a été adressée par mail le 03/06/2009 à l’attention de : SDBIO (Syndicat des biologistes) / Président : M. Jean BENOIT, Secrétaire Général : M. Jean BEGUE, Vice-président Mme François MOREAU, M. Jean-Pierre CLAVEL ; Délégué général : M. Alain SUIRO ; Administration : Mme Françoise DIEUAIDE ; SNBH (Syndicat National des Biologistes Hospitaliers) / Président : M. Claude GRASMICK, Vice-Président Georges PINON, Vice-Présidente Mme Carole POUPON, Secrétaire général Agnès PERRIN, Secrétaire adjoint Jean-Pierre BORGARD ; SBPHU (Syndicat des Biologistes Pharmaciens Hospitaliers et Hospitaliers Universitaires) / Président : Dr Michel VAUBOURDOLLE, Vice-Président chargé des Affaires Hospitalo-Universitaires : Dr Patrice THEROND, Vice-Président chargé des Affaires Hospitalières : Dr Rémy COUDERC, Secrétaire Général et Trésorier Adjoint : Dr Denis MAGNE ; SJBM (Syndicat des Jeunes Biologistes Médicaux) ; SNMB (Syndicat National des Médecins Biologistes) / Président : Dr Claude COHEN, Secrétaire général : Mme Dr Danny DE MOUY, Membre comité directeur M. Dr Jean FICHEUX Et pour Information à : CNOP (Conseil National de l’Ordre des Pharmaciens) / Président : M. Jean PARROT, Président Section G (Pharmaciens biologistes) : M. Robert DESMOULINS, Vice- Président Section G : M Bernard DOUCET, Conseiller section A (Dossier Pharmaceutique) : Mme Isabelle ADENOT, Directeur projet Dossier Pharmaceutique : M. Sylvain IEMFRE ; CNOM (Conseil National de l’Ordre des Médecins) / Président : Dr. Michel LEGMANN, Vice-Président en charge informatique médicale : Docteur Jacques LUCAS ; GIE DMP / Préfiguration ASIP (Agence Nationale des Systèmes d’Information Partagé) / Président : M. Michel GAGNEUX, Directeur M. Jean-Yves ROBIN ; DM Pro® / AMEIF (et CSMF) et CLM (Dossier Médical Professionnel / Association / Dr Christian ESPAGNO, Dr Eric JARROUSSE
06/05/2009 - Relance du DMP en France : Qui donc sera le plus rapide, du petit poucet « DM Pro® » ou du grand « bidule » national « DMP 1 » ? - Aux USA aussi, l’heure est à la mobilisation des médecins autour du dossier médical électronique ! La mission de préfiguration de l’agence des systèmes d’information partagés de santé (future ASIP) ne vient-elle pas début avril de publier sa « feuille de route » pour « réussir le dossier médical personnel et créer les conditions d’un développement des systèmes d’information de santé » Le 9 avril dernier, Madame Roselyne BACHELOT-NARQUIN ouvrait la conférence publique de relance du DMP. Le ministère de la santé et la presse spécialisée se sont déjà faits l’écho de cette journée (voir notamment, ci-après le communiqué et le dossier de presse du GIP-DMP, et l’article de TIC Santé.com résumant cette conférence publique). Revenons ici sur ce qui dans la feuille de route pourrait impacter les systèmes d’information hospitaliers de circuits des produits de santé. Rappelons tout d’abord quel est le périmètre d’intervention de l’ASIP, la future « agence des systèmes d’information partagés de santé », dont l’acte de naissance initialement prévu avec la Loi de financement de la sécurité sociale pour 2009 retoquée par le conseil constitutionnel, sera finalement officialisé avec la promulgation de la Loi HPST en cours de discussion au Sénat : - Mettre les TIC au service de la coordination, de la pertinence et de la qualité des soins, dans le respect des droits des malades ; - Assurer la maîtrise d'ouvrage des projets réalisés à l'initiative de l'Etat portant sur le partage de données de santé entre les PS et avec leurs patients, dont le DMP, le système CPS, le répertoire partagé des professionnels de santé (RPPS), l’identifiant national de santé (INS)… ; - Au-delà des projets pilotés par l’Etat, l’ASIP veillera à l'interopérabilité, à la cohérence avec la stratégie globale et aux conditions de sécurité de tous les projets assurant le partage et l’échange des données de santé ; Vaste programme ! Les principaux objectifs fixés par la Ministre au programme de relance sont les suivants : - Service rendu aux utilisateurs ; - Sécurité et confidentialité pour le partage et l’échange de données individuelles ; - Interopérabilité et sécurité des systèmes d’information partagés ; - Intégration harmonieuse des services du DMP et de l’assurance maladie ; - Convergence des projets territoriaux et maîtrise d’ouvrage régionale ; - Participation effective des établissements de santé au développement du DMP et des SIP... Les bonnes résolutions prises par l’ASIP dans sa nouvelle « feuille de route » : - Intégration du poste de travail des médecins : « Le DMP se doit d’être intégré au logiciel métier du professionnel » et l’ASIP et l’Assurance Maladie auraient mis en place un partenariat pour coordonner leurs actions vis-à-vis des éditeurs de logiciels afin de garantir la bonne intégration des téléservices sur le poste de travail des professionnels ; - L’enjeu majeur de la communication « ville – hôpital » : L’authentification forte et individuelle souhaitée à l’hôpital, implique la poursuite du déploiement de la carte CPS et de ses évolutions rendues nécessaires par la mobilité à l’hôpital (carte « CPS3 » sans contact, prévue courant 2009) ; La totalité des établissements de santé doit intégrer le DMP et leurs professionnels de santé doivent pouvoir échanger par messagerie sécurisée avec ceux exerçant en ville, afin d’assurer la continuité des soins ; - Vers l’évaluation d’un « service médical rendu » des systèmes d’information : Quelle sera la contribution des systèmes d’information à la délivrance d’un meilleur soin ? - L'adhésion des utilisateurs, PS et patients, ne se fera que si le DMP démontre sa valeur ajoutée propre, et s’il apporte des services réellement utiles, ce dès les premiers usages. Pour être crédible et susciter l’intérêt et la confiance des utilisateurs, professionnels de santé et patients, il devra cependant proposer rapidement des services concrets et d’une grande facilité d’utilisation, et démontrer ainsi son utilité et sa valeur ajoutée propre ; Les difficultés de communication actuelles entre la ville et l’hôpital sont responsables d’une perte de qualité et d’une prise de risque inutile pour les patients (discontinuité des traitements, examens inutiles, etc.) Très concrètement, une 1ère version du DMP (appelé « DMP 1 ») sera déployée entre 2010 et 2013 et proposera prioritairement les services « initiaux » suivants destinés à rendre le DMP attractif pour les professionnels de santé et utile à l’amélioration de la prise en charge : - Antécédents et allergies, - Prescriptions médicamenteuses, - Comptes-rendus d'hospitalisation et de consultation hospitalière, - Résultats d'examens complémentaires (examens de radiologie, de biologie, d’anatomopathologie…), - Médicaments dispensés en officine via le dossier pharmaceutique (DP) mis en œuvre sous l’égide du Conseil national de l’Ordre des pharmaciens d’officine. Par ailleurs, l’historique du remboursement de l’assurance maladie devrait être accessible depuis le DMP 1, dans des conditions techniques et selon des modalités en cours d’étude conjointe avec la CNAMTS. Dans sa deuxième version, le DMP(2 ?) intègrera, après expérimentation, des « services spécialisés à valeur médicale supplémentaire » comme par exemple : - La prescription électronique : transfert sous forme électronique d’une ordonnance médicamenteuse du prescripteur au pharmacien ; - Le dossier communiquant de cancérologie (DCC) : dématérialisation des documents produits lors du processus de prise en charge des cancers (notamment : CR d'anatomopathologie, de réunion de concertation pluridisciplinaire (RCP), programme personnalisé de soins (PPS) ; - La synthèse médicale : sur la base des expérimentations en cours dans divers projets régionaux ou nationaux, et de celle qui sera conduite dans le cadre du DM Pro®, création d’un « volet médical de synthèse » implémenté dans le logiciel du médecin de ville, fondé sur des informations structurées provenant notamment des données de l’historique du remboursement et complétées des données d’interrogatoire et de conclusion de consultation ; - ... Dans l’état actuel, le projet DM Pro® prévoit de regrouper des informations concernant : - les pathologies et traitements en cours : les traitements médicamenteux sont récupérés à partir de l’historique de remboursement, chargés dans le logiciel métier lors de la lecture de la carte Vitale, les pathologies à l’origine de ces traitements en sont déduites puis consolidées par l’interrogatoire du patient et les conclusions de la consultation ; - les actes, les vaccinations, la biologie, les antécédents. Seulement voilà, « zoom arrière et flash back » sur la présentation en avant première aux quelques rares initiés présents de ce fameux DM Pro® lors du MEDEC 2009, en mars dernier : Jalouse des succès du « Dossier Pharmaceutique » (DP) lancé par l’ordre des pharmaciens, et ne pouvant attendre plus longtemps le DMP, la CSMF, premier syndicat médical français, avait annoncé voici un an environ son projet de « dossier médical professionnel ». L’association médicale d'échanges informatiques (AMEI), créée à son initiative, en a fait la présentation lors du MEDEC 2009 (du 11 au 13/03/2009). Son concept, expérimenté depuis janvier 2009, est d’offrir à tout médecin, un outil professionnel pratique, sans double saisie, compatible avec la plupart des logiciels professionnels, aussi bien avec PC que MAC. Cliquer sur l’image ci-dessous pour télécharger la description synthétique du DM Pro® 
Le DM Pro® est actuellement en phase d’expérimentation, et le prestataire retenu par la CSMF est CLM (Cegedim logiciels médicaux), l’une des divisions de CEGEDIM, le leader français des logiciels de suivi de la visite médicale des laboratoires pharmaceutiques... (Quid du risque d’utilisation à des fins commerciales des données de prescription individuelle médicamenteuses collectées par le DM Pro® et qui pourraient fortement intéresser les équipes marketing et ventes des labos ; D’autres y ont pensé : http://www.atoute.org/n/forum/showthread.php?p=1794627 ...) ; Cependant, la CSMF a assuré que « la solution technique retenue offrait toutes les garanties d’interopérabilité avec tous les éditeurs de logiciels volontaires pour adhérer à la charte de compatibilité » ; Et le Dr Christian ESPAGNO, Vice-président de la CSMF, en charge du DM Pro®, de préciser que justement la CSMF avait créé l’AMEI pour ne pas en faire un « outil de prosélytisme syndical », afin que tous les médecins puissent accéder au DM Pro®. Pour l’heure néanmoins, observons que seuls les 5 principaux logiciels de CLM sont « DM Pro® compatibles ». A savoir : Crossway-ville, Doc’Ware, Medigest, Eglantine, Cardiolite ; Le DM Pro® dont l’accès sécurisé par les cartes CPS et Vitale, a été validé par la CNIL, repose sur trois principes : -Sécurité : le patient doit signer un formulaire de consentement, - Simplicité : les données de base utiles aux médecins (antécédents, allergies, diagnostics principaux, médicaments pris en traitement de fond, actes effectués, vaccinations) sont extraites automatiquement du logiciel métier, sans double saisie, et constituent le « volet médical de synthèse » (VMS) ; -Structuration : grâce à l’utilisation de nomenclatures internationales et de dictionnaires ; Pour les logiciels n’ayant pas encore signé la charte de compatibilité avec le DM Pro®, un accès du médecin aux informations est quand même possible via un portail web sécurisé. Quelle est l’utilité de l’outil ? Les Dr Christian ESPAGNO et Eric JARROUSSE (CLM, ancien directeur général d’Eglantine, logiciel racheté par CLM, ancien de VIDAL) répondent en chœur : - Faciliter la coordination des soins et le suivi médical, - Lutter contre l’iatrogénie et la redondance des actes, - Accéder aux référentiels et nomenclatures. Persuadée de son utilité, la CSMF est convaincue qu’à terme le DM Pro® sera l’un des composant du DMP. S'agissant du médicament, la démonstration du DM Pro® est certes intéressante, mais pas totalement convaincante : Bien que le téléservice « Historique remboursement » de l’assurance maladie, constitue une brique essentielle du DM Pro®, dont l’un des onglets permet au médecin d’y accéder d’un clic, celui-ci n’est pas mis en avant comme il devrait l'être. Bien au contraire, c’est en en tache de fond que le logiciel métier CLM charge les données relatives aux médicaments remboursés au patient depuis un an. En revanche, et en toute liberté, le médecin à l’aide d’un module couplé à la base de données médicamenteuses Claude Bernard (La BCB appartient aussi à Cegedim), peut déposer dans le DM Pro les lignes thérapeutiques qu’il souhaite, en précisant, mais il n’y est pas astreint, la posologie, et sans davantage de contrainte, il précisera ou non s’il s’agit d’un traitement de fond ou pas. Qu'est-ce-que cela implique ? 1/ La consultation per se du DM Pro®, contrairement à celle de l’historique remboursement, ne garantit absolument pas un accès exhaustif aux traitements médicamenteux remboursés en ville ! 2/ Le médecin qui consulte DM Pro®, s’il ne clique pas sur l’onglet « historique remboursement » pour y accéder volontairement, peut passer à coté d’informations pourtant capitales pour la bonne prise en charge thérapeutique du patient : risque iatrogénique majeur, inobservance, nomadisme et abus médicamenteux, erreur de dispensation en officine... Illustrons par quelques exemples ces grosses lacunes du DM Pro® Risque iatrogénique majeur : Un malade sous AVK, première cause médicamenteuse d’accident hémorragique grave, sera davantage a risque s’il consulte un médecin qui n’ouvre pas « historique remboursement » et lui prescrit par exemple un AINS... Inobservance : Le médecin traitant a la possibilité avec « historique remboursement » de vérifier d’un coup d’œil que son patient passe au moins à la pharmacie pour se faire délivrer les médicaments qu’il lui a prescrits. Dans le cas contraire, il aurait peut être deux mots à lui dire dans le cadre du « colloque singulier » ; Nomadisme et abus médicamenteux : « Historique remboursement » donne un accès exhaustif aux médicaments remboursés en ville quelque soit le médecin prescripteur et leur lieu de délivrance en France ; C’est pourquoi, il permet au médecin qui consulte ce téléservice de connaître la totalité des médicaments susceptibles d'être pris par le patient (à l'exception des médicaments d'automédication non remboursés, qui seront éventuellement accessibles via le dossier pharmaceutique) y compris ceux prescrits par d'autres médecins que le patient pourrait avoir consultés... En pratique, ce téléservice lui permet donc de savoir si son patient prend d'autres médicaments que ceux qu'il lui prescrit ; Erreur de dispensation en officine : Pour le médecin traitant, la comparaison des traitements délivrés au patient (consultable sur « historique remboursement »), avec ceux qu’il a prescrits (archivés dans son logiciel métier), pourrait permettre de déceler les rares erreurs, mais toujours possibles, de délivrance en officine ; Pire, un médecin hospitalier qui consulterait actuellement le DM Pro® pour un malade entrant à l’hôpital ou vu en consultation externe, en l’état actuel, ne bénéficierait d’aucun support de la part du logiciel pour l’aider à « réconcilier » les traitements en cours du patient. Alors même que cette réconciliation constitue la première étape importante sur le circuit du médicament à l’hôpital, au cours de laquelle le médecin doit vérifier l’absence d’interaction médicamenteuse, l’absence de traitement inapproprié ou de pathologie non traitée, et se prononcer sur chaque ligne thérapeutique du patient, en indiquant si elle doit être maintenue, suspendue pendant l’hospitalisation, arrêtée définitivement ou substituée par une autre ligne thérapeutique. Rappelons que 3 à 5% des séjours hospitaliers sont dus à une erreur médicamenteuse évitable potentiellement grave survenue en ville, d’après l’étude ENEIS. Rappelons aussi que le téléservice de l’assurance maladie est disponible pour 60 millions de bénéficiaires, et qu’il permet de consulter d’autres informations également importantes pour une bonne prise en charge médicale du patient : soins médicaux et dentaires, biologie, radiologie, hospitalisation, arrêts indemnisés, transports sanitaires, ALD, et bientôt protocoles de soins ; Il est vraiment permis de se demander comment et pourquoi a-t-on laissé l’un des syndicats de médecins, associé à un éditeur de logiciel privé, en lieu et place des instances officielles (MISS, ASIP...), développer dans son coin un service aussi riche en utilités potentielles, et qui devrait trouver sa place dans le noyau initial constitutif de notre futur DMP ! Cela n’est pas rassurant du tout pour la gouvernance soit disant revigorée et le pilotage par l'Etat des systèmes d’information partagés de santé... La « réconciliation » des traitements en cours du patient entrant à l’hôpital ou vu en consultation, comment la systématiser, la fiabiliser et la faciliter ? Ce que devrait permettre tout logiciel d’aide à la prescription, DM Pro® compatible ou pas, et ce que devrait exiger la HAS dans ses référentiels de certification des LAP : Trois diapos pour vous convaincre, extraites d’une présentation faite en juin 2007 devant l’équipe projet du GMSIH (groupement pour la modernisation du système d’information hospitalier) en charge d’élaborer le guide méthodologique d’informatisation du circuit du médicament à l’hôpital : ../Documents/FP_GMSIH_Histo_remb_13-06-2007.pps Bien que cela aurait constitué un extraordinaire levier pour en augmenter l’utilité et les usages, l’alimentation du DMP en données médicales utiles par les établissements de santé se fera attendre encore un peu : L’ASIP est parfaitement consciente de cet écueil important : « La mise en œuvre de systèmes d'information de santé partagés, tels le DMP, nécessite l'implication des établissements de santé dès le démarrage, tant la communication Ville – Hôpital apparaît comme un des leviers majeurs d’amélioration de la coordination des soins, au cœur des besoins des acteurs... Les difficultés de communication actuelles entre la ville et l’hôpital sont responsables d’une perte de qualité et d’une prise de risque inutile pour les patients (discontinuité des traitements, examens inutiles, etc.) » L’agence résume ainsi les informations prioritaires que les deux mondes (la ville et l’hôpital) devraient pouvoir échanger : | Données hospitalières utiles aux libéraux (à alimenter dans le DMP par les hospitaliers) | Données « ville » utiles aux établissements de santé (à alimenter dans le DMP par les libéraux) | | CR hospitalisation et lettre de sortie | CR Radio, CR d’examen et de consultation spécialisés | | CR Radio, CR Opératoire, CR de consultations spécialisées, résultats de biologie | Résultats biologiques signifiants, traitements en cours | | Résumé de passage aux urgences en l’absence d’hospitalisation | Cercle des intervenants (hors ES) pour le patient et la pathologie en cours |
Cependant, l’hôpital ne comptant que quelques centaines de titulaires d’une messagerie sécurisée conforme au référentiel GIP CPS. Par ailleurs, la très grande majorité des 3500 établissements de santé n’étant pas encore à l’heure du système d’information clinique, et produisant des documents avec des outils de bureautique (qui ne sont pas au standard requis d’interopérabilité), et considérant aussi l'absence de déploiement significatif de la carte CPS dans les hôpitaux, l’agence reconnait explicitement que : « Au final, si le rôle des établissements dans la création des DMP et l’initiation des usages est majeur et leur besoin de consulter le DMP reconnu, il apparait irréaliste d’attendre la généralisation d’outils de productions cliniques (SIH) et la mise à niveau de leur sécurité (mise en œuvre d’une authentification individuelle par CPS pour l’ensemble des flux) pour proposer des solutions sûres permettant dès à présent l’ouverture vers l’extérieur et la mise en réseau des établissements de santé ». Il ressort donc que le DMP sera au début essentiellement alimenté par des données issues de la ville... Notons enfin un oubli invraisemblable dans la « feuille de route » de l’ASIP : celui du rôle prépondérant de la HAS dans la définition des fonctionnalités exigibles aux logiciels « métiers » des médecins en ville comme à l’hôpital ! Cet oubli est fâcheux, car ne l’oublions pas, de la qualité des fonctionnalités exigées découlera la « valeur d’usage » des « services » offerts par le DMP. Il est licite de se demander si l’on ne met pas une nouvelle fois la charrue devant les bœufs ? L’ASIP sait-elle seulement que la HAS a été chargée d’élaborer les référentiels de certification des LAP en ambulatoire (référentiel publié en août 2007, certification qui n'est toujours pas rendue obligatoire !) et à l’hôpital (en cours, publication prévue courant 2010) ? La « DMP compatibilité » devrait en toute bonne logique faire partie des exigences attendues de la part des éditeurs de logiciels et intégrer les référentiels HAS... La HAS a bien entendu vocation à s’intéresser aux NTIC dans la santé et à leur impact dans l’amélioration de la qualité de la prise en charge des patients. Lire à ce sujet la dépêche TIC Santé « Informatique médicale: quel est le rôle de la HAS ? » ci-dessous, avec l'interview de M. Etienne CANIARD (Il nous apprend notamment que la HAS examinera à la fin du mois la conformité à la charte de qualité de THESAURIMED, la base de données médicamenteuses chimérique de la Cnamts). Les enjeux sont-ils les mêmes ailleurs que dans l’hexagone ? L’exemple de l’oncle Sam : Aux USA, un article publié le 1er mai par AIS Health.com, une newsletter quotidienne destinée aux gestionnaires dans la santé, revient sur la question de savoir comment réunir les différents dossiers électroniques de patients créés par les médecins, les « payeurs », les hôpitaux et les usagers eux-mêmes. Health Care Service Corp. (HCSC : http://www.hcsc.com/), un organisme payeur implanté dans 4 états, l'Illinois, le Texas, l'Oklahoma et le Nouveau Mexique, encourage les médecins à utiliser des dossiers médicaux électroniques (electronic medical records = EMRs) et rend les informations de santé détenues dans ses bases de données accessibles à son réseau de médecins et d’hôpitaux affiliés, notamment celles concernant les délivrances de médicaments. L’assureur mutualise l’exploitation de sa base de données avec celles d’autres organismes (Humana, Blue Cross and Blue Shield of Florida, WellPoint), afin de proposer via un portail Web sécurisé, l’accès de ses médecins aux données médicales de chaque patient ; Ce service leur est offert gratuitement, car l’organisme souhaite développer l’adoption par les médecins du dossier patient électronique et aussi de la prescription électronique (déjà 30.000 par mois dans chacun des deux état, l’Illinois et le Texas)... ; HCSC propose aussi à ses usagers membres de construire leur propre dossier personnel de santé (personal health records = PHRs), via son portail Web ; Aetna Inc. (http://www.aetna.com/index.htm), autre organisme payeur américain, est lui convaincu que les progrès seront plus rapides avec les patients que les médecins. Il a donc misé principalement sur les dossiers personnels de santé (PHRs), sans pour autant renoncer aux dossiers médicaux électroniques (EMRs). Il considère le PHR comme une passerelle entre les différentes entités et lorsque le médecin vérifie sur la portail web la couverture du risque maladie du patient, il accède par un lien hypertexte à son dossier personnel de santé ; Un troisième organisme payeur, Blue Shield of California (BSC : https://www.blueshieldca.com/bsc/home/home.jhtml), dans le cadre d’une rémunération à la performance, n’hésite pas à encourager financièrement les médecins qui usent des nouvelles technologies de l’information dans leurs cabinets ; François PESTY Télécharger le communiqué de presse (1 page) du « programme de relance du DMP et des systèmes d’information partagés de santé » : http://www.d-m-p.org/docs/communique_presse_PdR.pdf Télécharger le dossier de presse (10 pages) du « programme de relance du DMP et des systèmes d’information partagés de santé » : http://www.d-m-p.org/docs/dossier_presse_PdR.pdf Télécharger le programme complet de relance du DMP (112 pages) : http://www.d-m-p.org/docs/Programme_de_relance_DMP_et_SIS_Avril_2009.pdf La dépêche TIC Santé « Programme de relance du DMP: hébergeur national unique, CPS et INS dans les starting-blocks! » (10/04/2009) : http://www.ticsante.com/show.php?id=247&page=story La dépêche TIC Santé « Informatique médicale: quel est le rôle de la HAS ? » (30/04/2009) : http://www.ticsante.com/show.php?page=story&id=263&story=263 Le site du DM Pro® : https://www.dmpro.fr/pls/AGDF_INTERNET/PORTAL.ENTER?DOC_VAL=DMPRO.HTML Le communiqué de presse de la CSMF annonçant la présentation du DM Pro® au MEDEC 2009 : http://www.csmf.org/index.php?option=com_content&task=view&id=699&Itemid=541 La charte d’utilisation du DM Pro® : https://www.dmpro.fr/pls/AGDF_INTERNET/PPP_AFF_PCK.AFF_INC?REP_rnd=2675 La dépêche TIC Santé « Le DM Pro: un nouvel outil, une démarche complémentaire du DMP » (23/03/2009) : http://www.ticsante.com/show.php?id=227&page=story Une démonstration en ligne du téléservice « historique remboursement » de l’assurance maladie : http://didacticiel.am L’article proposé par AIS's Health Business Daily « The $20 Billion Question: How to Create an Integrated 'Electronic Health Environment » (01/05/2009) : http://www.aishealth.com/Bnow/hbd050109.html
19/02/2009 - Faut-il demander à Mme BACHELOT d’inscrire dans la Loi HPST la ré-indexation de toutes les indications et non indications thérapeutiques AMM et post AMM dans les bases de données médicamenteuses ? Ne serait-il pas temps de remettre à plat la rubrique « indications » (et non indications), « AMM », mais surtout « hors AMM », dans les bases de données médicamenteuses ? En effet, nous venons d’apprendre : 1/ Que la Haute Autorité de Santé a accordé à la base de données THÉRIAQUE* son agrément, suite aux éléments apportés par le CNHIM, son éditeur, pour justifier sa conformité avec la charte que l’autorité avait définie dans le cadre de la certification des logiciels d’aide à la prescription (Communiqué de presse HAS du 16 février 2009 : http://www.has-sante.fr/portail/jcms/c_747316/la-has-a-agree-la-base-de-donnees-sur-les-medicaments-theriaque) Rappelons que les exigences demandées concernent l’exhaustivité, la structuration, la neutralité, l’exactitude, et la fraîcheur de l’information sur les médicaments ; 2/ Que la HAS va publier régulièrement sur son site Internet des synthèses d’avis de la Commission de la Transparence dans le but d’offrir aux prescripteurs une aide à la décision (Communiqué de presse HAS du 11 février 2009 : http://www.has-sante.fr/portail/jcms/c_745708/la-has-publie-des-syntheses-davis-de-la-commission-de-la-transparence-sur-les-nouveaux-medicaments-et-les-nouvelles-indications) Et l’autorité indépendante de prendre deux exemples marquants : - L’EFFEXOR® (VENLAFAXINE), un antidépresseur, pour lequel l’AFSSAPS a accordé une nouvelle indication AMM, le « trouble panique », et dont l’avis rendu le 1er octobre 2008 par la commission de la transparence est ainsi résumé, passant de 12 à 2 pages seulement ; Retenir surtout le verdict des experts : « EFFEXOR n‘apporte pas d’avantage clinique démontré par rapport aux autres antidépresseurs disponibles dans cette indication » ! - Le MABCAMPATH® 30 MG/ML (ALEMTUZUMAB), un anticorps monoclonal qui a reçu de l’AFSSAPS une extension d’indication en 1ère ligne dans la leucémie lymphoïde chronique à cellules B chez les patients pour qui une polychimiothérapie comportant de la fludarabine n’est pas appropriée. L’avis de la commission de la transparence en date du 17 septembre 2008 est raccourci, passant de 14 pages à 2 ; Il reprend une information essentielle, laquelle tient en deux phrases : « Dans cette extension d’indication, il représente un progrès thérapeutique mineur en termes de durée médiane de survie sans progression. Il n’a pas été démontré qu’il améliorait la durée de survie globale » ! La concision est certes louable, mais il faudra bien d'avantage qu'une plaquette au format pdf, fusse-t-elle de 2 pages seulement au lieu de 15, pour que les médecins s'approprient et mettent en pratique toute l'expertise de la commission de la transparence ; Ce problème d'accès quasi inexistant des prescripteurs aux informations post AMM, ne concernent hélas pas seulement les avis de la transparence, mais aussi les recommandations de bonne pratique, les référentiels nationaux de bon usage, les avis médico-économiques ; Ces informations post AMM sont d’une telle importance, qu’il serait vraiment dommage dans priver les médecins prescripteurs, et qu’elles dorment dans des placards, des tiroirs, ou qu’elles ne deviennent accessibles qu’à quelques rares internautes acharnées de la souris ! Même si le travail de la Commission pour rendre plus concis ses avis est parfaitement louable, ne serait-il pas plus utile à la qualité des choix thérapeutiques, que ces informations élémentaires puissent parvenir jusqu’aux écrans de validation des prescriptions informatisées ? - Juste en face des yeux du prescripteur ? - Sans qu’il n’ait besoin d’aller chercher lui même l'information ? Le point central au rapport publié la semaine dernière aux USA par le Conseil National de la Recherche « L’informatique appliquée à la qualité des soins : Mesures immédiates et orientations stratégique », n’est-il pas justement de faire le constat accablant de la pauvreté des logiciels actuels en matière de support cognitif pour le prescripteur ? (et ce sont pourtant les plus avancés qui ont été passés au crible par les experts) ; Ce constat est à l'évidence parfaitement identique chez nous ! Il devient urgent que les informations AMM et post-AMM précisant le cadre d’utilisation souhaitable des médicaments, entrent enfin de manière structurée dans les bases de données médicamenteuses et soient restituées aux prescripteurs par les logiciels d’aides à la prescription en ville comme à l’hôpital, afin de mieux éclairer leurs décisions ! Seules une ré-indexation dans les bases de données médicamenteuses agréées (remise à plat complète) de l’ensemble des indications et des non indications thérapeutiques, qu’elles aient été précisées par l’AMM, ou qu’elles en soient postérieures (avis de la commission de la transparence, recommandations de bonne pratique AFSSAPS ou HAS, référentiels nationaux de bon usage INCa/AFSSAPS/HAS, avis médico-économiques de la HAS...), et l’obligation faite aux éditeurs de logiciels d’en permettre la restitution, seront de nature à apporter un réel progrès dans l’appropriation et la mise en pratique par les professionnels de santé de toute cette expertise accumulée sur le médicament ! Exemples de structuration des « indications » et des « non indications » telles qu’elles pourraient être ré-indexées dans des bases de données médicamenteuses agréées : Cliquez sur l’image ci-dessous pour ouvrir le fichier Excel 
La hiérarchisation des niveaux d’indication en fonction des référentiels sources (colonne « Priorité ») mériterait sans doute d'être confiée à la Commission de la Transparence ; La HAS a déjà réussi au travers de sa charte de qualité des bases de données à obtenir un travail d’éditeurs de la part de BCB, VIDAL et THÉRIAQUE pour faciliter la prescription en DCI ; Cette charte a probablement permis aussi des progrès dans la structuration de la rubrique « posologie » de certaines bases ; Il est nécessaire aujourd’hui de revoir en profondeur la structuration de la rubrique « Indications thérapeutiques » (et non indications), avec une gestion des informations AMM et hors AMM ; La Loi HPST pourrait mettre à l’ordre du jour des travaux de la HAS, cette ré-indexation complète des indications et des non indications dans les bases de données médicamenteuses, et rendre obligatoire la certification des LAP (logiciels d’aide à la prescription) en précisant une date butoir au-delà de laquelle les logiciels non certifiés ne pourraient plus être commercialisés ! Deux dispositions certainement moins spectaculaires et moins médiatiques que la création d’un portail Internet d’information sur le médicament promis par la Ministre pour 2009, avec ses multiples liens hypertextes vers les nombreux contributeurs institutionnels, mais pourtant tellement plus appropriées pour améliorer l’efficacité et l’efficience des choix thérapeutiques de nos praticiens en ville comme à l'hôpital... François PESTY, Consultant, Organisation et informatisation du circuit du médicament Télécharger l’avis de la commission de la transparence pour EFFEXOR® (01/10/2008) : AVIS_CT_effexor_trouble_panique_01-10-2008.pdf Télécharger la synthèse de cet avis : AVIS_CT_synthese_effexor_trouble_panique_02-2009.pdf Télécharger l’avis de la commission de la transparence pour MABCAMPATH® 30 MG/ML (17/09/2008) : Avis_CT_mabcampath_17-09-2008.pdf Télécharger la synthèse de cet avis : Avis_CT_synthese_mabcampath_pdf_2009-02-06.pdf Télécharger le rapport américain (en anglais) « Computational Technology for Effective Health Care: Immediate Steps and Strategic Directions » :NRCl_computational_technology_for_effective_health_care_09-02_2009.pdf Télécharger la réponse de THERIAQUE au questionnaire HAS pour l’agrément de la base de données médicamenteuses : HAS_réponse_THERIAQUE_questionnaire_BdM_02-2009.pdf Interviews par MEDECINEWS du Dr. François MEYER, Directeur de l’évaluation médicale, économique et de santé publique, HAS, et du Pr. Gilles BOUVENOT, Membre du Collège et Président de la Commission de la transparence, HAS : http://www.medecinews.com/1181/des-medicaments-en-fiche-pour-les-medecins.html (*) THÉRIAQUE est ainsi la 3ème base de données à obtenir le label HAS, après CLAUDE BERNARD (BCB, RÉSIP, groupe Cégédim) et VIDAL (Groupe CMP Medica) ; Au passage, quel camouflet pour la version politiquement correcte développée par l’UNCAM, et dénommée THÉSORIMED, soutenue par l’ensemble de la classe politique, du gouvernement aux députés de la MECSS, lesquels avaient « lâché » cette base, pourtant LA référence historique en pharmacie hospitalière, et qui malgré des moyens colossaux (12 personnes, dont 9 pharmaciens : http://www.giesips.org/pages/presentation.aspx), je parle toujours de THÉSORIMED, peine semble-t-il à obtenir son agrément HAS !
12/01/2009 - François PESTY vous adresse ses meilleurs vœux de bonne et heureuse année 2009 Cliquez sur l’image pour télécharger la carte de vœux « Circuit du médicament » 2009
12/11/2008 - La V2010 est sortie ! Une version allégée (99 pages seulement, dont les nombreux remerciements), plus compacte, mieux structurée, aux priorités mieux définies et améliorant la cohérence des dispositifs d’exigence de qualité opposables à l'hôpital public comme privé Principales caractéristiques de la V2010 : - Seulement 2 chapitres « Management de l’établissement » et « Prise en charge du patient » ; - 28 références et 82 critères ; - 3 éléments d’appréciation : « Prévoir ; Mettre en œuvre ; Évaluer/Améliorer ; - 13 pratiques exigibles prioritaires (PEP) ; - Utilisation généralisée des indicateurs nationaux du Ministère de la santé pour la mesure de la qualité sur les critères de certification ; Les références qui concernent de près ou de loin le médicament et les produits de santé, et leurs systèmes d'information sont les suivantes : - 5.a. Système d'information p29 ; - 8.f. Gestion des événements indésirables p32 ; - 8.h. Bon usage des antibiotiques p40 ; - 12.a. Prise en charge de la douleur p50 ; - 14.a. Gestion du dossier patient p53 ; - 14.b. Accès du patient à son dossier p53 ; - 15.a. Identification du patient à toutes les étapes de sa prise en charge p54 ; - 17.a. Évaluation initiale et continue de l'état de santé du patient et projet de soins personnalisé p55 ; - 20.a. La prise en charge médicamenteuse p60 ; - 20.b. Prescription médicamenteuse chez le sujet âgé p62 ; - 23.a. Éducation thérapeutique du patient p64 ; - 24.a. Sortie du patient p65 ; - 28.a. Mise en œuvre des démarches d’évaluation des pratiques professionnelles (EPP) p70 ; - 28.b. Pertinence des soins p71 ; - 28.c. Démarches EPP liées aux indicateurs de pratique clinique p72 S’agissant du SIH de circuit des produits de santé, notons les exigences très (trop ?) générales suivantes de la V2010 : « Le système d’information aide les professionnels dans leur processus de décision » (5.a) ; « Le projet d’informatisation de la prise en charge médicamenteuse complète, intégré au système d’information hospitalier est défini » et « L’informatisation de la prise en charge médicamenteuse est engagée » (20.a) ; Nous attendrons donc le référentiel HAS de certification des logiciels hospitaliers de circuit des produits de santé... Cliquer sur l'image ci-dessous pour ouvrir le diaporama PowerPoint (16 diapos) 
Télécharger la V2010 applicable aux 3èmes visites de certification dès janvier 2010 : HAS_manuel_certif_v2010_12-11-2008.pdf Le 17/12/2008 sortie d'une nouvelle maquette entièrement « relookée » et encore plus légère (84 pages seulement) : http://www.has-sante.fr/portail/jcms/c_726236/manuel-v2010-de-certification-des-etablissements-de-sante-parution-novembre-2008-nouvelle-maquette-decembre-2008 Le 17/01/2009 publication par l'autorité indépendante d'un manuel « Préparer et conduire votre démarche de certification V2010 » - Guide pratique : http://www.has-sante.fr/portail/upload/docs/application/pdf/2009-01/20090112_guide_petc_v2010.pdf
28/10/2008 – Aujourd'hui commence l’examen du PLFSS 2009 dans l’hémicycle. Quelles sont les nouvelles dispositions qui impacteront sur les systèmes d’information de circuit des produits de santé ? Où sont donc passées les propositions du rapport de la MECCS sur les logiciels d’aide à la prescription et les bases de données médicamenteuses ? Exit les bonnes résolutions très consensuelles du rapport de la MECSS, pourtant encore récentes (30 avril 2008) ; Abandonnée l’idée d’une base de données médicamenteuses publique, complète, et gratuite ; Oubliée l’intention de conditionner l’accès au marché des logiciels aux éditeurs qui se conformeront aux exigences des référentiels élaborés par la HAS ; Du nouveau du coté des médicaments onéreux de la liste des spécialités remboursées en sus du GHS : A partir de 2012, et même de 2010 si l’amendement DOOR/MORANGE est adopté, les prescriptions de ces médicaments qui omettront de préciser l’identifiant du médecin prescripteur ne seront plus prises en charge par l’assurance maladie ; Mais dès l’an prochain, ces dépenses galopantes (croissance supérieure à 15% lors des deux derniers exercices), seront mieux encadrées : Une analyse nationale avec des comparaisons régionales et entre établissements, permettra de définir des taux d’évolution cibles ; Gare à ceux qui les dépasseront, ils seront tenus de contractualiser avec leur ARH (devenue peut être ARS, non ce sera plutôt en 2010) un plan d’actions qui s’ajoutera à leurs obligations du CBUM, avec à la clef une sanction financière pouvant aller jusqu'à 10% du montant des remboursements des produits listés, si ce contrat n'est pas respecté... Les établissements de santé et les ARH pourront être épaulés dans leurs projets de réorganisation ou d’amélioration de la performance par la nouvelle ANAP, agence nationale d’appui à la performance, résultat de la fusion de structures provenant de la MAINH, la MEAH et du GMSIH ; Ce qui restera du GMSIH (la partie « interopérabilité ») ne restera pas en l’état, mais rejoindra les GIP DMP et CPS pour constituer l’ASIP, agence des systèmes d’information de santé partagés. Tout un programme... Un amendement propose d’adopter la DP, dossier pharmaceutique, à l’hôpital. Attention tout de même à ne pas faire la confusion classique, car ce service donnera moins d’informations que le téléservice déjà généralisé en médecine de ville par l’Assurance maladie : « Historique remboursement », disponible pour 60 millions de bénéficiaires, le seul apte à faciliter la « réconciliation » des traitements en cours chez le malade entrant à l’hôpital ! Les médecins qui ne télétransmettront pas l’an prochain seront pénalisés financièrement, mais cela ne concerne pas encore l’hôpital et l’amendement qui fait planer ce risque a toute chance d’être rejeté comme l’année dernière... Pour un panoramique complet des mesures touchant la politique du médicament en ville comme à l’hôpital, visiter la page « actualités » du site : http://puppem.com/Actualites.aspx Ci-dessous, plutôt que les textes très abscons, car rédigés en jargon juridique, vous trouverez les « exposés des motifs » des articles du PLFSS 2009 et les « exposés sommaires » des amendements, qui sont beaucoup plus explicites : Article 35 « À la suite de la revue de projet effectuée sur le dossier médical personnel DMP), la ministre de la santé, de la jeunesse, des sports et de la vie associative a annoncé la création de l’agence des systèmes d’information de santé partagés (ASIP). Ce nouvel organismeregroupera les missions exercées actuellement par le groupement d’intérêt public du dossier médical personnel (GIP DMP), par le groupement d’intérêt public carte de professionnel de santé (GIP CPS) et pour partie par le groupement d’intérêt public pour la modernisation du système d’information hospitalier (GMSIH), au sein de son département « interopérabilité ». Cette création se justifie par la nécessité de disposer d’un opérateur de maîtrise d’ouvrage unique regroupant l’ensemble des fonctions nécessaires au développement des systèmes d’information de santé partagés. Ce nouvel opérateur sera ainsi en mesure de maîtriser les infrastructures de base, en particulier en matière d’interopérabilité et de sécurité, aussi bien que les leviers de déploiement du dispositif « DMP ». Ce nouvel organisme sera créé sous la forme d’un GIP soumis aux dispositions des articles L. 341-2 à L. 341-4 du code de la recherche. Il sera chargé de développer l’interopérabilité et la sécurité des systèmes d’information de santé et de conduire les projets de carte de professionnel de santé et de dossier médical personnel. Les GIP précités disposent en effet tous pour partie de ressources venant de l’assurance maladie. La présente mesure vise donc à permettre un financement direct de la nouvelle agence par l’assurance maladie. Sa mise en place suppose la conclusion d’une convention constitutive entre les parties concernées, convention qui devra être approuvée par arrêté ». Article 36 « Les dépenses au titre des médicaments onéreux à l’hôpital (dites spécialités pharmaceutiques financées en sus des prestations d’hospitalisation) ont connu lors des deux dernières années une croissance annuelle très importante, largement supérieure à 15 %, pesant lourdement sur le déficit de l’assurance maladie. Afin de maîtriser cette évolution et pour donner suite à la mission médico-économique donnée en 2007 à la Haute autorité de santé (HAS), il est proposé de mener une analyse nationale permettant de réaliser des comparaisons entre régions et établissements sur l’évolution des dépenses de l’ensemble des spécialités pharmaceutiques de la liste en sus et de fixer, à l’aide notamment de cette analyse, un taux d’évolution de dépenses de ces spécialités. Ce mécanisme renforcera et élargira le champ des contrats de bon usage signés entre un établissement de santé et l’agence régionale de l’hospitalisation. La modération de ces dépenses de médicaments sur la base des recommandations de la HAS et de l’Institut national du cancer (INCa) permettra aux établissements d’envisager des revalorisations plus importantes des tarifs d’hospitalisation. Cette analyse sera transmise aux agences régionales de l’hospitalisation, qui devront examiner les pratiques de chaque établissement de leur ressort. Si, au regard de cette analyse, et compte tenu des recommandations émises par la Haute Autorité de santé, l’Agence française de sécurité sanitaire des produits de santé et l’Institut national du cancer, l’agence régionale de l’hospitalisation estime que le dépassement de ce taux n’est pas justifié, elle pourra décider de conclure pour une durée d’un an, avec l’établissement de santé et la caisse d’assurance maladie, un plan d’actions visant à maîtriser l’évolution des dépenses par l’amélioration des pratiques hospitalières. Si ce plan d’action n’est pas respecté par l’établissement, le taux de remboursement des dépenses de la liste en sus pourra être diminué à concurrence de 10 %. Cette mesure prévoit également d’améliorer la visibilité du directeur de l’hôpital sur les prescriptions hospitalières en incitant à la bonne identification des médecins prescripteurs de médicaments de la liste en sus et de s’assurer de la bonne application des dispositions de l’article L. 162-5-15 relatives au numéro personnel des médecins (RPPS). À cette fin, à partir de 2012, en l’absence de numéro personnel identifiant du médecin, l’assurance maladie ne prendra pas en charge les factures présentées par l’hôpital au titre des spécialités pharmaceutiques facturées en sus des prestations d’hospitalisation. Enfin, ce projet a pour objet de s’entourer de toutes les garanties médicales pour ce qui concerne la prescription des médicaments orphelins. Il dispose à cet effet que la prescription initiale de la spécialité pharmaceutique concernée par le médecin de l’hôpital doit faire l’objet d’une validation du centre de référence compétent pour la maladie rare concernée ». Article 37 « Le droit en vigueur ne prévoit le remboursement par l’assurance maladie des prescriptions de médicaments réservés à l’usage hospitalier que dans le cas d’une hospitalisation. Or, il peut arriver que certains médicaments, comme par exemple la toxine botulique, aujourd'hui réservés à l’usage hospitalier, non disponibles en officine de ville et non rétrocédables, soient prescrits lors de consultations externes à l’hôpital. Le mode de financement de ces médicaments par l’assurance maladie n’étant pas prévu aujourd’hui dans ce cas de figure, il est proposé de le définir. Ces médicaments feront l’objet d’une facturation spécifique de l’établissement à l’assurance maladie. La mesure proposée organise les conditions de leur remboursement et le circuit de facturation. Le prix des spécialités sera déterminé dans les mêmes conditions que pour la liste en sus (article L. 162-16-6 du code de la sécurité sociale), de façon à éviter toute dérive financière. Par ailleurs, une évolution du statut de ces médicaments est nécessaire. En effet, compte tenu de leur classement en réserve hospitalière, ils ne peuvent, en principe, être administrés qu'à des patients hospitalisés. Toutefois, leur autorisation de mise sur le marché leur permettrait d’être classés selon un autre statut, celui de prescription hospitalière avec administration dans un établissement de santé à des patients non hospitalisés. Article 41 « Les projets d’investissements ou de réorganisation des établissements de santé et médico-sociaux sont souvent complexes, appelant des compétences simultanément en matière d’architecture, d’organisation, et de systèmes d’information. Une aide extérieure à l’établissement et à l’ARH est parfois nécessaire. Or, ces expertises sont dispersées au sein de la Mission pour l’appui à l’investissement hospitalier (MAINH), de la Mission nationale d’expertise et d’audit hospitaliers (MEAH) et du Groupement pour la modernisation des systèmes d’information hospitaliers (GMSIH). Une structure d’expertise et d’appui nationale unique, qui regroupera et amplifiera les actions des trois missions existantes, pourra mettre à disposition des établissements ou des ARH (et des futures ARS) une expertise à la fois globale et spécialisée. Elle intensifiera la diffusion et la mise en œuvre des bonnes pratiques au sein des établissements. L’agence nationale d’appui à la performance des établissements de santé et médico-sociaux (ANAP) aura ainsi les missions suivantes : - l’élaboration et la diffusion des outils permettant aux établissements de santé et médico-sociaux d’améliorer leur performance, et le suivi de leur mise en œuvre ; - la fourniture d’un appui et d’un conseil opérationnel aux établissements ; - la contribution à l’élaboration d’une stratégie et d’objectifs d’efficience, ainsi qu’à la mise en œuvre d’un système de pilotage de la performance. En permettant aux établissements de santé de mieux utiliser leurs ressources, l’agence contribuera, en liaison avec les ARH (et les futures agences régionales de santé), à améliorer l’efficience des établissements de santé et médico-sociaux. Article 42 « Cet article propose d’étendre la procédure de mise sous accord préalable prévue par la loi de financement de la sécurité sociale pour 2008 pour le développement de la chirurgie ambulatoire, à des prestations d’hospitalisation caractérisées par une évolution atypique ou non-conforme aux référentiels de la Haute Autorité de santé. Cette mise sous accord préalable peut être décidée, sur proposition des directeurs des organismes d’assurance maladie, par la commission exécutive de l’agence régionale de l’hospitalisation, composée paritairement de représentants de l’État et de l’assurance maladie, à partir de l’analyse des données médico-économiques produites par les établissements de santé et par rapport aux référentiels établis par la Haute Autorité de santé. Elle intervient à l’issue d’une procédure contradictoire. Amendement N° 92 - présenté par M. DOOR (UMP), rapporteur au nom de la commission des affaires culturelles, familiales et sociales pour l'assurance maladie et les accidents du travail et Mme Cécile GALLEZ (UMP) : « ARTICLE ADDITIONNEL - APRÈS L'ARTICLE 35, insérer l'article suivant : À la première phrase du deuxième alinéa de l’article L. 161-36-4-2 du code de la sécurité sociale, après le mot : « officine », sont insérés les mots : « ou exerçant au sein d’une pharmacie à usage intérieur ». EXPOSÉ SOMMAIRE Cet amendement vise à étendre l’usage du « dossier pharmaceutique » aux hôpitaux et aux établissements médico-sociaux. Il ressort en effet des études du conseil national de l’Ordre des pharmaciens que la consultation de ce dossier permet d’éviter un nombre important d’interactions médicamenteuses graves, qui causent aujourd’hui 130 000 hospitalisations et 10 000 décès par an, notamment chez les personnes âgées. Amendement N°95 - présenté par M. Jean-Pierre DOOR (UMP), rapporteur au nom de la commission des affaires culturelles, familiales et sociales pour l'assurance maladie et les accidents du travail et M. Pierre MORANGE (UMP) : Avancer à janvier 2010 la date à partir de laquelle les prescriptions de médicaments remboursés hors GHS et ne comportant pas l’identifiant du médecin prescripteur (hospitalier) ne seront plus remboursées par l’assurance maladie ; Amendement N°88 - présenté par M. Jean-Pierre DOOR (UMP), rapporteur au nom de la commission des affaires culturelles, familiales et sociales pour l'assurance maladie et les accidents du travail, M. Yves BUR (UMP) et Mme Catherine GÉNISSON (PS) : « Le dispositif introduit par l’article 45 de la loi de financement de la sécurité sociale pour 2008 étant resté inopérant, il convient de définir des modalités nouvelles destinées à assurer plus efficacement le respect de l’obligation de transmettre les feuilles de soins par voie électronique, afin de réduire les frais de gestion de l’assurance maladie et tout en laissant la possibilité aux partenaires conventionnels de prévoir des dérogations ». Amendement N°91 - présenté par M. Jean-Pierre DOOR (UMP), rapporteur au nom de la commission des affaires culturelles, familiales et sociales pour l'assurance maladie et les accidents du travail : « La création de l’agence des systèmes d’information de santé partagés (ASIP) prévue par l’article 34 (lire 35) du PLFSS pour 2009 vise à regrouper les fonctions de maîtrise d’ouvrage publique en matière d’informatisation des données de santé. Ainsi que l’ont mis en lumière plusieurs rapports récents, le développement des échanges de données de santé nécessaires à la coordination des soins suppose en effet de progresser de manière plus décisive vers l’interopérabilité des systèmes de santé et la normalisation des données de santé. L’attribution à chaque assuré social d’un identifiant de santé, c'est-à-dire un numéro permettant à la fois d’identifier sans ambiguïté la personne à propos de laquelle des données sont échangées entre professionnels de santé et d’en garantir la confidentialité, constitue un préalable incontournable à ces échanges. La Commission nationale de l’Informatique et des Libertés s’est opposée dans un avis du 20 février 2007 à l’utilisation du Numéro identifiant au répertoire de l’INSEE (NIR), plus communément appelé « numéro de sécurité sociale », pour la transmission de données de santé. Considérant que les caractéristiques du NIR ne permettaient pas de garantir l’anonymat des données traitées, la CNIL a appelé à la création d’un identifiant de santé spécifique qui serait utilisable dans l’ensemble du système de soins. La mission d’information parlementaire constituée par la Commission des affaires culturelles, familiales es sociales sur le Dossier médical personnel, dans son rapport publié en janvier 2008, a souligné que l’absence actuelle d’identifiant personnel « est un obstacle majeur à la continuité des soins entre les différents segments du système de santé français ». Elément indispensable à la mise en œuvre du projet de dossier médical personnel, l’identifiant de santé serait d’ores et déjà utile pour reconstituer l’historique précis des soins délivrés aux patients, dès lors que ceux-ci ont été hospitalisés dans différents établissements hospitaliers. Son absence est un frein au développement des stratégies thérapeutiques reposant sur une coordination de différents acteurs du système de soins. Elle est également une entrave à la conduite d’études sur les trajectoires de soins à l’intérieur du système de santé. Par ailleurs, l’identifiant de santé devrait être utilisé, conformément à l’article L1111-8-1 du Code de la santé publique, dans le cadre du dossier pharmaceutique, celui-ci étant au stade du déploiement. Il est donc urgent de désigner la structure responsable de l’élaboration et de la mise en œuvre d’un identifiant de santé spécifique, l’agence des systèmes d’information de santé partagés (ASIP) créée par l’article 34 (lire 35) du PLFSS paraissant toute indiquée en raison de sa compétence en matière d’interopérabilité des systèmes d’information de santé ». Amendement N°23 - présenté par M. ROUBAUD (UMP) : « Dans le domaine de la politique du médicament, les pouvoirs publics ont favorisé, depuis une dizaine d'année, la voie conventionnelle pour assurer la mise en œuvre de la politique économique du médicament, notamment pour fixer le prix des médicaments remboursables. Cette politique conventionnelle s’incarne dans un accord-cadre pluriannuel tel que celui qui a été signé entre le Comité économique des produits de santé et le syndicat de l'industrie pharmaceutique, pour la période 2003-2006. Les prix du médicament sont des prix administrés tout comme les tarifs des séjours hospitaliers, mais contrairement au domaine des établissements de santé ces prix administrés s’inscrivent dans le cadre d'une politique conventionnelle Le fait que les tarifs des séjours hospitaliers soient administrés n’est pas contesté car il revient à l’État et à l’assurance maladie d'assurer un équilibre entre les différents objectifs que sont la réponse aux besoins de soins de la population ou l’accès à des thérapeutiques et des techniques de soins nouvelles afin d’améliorer l’état de santé global de la population mais également la maîtrise des dépenses d'assurance maladie qui passe par une régulation. Cependant, pour favoriser l'adhésion des établissements aux mesures de régulation mises en œuvre, et pour garantir à leurs représentants une transparence et une anticipation accrues, une politique conventionnelle pourrait être menée à l’instar de celle en place dans le domaine du médicament depuis 1994. Conclu entre les fédérations représentatives des établissements de santé, l’État et l’assurance maladie, l’accord aurait une durée de trois ans. Il pourrait être amendé par avenants. Une organisation permettant un suivi régulier de la mise en œuvre de l’accord sera définie par décret. Les objectifs de cet accord-cadre seraient les suivants : - Transparence des méthodes d’élaboration des tarifs des séjours : partage des informations sur les productions de séjours, sur l’activité des établissements, sur le remboursement des séjours. Mise en commun de toutes les études produites sur ces questions. Ces missions sont d’ores et déjà assurées par l’observatoire prévu à l’article L. 162-21-3 ; - Suivi paritaire des dépenses et des projections pluriannuelles y compris des dépenses relevant des autres secteurs de la santé (soins de ville, médicament, médico-social) - Politique de régulation : recherche de sources d’économies et, en contrepartie, de réallocation des ressources dans un but d’efficience ; - Mise en place d’une procédure d’examen des éléments constitutifs et des causes des dépassements d’objectifs de dépenses ; - Négociation d’accords de bonnes pratiques et de maîtrise médicalisée tels que ceux prévus à l’article L. 6113-12 du code de la santé publique ; - Instance d’appel en cas de différends régionaux en matière de financement ; - Détermination d’un cadre pluriannuel d’évolution des tarifs de certaines prestations ; - Déclinaison des volets hospitaliers des plans nationaux de santé publique ou d’actions ciblées sur certaines activités » ; Suivent 4 autres amendements du même auteur, numérotés 24, 25, 26 et 27, pas des plus facilement compréhensibles, et qui tentent de rapprocher les dispositions du PLFSS 2009 au contrat de bon usage (CBUM)... Télécharger le PLFSS 2009 dans sa version du 15/10/2008 : PLFSS2009_v15-10-2008.pdfTélécharger les amendements enregistrés sur le bureau de l’Assemblée Nationale au 23/10/2008 : Amendements_PLFSS2009_23-10-2008.pdf
21/07/2008 – Dans l’attente d’une véritable aide décisionnelle intégrée aux logiciels métiers, capable « at the point of care » de « connecter » le prescripteur aux informations pertinentes pour lui permettre de faire le meilleur choix thérapeutique, la charte de la visite médicale qui vient d’être étendue aux activités hospitalières des laboratoires pharmaceutique, veillera !
En attendant que l'écran de validation de la prescription d’une ligne thérapeutique puissent un jour afficher : L’ASMR du médicament prescrit, et partant de là, d’un simple clic sur un lien hypertexte, de visualiser sa place dans la stratégie thérapeutique, sa population cible, la conclusion ou l’avis complet de la commission de la transparence ; Les indications hors AMM non acceptables ou avec insuffisance de données (pour les médicaments hors GHS) ; Les préconisations des experts dans les recommandations de bonne pratique correspondant à l’indication retenue (médicament de 1ère intention, de 2ème intention, non recommandé...) ; ...
En attendant tout cela, grâce au LEEM (Syndicat de l’industrie pharmaceutique) et au CEPS (Comité économique des produits de santé), nous disposons depuis le 21 juillet 2008 d’une nouvelle « Charte de la visite médicale » adaptée à la promotion des laboratoires à l’hôpital.
Garantira-t-elle aux cliniciens l’accès à une information non biaisée sur le médicament ? Pas si certain !
L’avenant N°2 à la Charte de la visite médicale, la rendant applicable à la visite médicale effectuée à l’hôpital, est téléchargeable à l’adresse : /Documents/CEPS_LEEM_Avenant_N°2_Charte_VM-hôpital_07-2008.pdf
Dès les premières lignes, nous sommes déjà alléchés par les principes éthiques très prometteurs du texte :
« Assurer la connaissance implique d’informer les médecins de ville et les médecins et les pharmaciens hospitaliers sur tous les aspects réglementaires et pharmaco-thérapeutiques relatifs au médicament présenté : indications thérapeutiques de l’AMM, ... restrictions de prescription, modalité de prise en charge (indications remboursées aux assurés sociaux...), référentiels de bon usage pour les médicaments coûteux hors GHS... Assurer le bon usage implique de présenter au médecin la place du médicament dans la pathologie visée et la stratégie thérapeutique recommandée, validée par la commission de la transparence et conforme aux recommandations issues de la Haute Autorité de Santé, de l’AFSSAPS, et de l’Institut National du Cancer... »
Cependant, comment ne pas être sceptique sur la sincérité de telles « bonnes intentions » de la part des firmes pharmaceutiques ?
Notons d'emblée que contrairement à ce qui avait été promis après l’établissement de la charte de la visite médicale en ville, l’instauration d’un comité paritaire de suivi, l’élaboration par la HAS d’un référentiel de certification de la VM, et la mise en œuvre de cette certification, aucun bilan n’a été réalisé à ce jour !
A la rentrée, la HAS devrait logiquement débuter l’élaboration d’un nouveau référentiel pour la certification de la visite médicale hospitalière...
Pour une analyse un peu plus caustique des implications de cette charte sur les comportements de prescription, faite sous un angle plus « médico-économique », lire l’actualité du 21/07/2008 sur le site : http://puppem.com/Actualites.aspx
A moins que l’hôpital lui-même, ou les CPAM, les URCAM, les ARH, et bientôt les ARS ne pilotent elles-mêmes une « visite académique » destinée à corriger certains effets délétères de la visite industrielle à l’hôpital, l’un des meilleurs remparts sera la qualité des systèmes d’information de circuit du médicament !
Télécharger Le communiqué de presse du LEEM « Les Entreprises du Médicament signent avec le Comité Economique des Produits de Santé l’extension de la charte de la visite médicale au secteur hospitalier » , en date du 24/07/2008 : /Documents/LEEM_communiqué_de_presse_avenant_charte_VM_hôpital.pdf
François PESTY
13/06/2008 – Le médicament à l’hôpital sauvera l'année 2008, en termes de croissance des dépenses de santé, se réjouit le LEEM, syndicat des laboratoires pharmaceutiques. Une prévision qui pèsera sans nul doute sur les comptes déjà en grandes difficultés de nos hôpitaux ! Les systèmes d'information de circuit du médicament, bien peu efficients en matière de maîtrise médicalisée.
En effet, le LEEM table en 2008 sur une croissance de 7 à 8% du chiffre d’affaire des médicaments vendus à l’hôpital. Pour Christian LAJOUX, son président, les 8 millions de personnes, soient 14 % d’assurés, qui souffrent d'affections de longue durée (ALD), concentrent 60 % de la consommation et 90 % de la croissance des dépenses pharmaceutiques. Ils sont insuffisants cardiaques, diabétiques, malades du sida, d'Alzheimer ou atteints d’un cancer, ..., et leur prise en charge par la Sécurité sociale est à 100 %. Leurs traitements sont les plus coûteux. Ainsi, Aranesp® (AMGEN), utilisé dans l'anémie, 5ème produit du marché, dont une seule injection de 500 microgrammes coûte plus de 900 euros. A comparer effectivement au prix d’une boîte de Doliprane qui ne vaut que 1,74 euro. Voulant couper court aux atermoiements du LEEM, qui continue notamment à se plaindre d’un prix bas en France, et afin de « rassurer les futurs malades », le Dr Bernard TEISSEIRE, Vice président du CEPS, précise que d’une part la France est le pays du Monde où les patients souffrant d’ALD ont le plus rapidement accès aux innovations thérapeutiques, grâce au dispositif des ALD et « qu’il n’y a plus depuis dix ans de différence de prix pour l’innovation entre ce qui se fait en France et à l’international. Il y aurait même quelques médicaments vendus plus chers en France qu’aux USA ! ». Et l’anesthésiste MCU-PH de Lariboisière, de poursuivre en affirmant « cette générosité du plan médicament du système français » et « que toutes les prescriptions de médicaments chers sont autorisées, et qu’il n’y a plus de régulation des prescriptions pour les médicaments chers à l’hôpital ! ... Il faut être heureux pour les patients, car la France accepte toute les innovations, sans restriction ! ». (Voir la vidéo ci-dessous, faire avancer aux questions/réponses au deuxième intervenant) ;
Rappelons ici que près de 25% de la dépense de médicaments remboursée en ville, trouvent leur origine dans une prescription hospitalière. Si l’arrivée massive du générique depuis quelques années et les incitations financières et conventionnelles faites aux pharmaciens d’officine à substituer, ont généré des économies substancielles, estimées par la Cnamts proches du milliard d'euros par an ; Les gains obtenus sont plus que largement neutralisés par un détournement de la prescription médicale, sous l'effet de la promotion des firmes, des anciennes molécules sur celle plus onéreuses des princeps de « fausses innovations ». La prescription initiale hospitalière de ces médicaments, souvent gratuits à l’hôpital pendant les quelques jours d’hospitalisation compte tenu de l’enjeu pour l’industrie, coûte extrêmement chère en ville (Ex : CRESTOR®, INEGY®, CADUET®, INEXIUM®...) ;
Il est instructif pour bien appréhender les leviers de maîtrise médicalisée des dépenses de médicament à l'hôpital déjà mis en œuvre par les hôpitaux et cliniques, de se replonger dans les présentations faites lors des rencontres 2007 du CIP (voir ci-dessous). Si les procédures de négociation et d’achats regroupés ou la logistique de distribution, faisant appel à des nouvelles solutions, semblent correctement optimisées ; Si le rôle des comités du médicament et des dispositifs médicaux stériles (COMEDIMS/CMDMS) locaux ou régionaux (CRMDM) dans la stratégie et la politique du médicament à l’hôpital s’est affirmé ces dernières années ; En revanche, la faible contribution actuelle des systèmes d’information de circuit du médicament à la maîtrise médicalisée et à l’intégration de critères médico-économiques au moment du choix des médicaments par le médecin, est à souligner. Un préalable indispensable à son développement serait la généralisation de la déclaration de l’indication pour chaque ligne thérapeutique à l’ensemble des médicaments (Voir les propositions d’amélioration, à la page « Marges de progrès »).
Lire l’article de Vincent COLLEN dans Les Echos, relayé par Pharma Network : http://www.pharmanetwork.info/actualites/actualites/dispatch.cgi/infofrance/docProfile/104202/d20080613060346/No/t104202.htm
Visionner la vidéo « Les rendez vous économiques des entreprises du médicament » :http://www.streamakaci.com/leem/13062008/
Télécharger le dossier de presse de la Cnamts « Médicaments génériques : point d’étape à fin avril 2008 » : http://www.ameli.fr/fileadmin/user_upload/documents/DP_generiques_5_juin_08.pdf
Télécharger les présentations de la rencontre CIP du 8 mars 2007 sur « Le médicament dans la réforme hospitalière » :
06/06/2008 – Le SYNPREFH, principal syndicat de pharmaciens hospitaliers, met en ligne son « Livre blanc de la pharmacie hospitalière : Horizon 2012 ». Le précédent datait de 1994 et à l’époque, l’informatique était réservée à quelques trop rares initiés. Plan Hôpital 2012 et CBUM obligent, cette édition réserve une place beaucoup plus importante au SIH de circuit du médicament.
En examinant quelles sont les 5 premières orientations prioritaires (sur 12) des pharmaciens hospitaliers à l’horizon 2012, on comprend l’utilité pour la profession de pouvoir disposer de logiciels performants :
1/ Favoriser le bon usage des médicaments et dispositifs médicaux stériles par l’aide à la prescription en lien avec la CMDMS, l’analyse des ordonnances, l’intervention et l’observation pharmaceutiques, la réalisation d’historiques médicamenteux ;
2/ Sécuriser le circuit des produits de santé entre les unités de soins et la pharmacie en développant leur délivrance nominative et leur traçabilité ;
3/ Répondre aux attentes des malades et des professionnels de santé en matière d’information sur les produits de santé et participer à l’éducation thérapeutique ;
4/ Favoriser le bon usage des produits de santé par l’analyse pharmaco-économiqueen relation avec la CMDMS, le département d’information médicale et les responsables de pôles d’activité ;
5/ Confirmer la dimension d’expert en médicaments et en dispositifs médicaux stériles du pharmacien ;
Quelques extraits de cet ouvrage « collectif » très bien écrit, à la mise en page et aux illustrations particulièrement agréables, qui montrent à quel point le déploiement d’une informatisation réussie de toutes les étapes du circuit des produits de santé est attendu avec impatience du côté des PUIs :
p 8 > Le « développement de l’informatisation de la production de soins » figure parmi les « éléments d’ancrage des pharmaciens au sein des équipes médicales et de la communauté hospitalière » (Préface de Roselyne BACHELOT-NARQUIN, Ministre de la Santé, de la Jeunesse, des Sports et de la Vie Associative) ;
p 23 > « L’augmentation des investissements hospitaliers en matière d’informatisation des systèmes de production de soins est incontournable pour faire face aux enjeux de demain » ;
p 29 > « L’informatisation de la production des soins est prise en compte dans la réflexion. Elle permet l’optimisation de tous les actes réalisés pour la prise en charge du patient depuis son arrivée jusqu’à son départ ; elle doit rapidement se généraliser et faciliter la connaissance et le suivi des thérapeutiques » ;
p 38 > « L’informatisation du circuit « prescription / dispensation / administration » intégrée dans la logique plus générale d’informatisation de la production de soins doit être un élément prioritaire du schéma directeur du système d’information hospitalier » ;
p 38 > « L’informatisation est une étape fondamentale de la réorganisation du circuit des produits de santé et un moyen majeur pour le sécuriser. C’est le moyen le plus à même de permettre un partage de l’information de soins au sein de l’établissement » ;
p 38 > « L’optimisation de l’organisation du circuit des médicaments et des dispositifs médicaux stériles doit précéder son informatisation » ;
p 42 > « Les activités d’approvisionnement et de gestion des stocks sont optimisées : En développant les nouvelles technologies : informatisation, dématérialisation, automatisation, robotisation ; Si besoin, en coopération avec d’autres établissements ; En collaboration avec l’industrie pharmaceutique et les fournisseurs » ;
p 50 > « Le développement du maintien et de l'hospitalisation à domicile est une incitation au travail en commun avec les professionnels de santé. La continuité et la traçabilité des processus de soins sont notamment facilitées par l'informatisation du dossier patient et du circuit des produits pharmaceutiques, par le développement du Dossier Médical Personnel et l’extension du Dossier Pharmaceutique au secteur hospitalier pour assurer la continuité et la sécurité des soins ».
27/05/2008 - Le salon professionnel HIT Paris 2008, couplé à Hôpital-Expo / Intermédica 2008, ne désemplira pas pendant 4 jours au Parc des expositions de la porte de Versailles. Un rendez-vous désormais annuel à ne manquer sous aucun prétexte pour se faire présenter par les éditeurs de logiciels leurs dernières nouveautés, lorsque l’on est en quête d’améliorations sensibles. Néanmoins, en dehors de quelques progrès dans l’ergonomie des solutions applicatives, on reste encore sur sa faim…L’occasion une fois de plus de constater l’absence dans les logiciels du marché de progrès tangibles pour sécuriser et accroître l'efficacité et l'efficience des prises en charges thérapeutiques par rapport à l'existant. Pour celles et ceux qui n’ont pu être présents, retrouvez le salon HIT Paris 2008 sur son site : http://www.health-it.fr/Ainsi que les présentations d’une grande partie des intervenants : http://www.health-it.fr/congres/interventions.aspUne sélection de 3 présentations diapos en rapport avec le circuit du médicament, et qui ont plus particulièrement retenu mon attention : Hervé LABORIE, MEAH, Pharmacien responsable du projet « Organisation du circuit du médicament dans les hôpitaux et cliniques » (deuxième vague d’accompagnement ayant concerné 8 établissements de santé) : /Documents/MEAH_Hervé_LABORIE_Circ_médicament_HIT_05-2008.pptXavier LIU, GMSIH, Chef du projet « Guide méthodologique de préparation à l’informatisation du circuit du médicament dans les établissements de santé » : /Documents/GMSIH_Xavier Liu_Circ_Médicament_HIT_05-2008.ppsDr Bruno AUBLET CUVELIER, DIM au CHU CLERMONT-FERRAND : /Documents/CHU_Clermont-Ferrand_Aublet-Cuvelier_circ_med_HIT_2008.pdf
05/05/2008 – La MECSS, c’est désormais officiel, vient de publier sur le site de l’Assemblée nationale son volumineux rapport (503 pages) sur « la prescription, la consommation et la fiscalité des médicaments ». Il y a loin de la coupe aux lèvres et le plus difficile reste à faire : mettre en musique vos bonnes intentions, Mesdames et Messieurs les députés...
Plusieurs mesures (consensuelles à ce qu’il paraît) recommandées par nos députés pourraient avoir de fortes implications sur nos SIH de circuit du médicament, si elles étaient entérinées dans la prochaine Loi de financement de la sécurité sociale pour 2009 (dont le projet sera discuté dès le mois d’octobre prochain). Les députés de la MECSS (mission d’évaluation et de contrôle des Lois de financement de la sécurité sociale) se sont dits déterminés à faire adopter leurs propositions. A suivre. En résumé, voici les mesures recommandées par les députés qui nous concernent :
1/ A terme, seuls les logiciels certifiés pourront être commercialisés. La HAS étant habilitée à fixer les exigences minimales à remplir !
2/ Il semble que les députés aient enfin pris le temps de lire le référentiel HAS de certification des LAP de médecine ambulatoire et la charte de qualité des bases de données médicamenteuses (publiés sur le site de la HAS depuis 08/2007), ce qui n'était manifestement pas le cas en octobre lors des débats parlementaires sur le PLFSS 2008...
3/ Janvier 2010 comme date butoir en ville ; La certification des logiciels hospitaliers devant débuter à l'automne 2008 selon mes informations...
4/ « La MECSS souhaite également que la HAS agisse auprès des médecins … afin d’éviter l’installation d’usages non conformes aux indications de l’AMM », un bon moyen d’y parvenir : le logiciel d’aide à la prescription… (pas si simple quand même !)
5/ Fusion des bases : Pas clairs, les députés, sur l'avenir du "soldat" THERIAQUE ! En attendant, si THESORIMED est accessible depuis quelques jours au commun des mortels, tels n'est pas le cas des données hors AMM sur les médicaments (ASMR et avis de la transparence, fiches de bon usage, PGR, RAPPE...) de la base administrée désormais par l'Assurance maladie soi-même ...
Cliquer sur l'image ci-dessous pour télécharger le diaporama (5 slides) Une seule ombre au tableau : La MECSS aurait-elle enterré prématurément « le soldat THERIAQUE » ? On peut le penser. La rédaction du rapport est implicite. Doit-on comprendre que les 3 bases que la MECSS souhaite fusionner sont celles de l’AFSSAPS (AMM), de la HAS (avis de la commission de la transparence) et du GIE-SIPS, THESORIMED ? Laquelle, au passage, aura réussi son « hold-up » en « pompant » les données de THERIAQUE (SMR, ASMR et avis de la transparence antérieurs à ceux présents sur le site de l’Afssaps, par exemple), et ce, avant que le CNHIM ne se retire en août dernier. THESORIMED : http://www.giesips.org/pages/simple_identifie.aspx, en phase de finalisation, ouvert au public, mais pour l'instant privée des informations qui faisaient la force de THERIAQUE, le hors AMM que l'on souhaiterait tant voir valorisé par les logiciels hospitaliers (et en ville aussi, naturellement...) : http://www.theriaque.org/InfoMedicaments/home.cfm?menu_info_medicaments=choixRMO. | |
|